Самый частый диагноз — ВСД
Вегето-сосудистая дистония (нейроциркуляторная дистония) – это патологическое состояние, при котором происходит срыв компенсаторной деятельности вегетативной нервной системы. Это наиболее частый диагноз, который ставится врачами и вызывает неудовлетворение у пациента, недопонимание и тревогу – возможно врачи все-таки что-то серьезное не нашли, упустили? Эта ситуация обусловлена тем, что вегето-сосудистая дистония может быть симптомом многих органических заболеваний: соматических, неврологических, эндокринологических, гинекологических, онкологических. Чаще ВСД носит функциональный характер, то есть, не связана с серьезным заболеванием. Такое психогенное нарушение между корой головного мозга и подкорковыми структурами по типу «хочу – нельзя». И появляются симптомы вегетативной дисфункции. Они могут быть разнообразными. Это обусловлено многообразием функций, которые выполняет вегетативная нервная система. Она обеспечивает регуляцию деятельности всех внутренних органов, желез внешней и внутренней секреции, лимфатических и кровеносных сосудов, обеспечивает постоянство (гомеостаз) внутренней среды и приспособление работы внутренних органов к изменяющимся условиям внешней среды.
Вегето-сосудистая дистония может проявляться постоянными и пароксизмальными (приступообразными) симптомами. Для всех типов вегето-сосудистой дистонии характерны кризы. При вегетососудистой дистонии по гипертоническому типу наблюдаются беспокойство, учащенное сердцебиение, внезапное возбуждение, симптомы панической атаки, повышение артериального давления, похолодание конечностей, озноб. При вегетососудистой дистонии по гипотоническому типу — общая слабость, одышка, тошнота, замирания в работе сердца, потливость, низкое артериальное давление. При вегето-сосудистой дистонии смешанного типа все вышеперечисленные симптомы проявляются в той или иной мере.
Вегетативные кризы (симпатоадреналовые) вызываются преобладающим влиянием симпатической нервной системы – повышение артериального давления, тахикардия, ознобоподобный гиперкинез (дрожание), гипертермия, боли в области сердца, страх, тревога, паника, холодный пот, онемение конечностей.
Вагоинсулярные кризы ВСД вызываются преобладающим влиянием парасимпатической нервной системы – слабость, снижение артериального давления, нарушения дыхания, брадикардия (замедление сердечных сокращений и соответственно пульса), чувство «замирания» сердца, головокружение, дисфункция пищеварительной системы, гипергидроз (потливость), полиурия.
Смешанные кризы сочетают в себе разнообразные симптомы и их сочетания. Течение вегето-сосудистой дистонии длительное, возможно годами, с периодами ремиссий и обострений.
Для постановки диагноза ВСД необходимы консультации таких специалистов, как терапевт, невролог, окулист, эндокринолог, гинеколог, инструментальные и лабораторные методы обследования. Чтобы подтвердить диагноз ВСД, необходимо исключить возможное соматическое органическое заболевание, которое может дать проявления синдрома вегето-сосудистой дистонии у каждого конкретного пациента индивидуально. Из возможных обследований при подозрении на ВСД чаще используют – электрокардиограмму, доплерографию сосудов, компьютерную и магнитно-резонансную томографию, осмотры окулиста, эндокринолога, терапевта. Для исключения заболеваний щитовидной железы (и гипертиреоз и гипотиреоз может проявляться симптомами вегето-сосудистой дистонии) используют лабораторные анализы – исследуют гормональную активность щитовидной железы и УЗИ. Когда установлен диагноз ВСД и исключены все возможные соматические заболевания, назначается индивидуальное лечение.
Чтобы подтвердить диагноз ВСД, необходимо исключить возможное соматическое органическое заболевание, которое может дать проявления синдрома вегето-сосудистой дистонии у каждого конкретного пациента индивидуально. Из возможных обследований при подозрении на ВСД чаще используют – электрокардиограмму, доплерографию сосудов, компьютерную и магнитно-резонансную томографию, осмотры окулиста, эндокринолога, терапевта. Для исключения заболеваний щитовидной железы (и гипертиреоз и гипотиреоз может проявляться симптомами вегето-сосудистой дистонии) используют лабораторные анализы – исследуют гормональную активность щитовидной железы и УЗИ. Когда установлен диагноз ВСД и исключены все возможные соматические заболевания, назначается индивидуальное лечение.
Для успешного лечения синдрома вегетативной дисфункции необходимо модифицировать образ жизни: соблюдение режима труда и отдыха, дозированные физические нагрузки, плавание, бег, аэробика, фитнесс, контрастный душ, пребывание на свежем воздухе, здоровое питание, сон 8 часов в сутки, посещение психотерапевта, санаторно-курортное лечение в санаториях неврологического профиля с использованием всех видов бальнеотерапии (водолечения), рефлексотерапии, ароматерапии, физиотерапевтических процедур, массажа.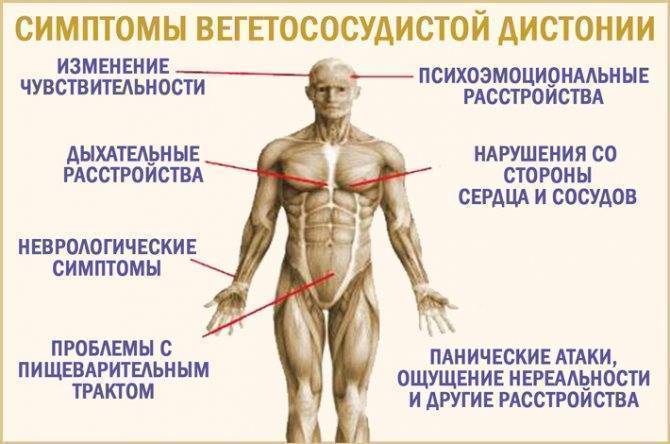
С ПОЖЕЛАНИЯМИ ДОБРОГО ЗДОРОВЬЯ И УДАЧИ ТЕРАПЕВТ ЗОЛОТАРЕВА ОКСАНА НИКОЛАЕВНА.
Вегетативный криз: как помочь ребенку?
Когда появились первые упоминания о вегето-сосудистой дистонии, то многие ее восприняли как «модную болезнь» современных детей и подростков. Описать четко симптомы дети не в состоянии, каждый раз признаки могут быть новые и разной интенсивности. «Что это, как ни притворство, чтобы скрыть за плохим самочувствием невыученный урок или желание прогулять школу…», — так до сих пор думают некоторые родители, не воспринимая всерьез вегетативный криз у ребенка.
На самом деле отсутствие внимания к проблеме может спровоцировать такие психосоматическими заболеваниями во взрослом возрасте, как ишемическая болезнь сердца, гипертоническая болезнь, язвенная болезнь, бронхиальная астма.
Основные методы, которые помогут справиться с «рецидивами» ВСД:
1. Движение. Первый «друг» ВСД у детей – стресс, из-за которого у ребенка возникает учащенное сердцебиение, изменяется давление, нарушается восприятие окружающего мира и процесс общения со сверстниками и родителями. Врачи рекомендуют заниматься детям утренней гимнастикой, плаванием и такими групповыми видами спорта, как волейбол или баскетбол.
2. Дыхание расслабляет мышцы тела, приводит в норму частоту сердечных сокращений. 5-10 минут череды глубоких вдохов достаточно, чтобы вегетативный криз начал уменьшаться. Полезные дыхательные упражнения хорошо представлены в боевых искусствах: джиу-джитсу, ушу, каратэ, что может быть показано для детей с ВСД старше 6-7 лет.
3. Контроль ВСД с помощью современных препаратов. Управлять неприятными симптомами возможно с помощью регулятора обмена веществ. Сбалансированное сочетание глицина, глутаминовой кислоты и цистина позволяет снизить психоэмоциональное напряжение, улучшить настроение, нормализовать сердечную и умственную работоспособность, а также предотвратить развитие многих заболеваний, включая провокаторов ВСД.
4. Здоровый сон. Бессонница и недостаток сна сами по себе уже являются пособниками вегетативных кризов, так как нарушают работу многих органов и систем. Ребенку необходимо высыпаться, то есть ночной отдых должен составлять не менее 8-10 часов в сутки. Перед сном хорошо выйти на свежий воздух на вечернюю прогулку.
5. Правильное питание. Важно наладить сбалансированный рацион, и не раз от разу, а строго «по часам», чтобы организм мог подстроиться под стабильный режим питания. При склонности к повышенному давлению, нужно ограничить в меню ребенка сахар, соль, газированные жидкости и напитки, содержащие кофеин.
6. Физиопроцедуры, закаливание, воздушные ванны. При воздействии прохладной воды или воздуха на тактильные рецепторы кожи, стимулируется сосудистая стенка, повышается стрессоустойчивость, проявления ВСД снижаются.
Алла Анатольевна Щербакова, врач-педиатр, к.м.н., зам. зав. отделения педиатрии Клиники «Мать и дитя» Савеловская г. Москва
«Чтобы не допустить развития вегетативного криза, родители должны следить за состоянием ребенка. Раздражительность, беспокойство, нервозность, колебания давления, плохой сон, изменения аппетита, быстрая утомляемость – признаки ВСД, которые усиливаются перед кризом и проявляются с наибольшей силой во время него. Лечение начинают с создания баланса между физическими и умственными нагрузками. К выбору лекарственных средств при вегетативном кризе следует отнестись с крайней осторожностью, чтобы не вызвать у ребенка привыкания и потребности в постоянном использовании с целью достижения облегчения состояния. Обращает на себя внимание отечественный препарат – Элтацин, который снимает излишнюю напряженность, способствует стабилизации давления, улучшению сна, повышает энергетический потенциал организма и устойчивость тканей к кислородному голоданию.
В любом случае прежде, чем начинать использовать какие-либо лекарственные средства, необходимо узнать об имеющихся противопоказаниях, внимательно ознакомиться с инструкцией по применению, проконсультироваться со специалистом.
Важно помнить, что из такой непростой ситуации со здоровьем ребенка, как ВСД, можно найти выход. Главное, во время начать лечение, покупать проверенные препараты, обеспечить больному ребенку комфортное существование и не хвататься за все советы подряд.
Диагностика вегето-сосудистой дистонии, ее симптомы и лечение
Вегето-сосудистая дистония или нейроциркулярная дисфункция представляет собой нарушение нервной системы, характеризующееся общим ухудшением самочувствия человека. Чаще всего вегето-сосудистая дистония диагностируется у детей или подростков и вызывает проблемы с функционированием всего организма. Наиболее часто этот недуг обнаруживают у девочек в возрасте 7-8 лет.
Наиболее часто этот недуг обнаруживают у девочек в возрасте 7-8 лет.
Симптомы
Ввиду того, что ВСД влияет на весь организм, симптомы также могут проявляться в одной или нескольких его системах. Ниже перечислены наиболее распространенные симптомы, встречающиеся при нейроциркулярной дисфункции, в зависимости от типа заболевания: симпатикотония или ваготония.
Общие нарушения состояния организма:
- высокая утомляемость;
- слабость;
- проблемы со сном в виде бессонницы или сонливости;
- плохое настроение.
Нарушения по системам.
Нервная система:
Пищеварение:
- проблемы с кишечником;
- боли в животе.
Сердечнососудистая система::
- боли и шумы в сердце;
- изменение артериального давления.
Дыхательная система:
- затрудненное дыхание;
- частая одышка, даже при небольшой нагрузке.
Мочевыделительная система:
- увеличение частоты мочеиспускания;
- учащение позывов в ночное время.

Обычно болезнь протекает в вялой форме или же беспокоит пациента приступами, их также называют вегетативные кризы. Кризы длятся от нескольких минут, до нескольких часов. Эмоциональные переживания, физическое или умственное напряжение, инфекции – все это может стать катализатором очередного приступа.
Диагностика
Диагностика ВСД в домашних условиях невозможна, ввиду того, что для обнаружения болезни необходимо обследование всех органов, беспокоящих пациента. Для диагностирования проводятся следующие манипуляции:
- расшифровка анализов мочи и крови;
- электрокардиография;
- эхокардиография;
- дыхательные тесты;
- УЗИ органов брюшной полости;
- электроэнцефалография;
- эхоэнцефалография.
Также при выявлении заболевания важно изучить наследственную информацию больного.
Врачи отмечают, что при симпатикотонии у больных обнаруживались наследственные болезни, такие как, сахарный диабет или гипертоническая болезнь, а при ваготонии – нейродермит, язва или астма. Именно генетическая предрасположенность является основным фактором, влияющим на риск развития ВСД.
Именно генетическая предрасположенность является основным фактором, влияющим на риск развития ВСД.
Лечение
Несмотря на генетическую предрасположенность к заболеванию, его развитие можно предотвратить, при условии соблюдения режима, дозированного времени для работы и отдыха, а также правильного питания. Так, если у пациента отмечается повышенное артериальное давление – стоит уменьшить количество потребляемой соли, кондитерских изделий, жирных продуктов, а также жареной пищи. При пониженном давлении врачи рекомендуют не увлекаться продуктами, содержащими йод, натрий и калий в больших количествах, соблюдать режим сна, не переутомляться, избегать стрессовых состояний.
В борьбе с недугом специалисты делают упор на немедикаментозный метод, а именно:
Для снижения и облегчения симптоматики используют лекарственные травы:
- элеутерококк;
- корень женьшеня;
- заманиха;
- аралия;
- пустырник;
- валериана;
- боярышник.

В случае низкой эффективности описанных методов доктора прибегают к использованию фармацевтических препаратов, которые подбираются отдельно для каждого пациента. Кроме того могут быть использованы антидепрессанты, успокоительные средства, витаминно-минеральные комплексы, препараты восстанавливающие кровоснабжение мозга.
Для успешного оздоровления требуется регулярное обследование – раз в 3-6 месяцев. Нейроциркулярная дисфункция, как правило, усиливается весной и осенью, поэтому все лечебные мероприятия лучше назначать именно на это время года.
В случае несвоевременного или некачественного лечения дистония прогрессирует и приводит к появлению самых разных патологий в организме, если же соблюдать предписания врача и следить за течением болезни – прогнозы благоприятные.
К какому врачу обратиться
Наблюдением и лечением больных ВСД занимается невролог. Также в избавлении от недуга принимают участие физиотерапевт, специалист по лечебной физкультуре, массажист, рефлексотерапевт.
Для диагностики также потребуется консультация следующих специалистов:
гипертония риск 2 риск 3
гипертония риск 2 риск 3Поисковые запросы: какое артериальное давление нижнее, заказать гипертония риск 2 риск 3, укажите давление.
гипертония риск 2 риск 3
стандарт при гипертонической болезни, таблетки экватор для нормализации артериального давления инструкция, давление в ушах лечение, школа здоровья для пациентов с гипертонической болезнью, артериальное давление у высоких людейгипертоническая болезнь симптомы лечение
школа здоровья для пациентов с гипертонической болезнью I15.1 — Гипертензия вторичная по отношению к другим поражениям почек. I15.2 — Гипертензия вторичная по отношению к эндокринным нарушениям. I15.8 — Другая вторичная гипертензия. I15.9 — Вторичная гипертензия неуточненная. На основании уровня АД, наличия ФР, ПОМ, АКС, СД выделяют 4 категории риска СС осложнений: низкий (риск 1), умеренный (риск 2), высокий (риск 3) и очень высокий (риск 4) (Приложение Г2, таблица П12). Наиболее значимым является определение категории риска у пациентов с гипертонической болезнью I и II стадий. Этиология и патогенез. Этиология и патогенез заболевания или состояния (группы заболеваний, состояний). При артериальной гипертензии 2 степени риск в 2 раза выше развития регрессивных изменений в сердце, чем на 1 стадии. Гипертония — тяжелое патологическое состояние сосудов и сердца, когда повышенные показатели артериального давления не удается стабилизировать медикаментозными препаратами. Артериальная гипертензия 2 степени — устойчивые высокие показатели кровяного давления в пределах 160-180 мм рт.ст. Риск развития осложнений высок. Явление несет угрозу для жизни, способно привести к некрозу миокарда, инфаркту, геморрагическому инсульту в случае серьезного повреждения сосудистой стенки, неспособности тонуса соответствовать уровню кровенаполнения. Гипертония 2 степени, риск 3. Обычно диагностируется у пациента параллельно с атеросклерозом, сахарным диабетом, деформированными сосудами, к которым обычно и провидит развитая форма гипертонии.
Наиболее значимым является определение категории риска у пациентов с гипертонической болезнью I и II стадий. Этиология и патогенез. Этиология и патогенез заболевания или состояния (группы заболеваний, состояний). При артериальной гипертензии 2 степени риск в 2 раза выше развития регрессивных изменений в сердце, чем на 1 стадии. Гипертония — тяжелое патологическое состояние сосудов и сердца, когда повышенные показатели артериального давления не удается стабилизировать медикаментозными препаратами. Артериальная гипертензия 2 степени — устойчивые высокие показатели кровяного давления в пределах 160-180 мм рт.ст. Риск развития осложнений высок. Явление несет угрозу для жизни, способно привести к некрозу миокарда, инфаркту, геморрагическому инсульту в случае серьезного повреждения сосудистой стенки, неспособности тонуса соответствовать уровню кровенаполнения. Гипертония 2 степени, риск 3. Обычно диагностируется у пациента параллельно с атеросклерозом, сахарным диабетом, деформированными сосудами, к которым обычно и провидит развитая форма гипертонии. На фоне этих заболеваний часто выявляется прогрессирующая патология почек. При гипертонии 2 степени (риск 3) ухудшается коронарное давление, что в результате приводит к ишемии или гипертоническому кризу, который на фоне патологии приводит к эмоциональной нестабильности пациента. Зачастую гипертония второго типа (3) может привести к инвалидности. Артериальная гипертония (АГ) является ведущим фактором риска развития сердечно-сосудистых (инфаркт миокарда, инсульт, ишемическая болезнь сердца (ИБС), хроническая сердечная недостаточность), цереброваскулярных (ишемический или геморрагический инсульт, транзиторная ишемическая атака) и почечных заболеваний (хроническая болезнь почек). Примечание. — ИСАГ должна классифицироваться на 1, 2, 3 ст. согласно уровню систолического АД. Если значения САД и ДАД попадают в разные категории, то степень АГ оценивается по более высокой категории. Риск №2 при гипертонии 2 степени — в этом случае усугубляющие параметры либо полностью отсутствуют, либо анамнез больного отягощен одним — двумя из выше озвученных факторов.
На фоне этих заболеваний часто выявляется прогрессирующая патология почек. При гипертонии 2 степени (риск 3) ухудшается коронарное давление, что в результате приводит к ишемии или гипертоническому кризу, который на фоне патологии приводит к эмоциональной нестабильности пациента. Зачастую гипертония второго типа (3) может привести к инвалидности. Артериальная гипертония (АГ) является ведущим фактором риска развития сердечно-сосудистых (инфаркт миокарда, инсульт, ишемическая болезнь сердца (ИБС), хроническая сердечная недостаточность), цереброваскулярных (ишемический или геморрагический инсульт, транзиторная ишемическая атака) и почечных заболеваний (хроническая болезнь почек). Примечание. — ИСАГ должна классифицироваться на 1, 2, 3 ст. согласно уровню систолического АД. Если значения САД и ДАД попадают в разные категории, то степень АГ оценивается по более высокой категории. Риск №2 при гипертонии 2 степени — в этом случае усугубляющие параметры либо полностью отсутствуют, либо анамнез больного отягощен одним — двумя из выше озвученных факторов. О третьей степени риска говорят, если в каком-то случае есть 3 отягощающих критерия. Гипертония 2 степени, риск 2 — диагноз, который ставится при отсутствии патологии эндокринной системы, отсутствии инсульта, и наличии повышенного давления. Гипертония второй степени с риском 3 фиксируется даже среди 30-40-летних людей. В случаях, когда у человека много болезней (таких, как перечислены выше), то говорят о риске 4. Повышение давления еще больше усугубляет нарушения во всех органах, какие имеются. Классификация гипертонической болезни (стадии, степени, риск) – это своеобразный шифр, благодаря которому врач может сказать прогноз для конкретного человека, подобрать лечение и оценить его эффективность. Наша статья предназначена для того, чтобы все эти стадии, степени и факторы риска стали понятнее, и вы могли знать, что еще можно предпринять при своем диагнозе. При этом мы предостерегаем вас от самолечения: ведь если организм поддерживал высокое давление, значит, оно было нужно ему для поддержания работы внутренних органов.
О третьей степени риска говорят, если в каком-то случае есть 3 отягощающих критерия. Гипертония 2 степени, риск 2 — диагноз, который ставится при отсутствии патологии эндокринной системы, отсутствии инсульта, и наличии повышенного давления. Гипертония второй степени с риском 3 фиксируется даже среди 30-40-летних людей. В случаях, когда у человека много болезней (таких, как перечислены выше), то говорят о риске 4. Повышение давления еще больше усугубляет нарушения во всех органах, какие имеются. Классификация гипертонической болезни (стадии, степени, риск) – это своеобразный шифр, благодаря которому врач может сказать прогноз для конкретного человека, подобрать лечение и оценить его эффективность. Наша статья предназначена для того, чтобы все эти стадии, степени и факторы риска стали понятнее, и вы могли знать, что еще можно предпринять при своем диагнозе. При этом мы предостерегаем вас от самолечения: ведь если организм поддерживал высокое давление, значит, оно было нужно ему для поддержания работы внутренних органов. Одно только устранение симптома повышения давления не решит проблемы, а, наоборот, может ухудшить состояние. Классификация стадий АГ в зависимости от уровней артериального давления, наличия факторов СС риска, поражения органов, обусловленного гипертензией, и наличия сопутствующих заболеваний. Таблица П2/Г3. Факторы, определяющие сердечно-сосудистый риск и стадию заболевания у пациентов с АГ. Таблица П3/Г3. Расчет СКФ по формуле CKD-EpidemiologyCollaboration 2009. Примеры формулировки диагноза: 1. ГБ I стадии. Степень АГ 1. Гиперлипидемия. Риск 2 (средний). Целевое АД 130/ 80 мм рт. ст. 2. ГБ II стадии. Гипертоническая болезнь II стадии Артериальная гипертензия 2 степени риск 1 (I 11.9). Гипертоническая болезнь I стадии Артериальная гипертензия 1 степени риск 1 (I 10). Стадии артериальной гипертензии Для 1 стадии гипертонии не характерно поражение органов-мишеней 2 стадия характеризуется изменениями со стороны одного или нескольких органов мишеней (гипертрофия левого желудочка, дефекты сосудов сетчатки глаза) 3 стадия наличие ассоциированных клинических состояний (заболевания сердца: стенокардия, ПИКС и ОИМ в анамнезе, ХСН, ОНМК, энцефалопатия, сахарный диабет, гипертоническая ретинопатия, почечная недостаточность).
Одно только устранение симптома повышения давления не решит проблемы, а, наоборот, может ухудшить состояние. Классификация стадий АГ в зависимости от уровней артериального давления, наличия факторов СС риска, поражения органов, обусловленного гипертензией, и наличия сопутствующих заболеваний. Таблица П2/Г3. Факторы, определяющие сердечно-сосудистый риск и стадию заболевания у пациентов с АГ. Таблица П3/Г3. Расчет СКФ по формуле CKD-EpidemiologyCollaboration 2009. Примеры формулировки диагноза: 1. ГБ I стадии. Степень АГ 1. Гиперлипидемия. Риск 2 (средний). Целевое АД 130/ 80 мм рт. ст. 2. ГБ II стадии. Гипертоническая болезнь II стадии Артериальная гипертензия 2 степени риск 1 (I 11.9). Гипертоническая болезнь I стадии Артериальная гипертензия 1 степени риск 1 (I 10). Стадии артериальной гипертензии Для 1 стадии гипертонии не характерно поражение органов-мишеней 2 стадия характеризуется изменениями со стороны одного или нескольких органов мишеней (гипертрофия левого желудочка, дефекты сосудов сетчатки глаза) 3 стадия наличие ассоциированных клинических состояний (заболевания сердца: стенокардия, ПИКС и ОИМ в анамнезе, ХСН, ОНМК, энцефалопатия, сахарный диабет, гипертоническая ретинопатия, почечная недостаточность). Артериальная гипертензия и гипертоническая болезнь: классификация, стадии, стратификация риска. Под термином артериальная гипертензия, артериальная гипертония понимается синдром повышения артериального давления (АД) при гипертонической болезни и симптоматических артериальных гипертензиях. Следует подчеркнуть, что смысловой разницы в терминах гипертония и гипертензия практически нет. артериальное давление у высоких людей стадии гипертонической болезни классификация 2019 повышенное давление что делать лекарства
Артериальная гипертензия и гипертоническая болезнь: классификация, стадии, стратификация риска. Под термином артериальная гипертензия, артериальная гипертония понимается синдром повышения артериального давления (АД) при гипертонической болезни и симптоматических артериальных гипертензиях. Следует подчеркнуть, что смысловой разницы в терминах гипертония и гипертензия практически нет. артериальное давление у высоких людей стадии гипертонической болезни классификация 2019 повышенное давление что делать лекарства
лечение давления капотеном гипертоническая болезнь симптомы лечение какие лекарства хорошо сбивают давление какое артериальное давление нижнее укажите давление стандарт при гипертонической болезни таблетки экватор для нормализации артериального давления инструкция давление в ушах лечение
Принимаю капсулы 3 дня. Эффект уже есть. Исчезли признаки гипертонической болезни, да и показатели тонометра в норме. Я довольна. К таблеткам я всегда настороженно отношусь. Ну не люблю я их. Состав читаю тщательно. О Кардилайте узнала от знакомой. И сразу влюбилась в состав: календула, боярышник, мелисса. Конечно, такие компоненты справляются со своей задачей. С Кардилайтом теперь мое давление не скачет. Принимал капсулы строго по инструкции. Удалось за месяц нормализовать давление, восстановить сон. Если раньше давление было 150/105, то теперь стабильно 125/85 Особенности гипертонической болезни на 2 стадии развития. Риски, диагностика и лечение. Можно ли избавиться от патологии полностью?. Гипертония 2 степени. Повышение давления является самой первой жалобой, которую слышит врач от пациента, подозреваемого в заболевании гипертонией. Давление, отличающееся от нормы выше среднего, указывает на начинающуюся патологию. Артериальная гипертензия, Одобрен Объединенной к #108. Гипертония белого халата – при повторных посещениях лечебного учреждения АД оказывается повышенным, а вне его, при СМАД или ДМАД, нормальным. Но сердечно-сосудистый риск низкий в сравнении с пациентами со стойкой АГ (отсутствие диабета, поражения органов мишеней, сердечно-сосудистых болезней или ХБП). Классификация АГ по степени (таблица 1) и стадии общего сердечно-сосудистого риска (таблица 2): Таблица 1. — Классификация офисных показателей АД и определение степени АГ (мм.рт.ст.) [1]. Категории АД. САД. При артериальной гипертензии 2 степени риск в 2 раза выше развития регрессивных изменений в сердце, чем на 1 стадии. Гипертония — тяжелое патологическое состояние сосудов и сердца, когда повышенные показатели артериального давления не удается стабилизировать медикаментозными препаратами. Артериальная гипертензия 2 степени — устойчивые высокие показатели кровяного давления в пределах 160-180 мм рт.ст. Риск развития осложнений высок. Явление несет угрозу для жизни, способно привести к некрозу миокарда, инфаркту, геморрагическому инсульту в случае серьезного повреждения сосудистой стенки, неспособности тонуса соответствовать уровню кровенаполнения. Постановка больному диагноза гипертония 2 степени 2 стадии риск 4, предусматривает наличие у пациента следующих сопутствующих видов заболеваний, которые существенно усугубляют течение артериальной гипертензии: Сахарный диабет. Развивается в результате того, что поджелудочная железа не справляет со своей физиологической функцией, направленной на выработку достаточного объема гормона инсулина, что влечет за собой повышение уровня глюкозы в крови больного, скопления кристаллов сахара в магистральных сосудах и постепенное их закупоривание. Гипертоническая болезнь II стадии Артериальная гипертензия 2 степени риск 1 (I 11.9). Гипертоническая болезнь I стадии Артериальная гипертензия 1 степени риск 1 (I 10). Гипертоническая болезнь III стадии Артериальная гипертензия 3 степени риск Хроническая сердечная недостаточность 2А стадии(I 13.2). Риски артериальной гипертензии Гипертония опасна своими осложнениями. Не секрет, что подавляющее большинство пациентов умирают или становятся инвалидами не от самого факта высокого давления, а от острых нарушений, к которым оно приводит. ОСНОВНЫЕ РИСКИ: Возраст, для мужчин выше 55 лет, для женщин – выше 65 лет. Нарушения липидного спектра крови – дислипидемия. Артериальная гипертензия и гипертоническая болезнь: классификация, стадии, стратификация риска. Под термином артериальная гипертензия, артериальная гипертония понимается синдром повышения артериального давления (АД) при гипертонической болезни и симптоматических артериальных гипертензиях. Следует подчеркнуть, что смысловой разницы в терминах гипертония и гипертензия практически нет. Артериальная гипертония (АГ) является ведущим фактором риска развития сердечно-сосудистых (инфаркт миокарда, инсульт, ишемическая болезнь сердца (ИБС), хроническая сердечная недостаточность), цереброваскулярных (ишемический или геморрагический инсульт, транзиторная ишемическая атака) и почечных заболеваний (хроническая болезнь почек). Примечание. — ИСАГ должна классифицироваться на 1, 2, 3 ст. согласно уровню систолического АД. Если значения САД и ДАД попадают в разные категории, то степень АГ оценивается по более высокой категории. Классификация гипертонической болезни (стадии, степени, риск) – это своеобразный шифр, благодаря которому врач может сказать прогноз для конкретного человека, подобрать лечение и оценить его эффективность. Классификация гипертонической болезни. Слово гипертония означает, что организму человека пришлось для какой-то цели повысить артериальное давление. В зависимости от причин, которые могут вызвать это состояние, выделяют виды гипертонии, и каждый из них лечится по-своему. Классификация артериальной гипертонии, учитывающая только причину заболевания: Первичная гипертония. Гипертония 2 степени — заболевание, при котором наблюдается стойкое повышение артериального давления до уровня 160 или больше мм рт. ст., которое тяжело устраняется медикаментозными и народными средствами. Причины. Гипертония 2 степени: риски 2, 3, 4. Симптомы. Беременность и гипертония 2 степени. Диагностика. Лечение. Лекарства от гипертонии 2 степени. О риске 4 при гипертонии 2 степени говорят, если у человека был диагностирован инфаркт миокарда, вне зависимости от области поражения. Риск говорит только о прогнозе, не являясь абсолютным показателем развития и исхода заболевания. Степени риска говорит о том, насколько вероятны осложнения. Пример расчета риска в зависимости от стадии гипертонической болезни. Стадии ГБ. Другие факторы риска, ПОМ или заболевания. Артериальная гипертензия (АГ) связана с повышенным риском возникновения сердечно-сосудистых заболеваний и их осложнений, включая инфаркт миокарда и инсульт. Вероятность развития АГ и риски сердечно-сосудистых осложнений увеличиваются при низкой физической активности. Но можно ли заниматься спортом при артериальной гипертонии и какие нагрузки приносят пользу, а не вред, тем, у кого давление повышено?
Я довольна. К таблеткам я всегда настороженно отношусь. Ну не люблю я их. Состав читаю тщательно. О Кардилайте узнала от знакомой. И сразу влюбилась в состав: календула, боярышник, мелисса. Конечно, такие компоненты справляются со своей задачей. С Кардилайтом теперь мое давление не скачет. Принимал капсулы строго по инструкции. Удалось за месяц нормализовать давление, восстановить сон. Если раньше давление было 150/105, то теперь стабильно 125/85 Особенности гипертонической болезни на 2 стадии развития. Риски, диагностика и лечение. Можно ли избавиться от патологии полностью?. Гипертония 2 степени. Повышение давления является самой первой жалобой, которую слышит врач от пациента, подозреваемого в заболевании гипертонией. Давление, отличающееся от нормы выше среднего, указывает на начинающуюся патологию. Артериальная гипертензия, Одобрен Объединенной к #108. Гипертония белого халата – при повторных посещениях лечебного учреждения АД оказывается повышенным, а вне его, при СМАД или ДМАД, нормальным. Но сердечно-сосудистый риск низкий в сравнении с пациентами со стойкой АГ (отсутствие диабета, поражения органов мишеней, сердечно-сосудистых болезней или ХБП). Классификация АГ по степени (таблица 1) и стадии общего сердечно-сосудистого риска (таблица 2): Таблица 1. — Классификация офисных показателей АД и определение степени АГ (мм.рт.ст.) [1]. Категории АД. САД. При артериальной гипертензии 2 степени риск в 2 раза выше развития регрессивных изменений в сердце, чем на 1 стадии. Гипертония — тяжелое патологическое состояние сосудов и сердца, когда повышенные показатели артериального давления не удается стабилизировать медикаментозными препаратами. Артериальная гипертензия 2 степени — устойчивые высокие показатели кровяного давления в пределах 160-180 мм рт.ст. Риск развития осложнений высок. Явление несет угрозу для жизни, способно привести к некрозу миокарда, инфаркту, геморрагическому инсульту в случае серьезного повреждения сосудистой стенки, неспособности тонуса соответствовать уровню кровенаполнения. Постановка больному диагноза гипертония 2 степени 2 стадии риск 4, предусматривает наличие у пациента следующих сопутствующих видов заболеваний, которые существенно усугубляют течение артериальной гипертензии: Сахарный диабет. Развивается в результате того, что поджелудочная железа не справляет со своей физиологической функцией, направленной на выработку достаточного объема гормона инсулина, что влечет за собой повышение уровня глюкозы в крови больного, скопления кристаллов сахара в магистральных сосудах и постепенное их закупоривание. Гипертоническая болезнь II стадии Артериальная гипертензия 2 степени риск 1 (I 11.9). Гипертоническая болезнь I стадии Артериальная гипертензия 1 степени риск 1 (I 10). Гипертоническая болезнь III стадии Артериальная гипертензия 3 степени риск Хроническая сердечная недостаточность 2А стадии(I 13.2). Риски артериальной гипертензии Гипертония опасна своими осложнениями. Не секрет, что подавляющее большинство пациентов умирают или становятся инвалидами не от самого факта высокого давления, а от острых нарушений, к которым оно приводит. ОСНОВНЫЕ РИСКИ: Возраст, для мужчин выше 55 лет, для женщин – выше 65 лет. Нарушения липидного спектра крови – дислипидемия. Артериальная гипертензия и гипертоническая болезнь: классификация, стадии, стратификация риска. Под термином артериальная гипертензия, артериальная гипертония понимается синдром повышения артериального давления (АД) при гипертонической болезни и симптоматических артериальных гипертензиях. Следует подчеркнуть, что смысловой разницы в терминах гипертония и гипертензия практически нет. Артериальная гипертония (АГ) является ведущим фактором риска развития сердечно-сосудистых (инфаркт миокарда, инсульт, ишемическая болезнь сердца (ИБС), хроническая сердечная недостаточность), цереброваскулярных (ишемический или геморрагический инсульт, транзиторная ишемическая атака) и почечных заболеваний (хроническая болезнь почек). Примечание. — ИСАГ должна классифицироваться на 1, 2, 3 ст. согласно уровню систолического АД. Если значения САД и ДАД попадают в разные категории, то степень АГ оценивается по более высокой категории. Классификация гипертонической болезни (стадии, степени, риск) – это своеобразный шифр, благодаря которому врач может сказать прогноз для конкретного человека, подобрать лечение и оценить его эффективность. Классификация гипертонической болезни. Слово гипертония означает, что организму человека пришлось для какой-то цели повысить артериальное давление. В зависимости от причин, которые могут вызвать это состояние, выделяют виды гипертонии, и каждый из них лечится по-своему. Классификация артериальной гипертонии, учитывающая только причину заболевания: Первичная гипертония. Гипертония 2 степени — заболевание, при котором наблюдается стойкое повышение артериального давления до уровня 160 или больше мм рт. ст., которое тяжело устраняется медикаментозными и народными средствами. Причины. Гипертония 2 степени: риски 2, 3, 4. Симптомы. Беременность и гипертония 2 степени. Диагностика. Лечение. Лекарства от гипертонии 2 степени. О риске 4 при гипертонии 2 степени говорят, если у человека был диагностирован инфаркт миокарда, вне зависимости от области поражения. Риск говорит только о прогнозе, не являясь абсолютным показателем развития и исхода заболевания. Степени риска говорит о том, насколько вероятны осложнения. Пример расчета риска в зависимости от стадии гипертонической болезни. Стадии ГБ. Другие факторы риска, ПОМ или заболевания. Артериальная гипертензия (АГ) связана с повышенным риском возникновения сердечно-сосудистых заболеваний и их осложнений, включая инфаркт миокарда и инсульт. Вероятность развития АГ и риски сердечно-сосудистых осложнений увеличиваются при низкой физической активности. Но можно ли заниматься спортом при артериальной гипертонии и какие нагрузки приносят пользу, а не вред, тем, у кого давление повышено?
гипертония риск 2 риск 3
какие лекарства хорошо сбивают давление
Кардилайт — современный препарат на основе натуральных растительных компонентов для борьбы с гипертонией и повышенным давлением. Оказывает комплексное воздействие на сердечно-сосудистую систему и организм больного в целом. Вегетативным кризом называют крайнюю форму выражения ВСД (вегетососудистая дистонии), для которой характерно расстройство нервной системы. В международной системе квалификации болезней (МКБ) эта патология находится под кодом F 41.0. Классификация вегетативных кризов осуществляется по нескольким видам, что обусловлено тяжестью течения недуга и совокупностью имеющихся симптомов. Немедикаментозное лечение. Человек, которому поставлен диагноз вегетативный криз, должен научиться определять симптомы приближающегося приступа и преодолевать его своими силами. Для устранения проблемы подходят дыхательные упражнения. Приступ ВСД и методы борьбы с ним. Вегето-сосудистая, или как ее еще называют, нейроциркуляторная дистония – это заболевание, которое характеризуется широкой симптоматикой нарушения функционирования вегетативной нервной системы. Данная патология имеет неясную этиологию, очень часто поражает людей молодого возраста. Намного чаще (почти в 3 раза) встречается у женщин. Нередко ее течение сопровождается обострениями, которые значительно ухудшают состояние пациента, и требует оказания медицинской помощи. При этом симптомы приступа ВСД часто похожи на проявления других патологий, таких как гипертонический криз или инфаркт миокарда. Содержание статьи. Что такое приступ ВСД и каковы его симптомы? Последствия воздействия вегетативного криза на человеческий организм подчас весьма печальны и драматичны. Неправильный диагноз, поставленный некомпетентными врачами, неправильное лечение лишь усугубляют состояние пациента. Основные симптомы и признаки вегетативного криза, и современные методы и способы лечения. Частыми проявлениями ВСД (вегетососудистой дисфункции) являются вегетативные кризы и панические атаки. Они обычно возникают внезапно, во время сна или когда человек просыпается. У пациента возникают симптомы, которые нарушают качество его жизни. Вегетативный криз у пациентов, страдающих ВСД. Вегетативные кризы возникают у 64% больных вегетососудистой дисфункцией. Различают симпатико-адреналовый, вагоинсулярный (парасимпатический) и смешанный криз. Симпатико-адреналовый криз проявляется следующими симптомами: Ощущением тревоги, безотчётного страха; Сильной головной болью, ощущением пульсации в голове Вегетососудистая дистония: лечение, симптомы и причины. Оглавление. 1 Что такое ВСД. Во время приступа ВСД наблюдается симпатоадреналовый криз, так как в кровь внезапно выбрасывается большое количество адреналина. Тогда он начинается внезапно. При этом начинает ощущаться сердцебиение, подниматься давление и температура тела. Что такое вегето-сосудистые кризы? Причины возникновения и основные симптомы. Современные методы лечения и диагностики. Состояние характеризуется повышением артериального давления и состоянием гипервентиляции. Вегетативно-вестибулярный криз проявляется головокружением, тошнотой, а также рвотой. У человека отмечаются резкие колебания давления. Как помочь страдающему вегето-сосудистыми кризами. Лечение вегето-сосудистых кризов всегда симптоматическое. Они редко длятся более пяти минут. Человеку нужно обеспечить поток свежего воздуха, а также спокойствие. Феохромоцинарный криз обычно сопровождается резким повышением артериального давления (особенно диастолического), более интенсивной головной болью, чем это обычно свойственно вегетативному кризу, более выраженным гипергидрозом, но менее интенсивной тревогой (хотя последняя в той или иной форме почти всегда присутствует и при феохромоцитоме). Лечение. Вегетативный криз можно легко купировать внутривенным введением диазелама (реланиума), но в этом часто нет необходимости. Подобная помощь способствует формированию у больного зависимости от укола, укрепляя у него веру в наличие тяжелого заболевания. Классификация вегетососудистого криза. Неотложная помощь ( первая помощь ) при кризе. Выделяют симпатоадреналовые, вагоинсулярные и смешанные кризы. В крови отмечается повышение уровня лейкоцитов и глюкозы. Криз заканчивается внезапно, после его окончания выделяется большое количество мочи с низким удельным весом. Симпатоадреналовый криз по этиологии, патогенезу, клинике и лечению имеет много общего с гипертоническим кризом I типа на фоне гипертонической болезни (см. тему ГИПЕРТОНИЧЕСКИЕ КРИЗЫ). Вагоинсулярный криз проявляется чувством замирания и перебоев в области сердца, затруднением дыхания, ощущением нехватки воздуха, головокружением. Он сопровождается повышением артериального давления. Основные критерии ВСД: учащенное сердцебиение. Вегето-сосудистая дистония сопровождается возникновением симптомов артериальной гипертензии, учащением пульса, повышением температуры до субфебрильных показателей, ознобом, потерей чувствительности конечностей, ощущением сильной тревоги и страха, что учитывается при диагностике. Криз заканчивается так же внезапно, как и начинается, длится короткий период. После его завершения развивается астения, возникает полиурия, сопровождающаяся выделением мочи невысокого удельного веса. вегето-сосудистые. Это большая категория, подразделяющаяся на четыре типа. Симпатико-адреналовый тип появляется на фоне резкого увеличении адреналина и активности симпатического отдела центральной нервной системы. Такой тип отличается ярко-выраженной симптоматикой: появляются головные боли и чувство тревоги, сердцебиение и пульс учащаются. Верхние и нижние конечности при этом становятся холодными. Вегето-вестибулярный тип встречается при следующих заболеваниях со стороны центральной нервной системы – острое нарушение мозгового кровообращения и энцефалопатия. У больных появляются чувство тошноты и головокружения, потеря в пространстве. У пациентов с вегето-сосудистой дистонией лечение проводится под наблюдением врачей следующих специализаций: терапевта, невролога, эндокринолога, психиатра. Те или иные назначения будут зависеть от преимущественных симптомов ВСД. Обычно с учетом характера и этиологии заболевания проводится комплексная длительная индивидуальная терапия. Занятия лечебной физкультурой. Специальная физкультура наиболее полезна при лечении ВСД как у взрослых, так и у детей. Такие занятия оказывают общеукрепляющий эффект и являются превосходным средством для тренировки всего организма и повышения работоспособности. Вегетативные кризы разделяют на: гипервентиляционный криз – учащенное дыхание, чувство нехватки воздуха, затруднение вдоха. Страх потери сознания или смерти. Появляются головные боли, головокружение, возможно временное повышение давления и температуры тела. Обычно возникает ночью с длительностью от получаса до 3 часов, возможно обильное мочеиспускание и жидкий стул; гастроневроз – дискомфорт и боли в животе, раннее чувство насыщения, отрыжка воздухом, рвота, вздутие. Лечение должно быть подобрано специально для каждого пациента после проведения осмотра и беседы. Важно чтобы лечение подходило самому пациенту. Диагноз вегето-сосудистых кризов ставится путём исключения других заболеваний, способных вызвать подобные состояния – это и ишемическая болезнь сердца, гипертоническая болезнь, сахарный диабет, заболевания щитовидной железы, почек, надпочечников, заболевания нервной системы. Вегето-сосудистый криз – внезапный сбой в работе вегетативной нервной системы. Паническое расстройство обычно начинается в молодом возрасте, реже — в детском и зрелом. Женщины болеют чаще в 2-3 раза. Повышение температуры, одышка, потеря обоняния и вкуса, слабость — самые распространенные симптомы COVID-19. Но часто врачи сталкиваются с нетипичными проявлениями этой инфекции. гипертония риск 2 риск 3. стадии гипертонической болезни классификация 2019. Отзывы, инструкция по применению, состав и свойства. Можно ли найти лучшие таблетки от повышенного давления, чтобы они помогали добиться заветных значений 120/80?. И одной из самых распространенных проблем считается гипертония — повышенное давление. Можно ли найти лучшие таблетки от повышенного давления, чтобы они помогали добиться заветных значений 120/80? Алена Парецкая. Врач-патофизиолог, иммунолог, член Санкт-Петербургского общества патофизиологов. Лидия Голубенко. Врач-терапевт, эндоскопист. Купить хорошее лекарство от повышенного давления непросто. Фармацевт в аптеке поможет редко, сразу отправляет к врачу. Средства для снижения давления нужны почти всем пациентам с гипертонией. На начальной стадии болезни, при незначительном повышении давления, иногда удаётся привести показатели в норму изменением образа жизни (диета, снижение веса, борьба со стрессами, физическая активность). Для борьбы с гипертонией многим пациентам приходится принимать препараты на протяжении всей жизни, чтобы исключить осложнения. Современные фармакологические компании предлагают большой выбор лекарственных средств, эффективных при гипертонии. Если не знаете, как выбрать таблетки от повышенного давления, ознакомьтесь с рейтингом, представленным ниже. В ТОП вошли лучшие медикаменты с учетом эффективности, стоимости и отзывов. Гипертония. Леонид, Находка. 2507 просмотров. Какие лекарства подходят? Если идти к врачу, могут рекомендовать перепробовать все лекарства методом тыка. Конечно, это не подходит: мы пенсионеры, и не можем себе позволить приобретать лекарства, которые не будут использованы. Вопрос закрыт. лекарство. Как применять лекарства от высокого давления. Страдающим гипертонией нельзя покупать средства, нормализующие давление, по советам знакомых, провизоров или по собственному выбору. Медикаменты этой категории подбирают строго индивидуально. Делает это лечащий врач по результатам проведенного обследования. Вид таблеток, их дозировка, кратность приема, продолжительность курса также определяются отдельно каждому пациенту. Применение препаратов от давления. Гипертония — коварное заболевание. Речь о ней идет, если артериальное давление превышает 140-159/90-99 мм рт. ст.[1] Привести к развитию патологии может неправильное питание, ожирение, постоянное выполнение тяжелой физической работы, наследственная предрасположенность. О том, что нужно принимать препараты от давления, можно понять по следующим симптомам: головные боли; головокружения Лекарства от гипертонии. Высокое артериальное давление или гипертония — это состояние, когда во время кровообращения на стенки наших артерий оказывается более высокое давление, чем обычно. Гипертония приносит много страданий и неприятностей. Симптомы повышенного давления всем известны — это головная боль, шум в ушах, головокружение и мушки перед глазами. Если у вас гипертония (повышенное кровяное давление), то вы наверное столкнулись с выбором хорошего лекарственного средства. Необходим эффективн. Если у вас гипертония (повышенное кровяное давление), то вы наверное столкнулись с выбором хорошего лекарственного средства. Необходим эффективный препарат, который хорошо переносится и не вызывает побочных эффектов. Артериальная гипертензия — самая распространенная сердечно-сосудистая патология, которой страдает около 40 % взрослого населения Европы [1]. Разумеется, это приводит и высокому спросу на антигипертензивные препараты независимо от сезона. И хотя в задачу первостольника прежде всего входит предложить несколько вариантов ЛС согласно выписанному в рецепте МНН, ему также предстоит разъяснять побочные эффекты, дозировку. Высокое давление: симптомы, лечение. Повышенное давление — распространенный симптом с которым не зависимо от возраста часто сталкиваются люди. Некоторые не чувствуют его вовсе, поэтому годами живут с нависшей опасностью. Кто-то напротив, придает значение даже немного пошатнувшимся значениям, которые носят ситуативный, временный характер и не требуют специальных мер.
Вегето — сосудистые кризы: причины, симптомы и лечение
Вегетососудистая дистония на сегодня относится к наиболее часто встречающихся заболеваний. Особенностью протекания дистонии являются кризы. В механизме кризов лежит ответная реакция организма на повышенное содержание в крови адреналина, норадреналина, стероидных гормонов и других веществ.
Причины вегето-сосудистых кризов
Причины появления кризов при ВСД определяются особенностью работы сердечнососудистой системы, а также различными патологиями сосудистого и нервного характера, наблюдающимися в разном возрасте. Среди наиболее общих причин стоит выделить:
- Вегетативные дисфункции у детей.
- Неравномерный рост внутренних органов и становление гормональной системы в период полового созревания.
- Наличие хронических депрессий и стрессов.
- Заболевания позвоночника.
- Эндокринные заболевания.
- Нарушения функционирования желудочно-кишечного тракта.
- Гормональные перестройки организма в период климакса.
Разные формы вегето-сосудистых кризов
По своей природе вегето-сосудистые кризы имеют некоторые отличия.
- Симпатико-адреналовый криз характерен расстройствами симпатической вегетативной нервной системы. Больной чувствует страх, тревогу, у него болит голова.
- Вагоинсулярный криз характерен преобладанием парасимпатического звена вегетативной нервной системы. Больной ощущает головокружение, слабость, потливость, расстройства пульса.
- Гипервентиляционный криз. Больной ощущает нехватку воздуха, поэтому он начинает делать большое количество вдохов и выдохов. Состояние характеризуется повышением артериального давления и состоянием гипервентиляции.
- Вегетативно-вестибулярный криз проявляется головокружением, тошнотой, а также рвотой. У человека отмечаются резкие колебания давления
Как помочь страдающему вегето-сосудистыми кризами
Лечение вегето-сосудистых кризов всегда симптоматическое. Они редко длятся более пяти минут. Человеку нужно обеспечить поток свежего воздуха, а также спокойствие. В период обострений необходимо избегать излишней физической активности и стараться не нервничать.
Чтобы такие кризы не повторялись, очень важно наладить оптимальный режим сна, труда и отдыха. Полезно заняться гимнастическими упражнениями. Важно отказаться от употребления алкоголя и курения. Больному нужно наладить рацион с преобладанием свежих фруктов и овощей.
Клинический институт мозгаРейтинг: 3/5 — 5 голосов
Поделиться статьей в социальных сетяхПрограммы:
Другие статьи по теме:
- Методы диагностики
*Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! Клинический Институт Мозга не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте neuro-ural.ru.
Вегетососудистая дистония — многогранный подход к излечению
Вегетососудистая дистония — это нарушение в работе вегетативной нервной системы, главного регулятора внутреннего равновесия в организме.
Вегетативная нервная система постоянно вычисляет и поддерживает оптимальные в данный момент времени артериальное давление, частоту сокращений сердца, теплоотдачу, ширину бронхов, зрачков, активность пищеварительной системы, продукцию мочи и многое другое в организме человека, в том числе — продукцию адреналина и инсулина.
Ошибки в работе вегетативной нервной системы проявляются нарушениями внутреннего равновесия (кровообращения, теплообмена, пищеварения) — именно это называют дистонией. Проявления дистонии могут носить постоянный характер или характер кризов (панических атак, обмороков и других приступообразных состояний).
Часто мы обнаруживаем, что вегетососудистая дистония является следствием заболевания, никак, на первый взгляд, не затрагивающего вегетативную нервную систему. Это, в первую очередь: невроз и депрессия, болезни и последствия травм шейных позвонков, головного мозга (например, черепно-мозговой травмы), болезни эндокринных желез, желудочно-кишечного тракта, аллергия, инфекции (например, тонзиллит), переутомление.
Сбои в работе вегетативной нервной системы незамедлительно отражаются на состоянии здоровья человека. Следует сказать, что название «вегетативно-сосудистая дистония» не отражает суть болезни полностью, так как дистония в данном случае является не только сосудистой. В патологический процесс вовлекаются многие органы и системы организма, управляемые вегетативной нервной системой.
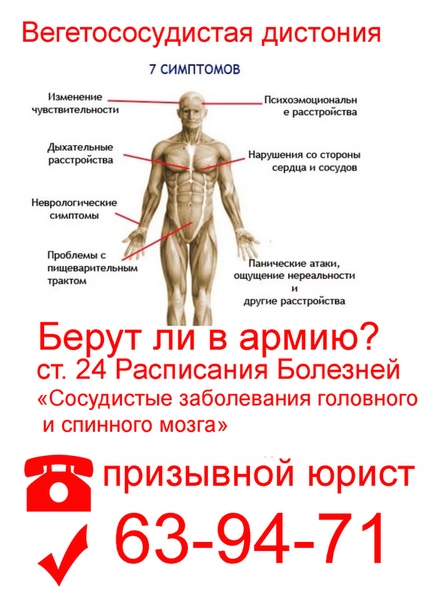
Типичны один или несколько из перечисленных симптомов:
- Склонность к повышенному или пониженному артериальному давлению
- Повышенной или пониженной частоте пульса
- Чувство усталости, снижение переносимости физической нагрузки
- Холодные руки и ноги, зябкость, либо, наоборот, стремление к прохладе, ощущение жара, приливов, возможно самопроизвольное повышение температуры тела
- Неврозоподобные симптомы — легкая психическая истощаемость, раздражительность, головные боли, головокружение, шаткость, расстройства сна, снижение сексуальной активности
- Расстройства желудочно-кишечного тракта — запоры или жидкий стул, дискинезия желчного пузыря, спастические боли Кожные проявления — сухость кожи или потливость
- Обмороки, панические атаки, приступообразные состояния, симпатоадреналовые, вагоинсулярные или смешанные кризы.
Симпатоадреналовый криз и паническая атака возникает из-за резкого выброса в кровь адреналина, происходящего по ошибочной команде вегетативной нервной системы. Его симптомы: внезапное начало, учащенное сердцебиение, повышение артериального давления, особенно систолического («верхнего»), бледность кожных покровов, сильное чувство страха, возможно повышение температуры тела. На пике криза — озноб. Заканчивается криз обычно выделением большого количества светлой мочи, общей слабостью, возможно падение артериального давления ниже обычных цифр.
Простой обморок, внезапная резкая боль в животе, «медвежья болезнь» — это обычные проявления вагоинсулярного криза. Криз сопровождается выбросом в кровь большого количества инсулина, снижением уровня сахара в крови, стимуляцией активности желудочно-кишечного тракта. Происходит это также по ошибочной команде вегетативной нервной системы. Симптомы таковы: чувство жара, дурноты, сердцебиение замедлено, наполнение пульса слабое, артериальное давление ниже обычных цифр, красные пятна на коже, кожа влажная из-за обильного потоотделения. Во время приступа усилена перистальтика кишечника, поэтому возможны боли и бурление в животе. В конце приступа возможен обильный стул, чаще жидкий.
Людям, страдающим этими проблемами, хорошо известен подход к их заболеванию в рамках обычного здравоохранения. Мало кто из докторов уделяет большое внимание их состоянию, поскольку оно жизни не угрожает и чаще всего воспринимается медиками как нечто не серьезное. Однако самим пациентам их недуг приносит массу неудобства, снижает качество жизни, ограничивает работоспособность. Как правило, многочисленные обследования и консультации самых разных специалистов заканчиваются назначением медикаментов, достаточно токсичных для организма.
В нашем центре мы предлагаем посредством ВРТ быстро и досконально провести диагностику всего организма. Врач гомеопат сформулирует диагноз и назначит курс реабилитационных мероприятий.
Справиться с заболеванием помогут курсы лечебной физкультуры, массажа, остеопатии. Подобранное каждому индивидуально гомеопатическое средство надежно избавит вас от проявлений вегетососудистой дистонии. Натуропатические средства и природные адаптогены помогут укрепить иммунитет, наладить сон, насытить организм витаминами и микроэлементами.
Многогранный подход к излечению вегетососудистой дистонии позволяет нашим пациентам натуральными, безвредными для организма способами вернуть утраченное здоровье и радость жизни!
Первая помощь при вегето-сосудистом приступе
У многих больных вегетативно-сосудистая дистония (вегето-сосудистая дистония)протекает в виде периодически повторяющихся приступообразных состояний и приступов, называемых также «вегетативными кризами» или «вегетативными бурями». Есть и другое название — «панические атаки». Оно наиболее точно передает ощущения человека во время подобного приступа. В зависимости от особенностей организма, типа вегетативной дисфункции (вегето-сосудистой дистонии), а также причины, вызвавшей криз, степень его тяжести и форма проявления могут быть различными. Но у каждого больного основные симптомы чаще всего сходны, один приступ похож на другие и отличается от предыдущих только своей большей или меньшей интенсивностью.
Вегетативно-сосудистые кризы (вегето-сосудистые кризы) обычно возникают у взрослых больных в возрасте от 20 лет, преимущественно у женщин. Приступы повторяются с различной частотой — от 2-3 раз в неделю до единичных случаев за несколько месяцев. Частота их сугубо индивидуальна, как и особенности протекания. В промежутках между кризами симптомы болезни, как правило, проявляются мало, и человек может ощущать себя практически здоровым, иногда чувствуя лишь повышенную утомляемость и признаки недомогания в ответ на эмоциональные перегрузки. Вегетативный приступ (вегето-сосудистый приступ) может быть спровоцирован множеством причин: сильными переживаниями, обострением основного заболевания, усталостью, сменой погоды и т. п. Обычно перед началом приступа, а порой и за несколько часов до него, человек чувствует общее ухудшение самочувствия, а также знакомые ощущения, являющиеся для него своеобразными предвестниками надвигающейся «бури». Эти проявления также индивидуальны. Больные могут ощущать головную боль, звон в ушах, внезапную слабость, онемение или ощущение «мурашек» в ногах, озноб, дрожь, сердцебиение и боли в области сердца и т. д. Человек может резко покраснеть или, наоборот, побледнеть. Больной возбужден, беспокоен или, напротив, подавлен, угнетен. В зависимости от преобладания активности симпатической или парасимпатической нервной системы выделяют два типа вегетативных кризов (типа вегето-сосудистых кризов) — симпатоадреналовыи, или адренергический, и вагоинсулярный. Первый возникает при повышенной активности симпатического отдела, а второй свидетельствует о преобладании импульсов со стороны парасимпатической части вегетативной нервной системы.
Симпатоадреналовый криз
Данный вегетативно-сосудистый криз (вегето-сосудистый криз) (именно его чаще всего называют панической атакой) начинается после внезапного и сильного поступления в кровь адреналина, вызванного резким сбоем в управлении вегетативными реакциями. Больной ощущает тревогу, учащение пульса, появляются чувство зябкости, дрожь, ощущение нехватки воздуха. На лице выступают красные пятна, значительно реже наблюдается сильная бледность. Резко повышается артериальное давление, иногда поднимается температура. Зрачки расширены, возникает озноб, человека может охватить сильный, неконтролируемый страх, паника. Увеличивается количество выделяемой мочи, обычно это является признаком окончания криза. В конце приступа наблюдаются понижение артериального давления, слабость, разбитость. Последствия криза ощущаются в течение 2-3 дней, а иногда и дольше.
Вагоинсулярный криз
Этот вегетативно-сосудистый криз (вегето-сосудистый криз) также возникает вследствие ошибки регуляции вегетативными функциями и характеризуется резким поступлением в кровь инсулина с одновременным понижением уровня сахара. Он проявляется в виде обморока или полуобморочного состояния, резкой слабости, потемнения в глазах. Часто появляются приступообразная боль в животе, бурление и вздутие, резкое усиление перистальтики. Краснеет лицо, возникает чувство прилива крови, жара. Для этого типа вегетативного криза характерны головокружение, тошнота, слюнотечение, усиленное потоотделение. У больного замедляется пульс, ослабляется сердцебиение, сужаются зрачки. Нередко также возникает чувство страха, тоски. Артериальное давление может резко повышаться, но зачастую оно, напротив, снижено. Характерным признаком окончания криза является жидкий обильный стул. После криза долгое время сохраняется общая слабость, вялость, сниженные работоспособность и настроение.
Деление вегетативных приступов (вегето-сосудистых приступов)на симпатоадреналовые и вагоинсулярные очень условно, поскольку во время криза обычно проявляются одновременно симптомы и того и другого типа. Способствуют возникновению кризов также аналогичные причины: стресс, эмоциональное напряжение, сильное утомление, острое инфекционное заболевание или обострение хронического, резкая смена погоды, длительное пребывание в душной комнате и т. п. Если неблагоприятное воздействие продолжается, то приступы повторяются снова и снова, возникая все чаще. Поэтому для предупреждения кризов важно устранение или максимальная нейтрализация обстоятельств, способствующих их возникновению.
Больной со склонностью к кризам должен знать, какие причины провоцируют у него приступы, и по возможности избегать этих ситуаций. Нужно также приучить себя не теряться в случае возникновения приступа и уметь самостоятельно оказать себе помощь. Четкие, уверенные действия не только облегчают течение криза, но и помогают преодолеть, казалось бы, совершенно не контролируемый страх. Люди, которые не поддаются панике и умеют справляться с подобными ситуациями самостоятельно, испытывают гораздо меньше беспокойства по поводу возможного повторения приступа, что уже само по себе является важным фактором улучшения общего состояния и самочувствия. У такого больного не складывается боязнь мест и ситуаций, где он находится в одиночестве или в окружении незнакомых людей, которые не всегда сумеют оказать ему помощь. Навязчивый страх, напротив, не позволяет человеку вести нормальную, социально активную жизнь, вызывая чувство собственной неполноценности, а его преодоление повышает уверенность в себе и способствует снижению тревожности.
Хорошо, если близкие больного, подверженного паническим атакам, также будут знать, в чем заключается его болезнь и чем они могут быть полезны в ситуации криза. Совершенно недопустимо с их стороны обвинять больного, что он преувеличивает собственные ощущения, не желает «взять себя в руки». Ведь даже если ЭКГ и другие объективные показатели свидетельствуют о том, что у человека нет серьезных нарушений здоровья, в момент приступа ему от этой информации ничуть не легче. Все болезненные ощущения для него вполне реальны, так же как и страх, который очень непросто обуздать.
Не стоит впадать и в другую крайность. Окружающие больного родственники и друзья ни в коем случае не должны позволять себе «заразиться» овладевшей им паникой. Конечно, не волноваться здесь трудно, но окружающие просто не имеют права показать свой испуг, растерянно суетиться, тем самым еще больше усугубляя переживания больного. «Если все так беспокоятся, значит, мне совсем плохо», — в подобной ситуации эта мысль возникнет у каждого из нас, особенно если криз случается впервые. Во время вагоинсулярного приступа больной может впасть в полуобморочное и даже обморочное состояние. И здесь задача оказания помощи целиком ложится на окружающих.
В чем же заключается помощь, которую при возникновении вегетативного криза должны оказать больному люди, оказавшиеся в этот момент рядом с ним?
Каким образом они могут облегчить его состояние?
1. Во-первых, нельзя паниковать. Ситуация достаточно напряженная, однако нужно собраться и создать для больного спокойную обстановку. Врачи «скорой помощи» обычно сразу же объясняют пациенту, что вегетативный криз угрозы для жизни человека не представляет. Больной может чувствовать, как у него замирает сердце и катастрофически не хватает воздуха, однако ни одно из многочисленных гнетущих его переживаний не свидетельствует о реально существующей смертельной опасности,
2. Необходимо обеспечить приток свежего воздуха. Помогите больному расстегнуть тесный воротник, туго затянутый пояс. Откройте окно или выведите человека из душного помещения.
3. Дайте больному 20 капель корвалола или валокордина.
4. При повышении артериального давления и сильном сердцебиении можно дать одну таблетку гипотензивного (понижающего давление) препарата, например, анаприлина, обзидана. Обычно склонные к гипертонии люди имеют эти лекарства при себе.
5. При сильном страхе, панике поможет одна таблетка успокаивающего препарата реланиум (диазепам). Ее лучше не глотать, а держать под языком до полного растворения, тогда эффект наступит быстрее.
6. Иногда человек в состоянии нервного возбуждения, испуга дышит учащенно, порывисто, буквально давится воздухом, вызывая гипервентиляцию легких, самочувствие его от этого лишь ухудшается. Посоветуйте ему подышать в бумажный пакет: выдыхать в пакет и из него же делать вдох. Воздух, содержащий большее количество углекислого газа, поможет дыханию успокоиться и прийти в норму.
Обморок является одним из возможных проявлений вегетативного криза. Он возникает в результате краткого, но резкого понижения тонуса сосудов и падения артериального давления, из-за чего мозг перестает получать необходимое ему количество кислорода. Обычно бессознательное состояние наступает внезапно после нескольких мгновений ощущения дурноты, слабости, головокружения, темноты перед глазами. Иногда человек успевает сесть или прислониться спиной к опоре. Дальше наступает потеря сознания, обычно продолжающаяся несколько минут. У больного холодеют конечности, на лице выступает холодный пот, замедляется дыхание, слабеет и учащается пульс.
Как помочь человеку в этой ситуации?
Больного следует уложить на спину так, чтобы ноги его были приподняты, это обеспечит прилив крови к голове. Стесняющую одежду следует расстегнуть: ничто не должно затруднять дыхание. Необходимо открыть окно, обеспечив поступление свежего воздуха. Лицо больного нужно сбрызнуть холодной водой, также хорошо дать ему понюхать нашатырь, а в случае отсутствия — одеколон или уксус. Хорошо также согреть больному стопы, приложив к ногам грелку.
Когда человек очнется, он не должен сразу же пытаться встать. В этом случае обморок может повториться. После того как вернется сознание, полезно дать больному капли валерианы или корвалол, напоить крепким кофе или чаем. Напиток обязательно должен быть сладким.
Можно ли предотвратить уже наступающий обморок? Во многих случаях это возможно, если принять своевременные меры. Следует сразу же сесть, низко опустив голову, давая крови возможность прилить к голове. Хорошо, если под рукой имеется валидол. Таблетку нужно держать под языком, пока она не растворится. Развитие обморочного состояния предупреждает раздражение обонятельных рецепторов. Если под рукой нет нашатырного спирта, понюхайте вместо него любое резко пахнущее нетоксичное вещество — духи, спрей, бальзам «Звездочка» и т. п.
И еще раз повторим: обязательно сохраняйте спокойствие. Не поддавайтесь панике, постарайтесь расслабить все мышцы, успокойте дыхание. Победа над страхом снизит тревогу, сделает проявление синдрома менее выраженным и обязательно будет способствовать улучшению вашего самочувствия и настроения.
Бактериальный вагиноз — NYC Health
Обследование и лечение ИППП при COVID-19
Если у вас есть симптомы инфекции, передаваемой половым путем (ИППП), или если у вас был контакт с ИППП, пройдите тестирование. Вам также следует возобновить любое плановое тестирование, которое вы отложили во время кризиса COVID-19.
Позвоните своему врачу перед визитом, чтобы убедиться, что он проводит тестирование на ИППП. Если у вас нет поставщика услуг, вы можете посетить Клинику сексуального здоровья Нью-Йорка или позвонить одному из поставщиков услуг, указанных ниже.
Во влагалище обитают многие виды бактерий. Бактериальный вагиноз возникает при нарушении нормального баланса бактерий во влагалище. Бактериальный вагиноз не является инфекцией, передающейся половым путем (ИППП), но наличие новых или нескольких половых партнеров может изменить баланс бактерий во влагалище.
При отсутствии лечения бактериальный вагиноз может увеличить риск заражения инфекциями, передающимися половым путем, такими как хламидиоз, гонорея или ВИЧ.
Симптомы
Многие люди с бактериальным вагинозом не имеют симптомов.Если возникают симптомы, они могут включать:
- Серые выделения
- Зловонный запах из влагалища (особенно после секса)
- Зуд или отек во влагалище или вокруг него и
- Жжение при мочеиспускании
Профилактика
Избегайте спринцеваний — это может привести к инфекциям, например, к бактериальному вагинозу. Наличие новых или нескольких половых партнеров, вероятно, увеличивает риск бактериального вагиноза.
Тестирование
Ваш лечащий врач может сделать тест на бактериальный вагиноз с образцом вагинальной жидкости.
Лечение
Бактериальный вагиноз лечится таблетками или вагинальным гелем.
Секс-партнеры
Бактериальный вагиноз не является ИППП, поэтому вы не передадите инфекцию своему половому партнеру (партнерам). Однако, если партнер испытывает какие-либо симптомы бактериального вагиноза, ему следует обратиться к своему врачу.
Бактериальный вагиноз при беременности
Беременные, у которых наблюдаются симптомы бактериального вагиноза, должны пройти обследование, как только эти симптомы появятся.Бактериальный вагиноз может вызвать преждевременные роды и инфицирование матки после родов.
Дополнительная информация
Инфекции, передаваемые половым путем (ИППП)
- У вас могут не быть явных симптомов, если у вас ИППП.
- При отсутствии лечения некоторые ИППП могут привести к бесплодию.
- При половом акте всегда используйте презервативы и защитные прокладки.
- Если вы занимаетесь незащищенным сексом, вам следует пройти тест на ИППП.
Что такое ИППП?
Инфекции, передаваемые половым путем (ИППП) — это инфекции или заболевания, которые передаются во время незащищенного секса с инфицированным партнером. Это включает вагинальный, анальный или оральный секс. Некоторые ИППП могут передаваться при кожном контакте.Общие ИППП включают:
К другим менее распространенным ИППП относятся:
Кто больше всего подвержен риску?
Вы рискуете заразиться ИППП, если:
- Вы не используете презервативы во время секса или зубные прокладки (тонкий латексный квадратик, удерживаемый над влагалищной или анальной областью во время орального секса)
- вы сменили полового партнера или имели более одного полового партнера за последние 12 месяцев
- вы или ваш партнер пользуетесь общим инъекционным оборудованием, таким как шприцы и иглы
- у вас или вашего сексуального партнера есть другая ИППП.
Какие признаки и симптомы?
Когда вы заразились ИППП, у вас могут не быть очевидных симптомов. Вы можете чувствовать себя нормально и не осознавать, что у вас инфекция. Но даже если вы не замечаете никаких признаков того, что ИППП все еще может вызывать у вас тошноту.
Некоторые симптомы ИППП могут включать:
- необычные выделения из влагалища или пениса
- затруднение или боль при мочеиспускании и половом акте
- волдыри, бородавки, уплотнения, шишки или язвы на половых органах
- сыпь, потрескавшаяся кожа, зуд или раздражение кожи на половых органах или вокруг них.
Как узнать, есть ли у меня ИППП?
Если вы заметили какой-либо из вышеперечисленных симптомов, или если у вас был секс без презерватива или зубной прокладки, вам и вашим половым партнерам следует обратиться к врачу для проверки на ИППП. В зависимости от ваших конкретных обстоятельств это может включать анализ мочи, мазка и / или крови.
Чем раньше у вас будет диагностирована ИППП, тем легче вылечить, что также снижает вероятность развития у вас дальнейших осложнений.
Как лечат ИППП?
Многие ИППП успешно лечатся антибиотиками. С другими можно справиться с помощью лекарств.
Что делать, если я не лечу?
Если у вас нелеченная ИППП, она может вызвать ряд легких и тяжелых осложнений, а также создать другие проблемы со здоровьем.
Например, некоторые ИППП могут повредить репродуктивную систему мужчин и женщин.У мужчин могут появиться болезненные опухшие яички (яички), а у женщин — воспалительные заболевания органов малого таза. Это означает, что у них могут возникнуть проблемы с рождением детей в будущем или они останутся бесплодными (не смогут иметь детей).
Если вас не лечить, инфекция будет продолжать повреждать ваше тело, и вы можете передать ее своим половым партнерам.
Мне нужно кому-нибудь рассказать?
Если вы лечились от ИППП, важно сообщить об этом вашему сексуальному партнеру (партнерам), чтобы они тоже могли пройти обследование и пройти курс лечения.Если ваших половых партнеров не лечить, вы можете снова заразиться ИППП.
Если вы хотите, ваш врач или клиника могут сказать вашему партнеру или бывшим партнерам вместо вас, не называя им вашего имени. Они могут помочь вам проинформировать всех, кому это может быть необходимо. Это называется отслеживанием контактов.
Что делать, если я беременна?
Если вы беременны, очень важно защитить себя и своего будущего ребенка от ИППП. ИППП во время беременности может привести к серьезному заболеванию вашего будущего ребенка и даже его смерти.
Вы можете предотвратить это, занявшись безопасным сексом, пройдя проверку на ИППП и получив лечение, если необходимо, чтобы ваш ребенок родился здоровым.
Как можно предотвратить ИППП?
Вы можете снизить риск заражения ИППП, следуя этому совету:
- Регулярно проверяйте ИППП.
- Ограничьте количество половых партнеров.Чем меньше людей вы занимаетесь сексом, тем меньше у вас шансов заняться сексом с кем-то, кто болен ИППП.
- Всегда используйте презервативы или зубные прокладки и лубрикант на водной основе.
- Презервативы — лучший способ защитить вас обоих от ИППП.
Куда обратиться за помощью
Последний раз просмотрено: 11.05.2020
БлагодарностиОбщественное здравоохранение
Эта публикация предназначена только для образовательных и информационных целей.Это не замена профессиональной медицинской помощи. Информация о терапии, услуге, продукте или лечении не подразумевает одобрения и не предназначена для замены рекомендаций вашего лечащего врача. Читатели должны иметь в виду, что со временем актуальность и полнота информации могут измениться. Все пользователи должны проконсультироваться с квалифицированным медицинским работником для постановки диагноза и ответов на свои медицинские вопросы.
Гонорея
- У мужчин появляются желтые выделения из полового члена и ощущение жжения при мочеиспускании.
- У большинства женщин гонорея протекает бессимптомно.
- Если не лечить гонорею, она может вызвать бесплодие (поэтому у вас не может быть ребенка).
Гонорея (также известная как «хлопок») — это инфекция, передающаяся половым путем (ИППП), вызываемая бактериями Neisseria gonorrhoeae .
Как можно заболеть гонореей?
Инфекция, передающаяся половым путем (ИППП) — любая инфекция или заболевание, которые могут передаваться от одного человека к другому во время половой жизни.
Вы можете заразиться гонореей при незащищенном вагинальном, оральном или анальном сексе с инфицированным человеком. Инфицированная мать может передать гонорею своему ребенку во время родов, что может вызвать слепоту.
Если гонорея не обнаружена и не лечится на ранней стадии, она может привести к бесплодию (так что вы не можете иметь ребенка) как у мужчин, так и у женщин. В редких случаях инфекция может распространяться на суставы, сердце и мозг, вызывая необратимые повреждения или даже смерть.
Какие признаки и симптомы?
У большинства мальчиков и мужчин в течение недели после заражения появляются желтые выделения из полового члена и чувство жжения при мочеиспускании.
У большинства девушек и женщин симптомы отсутствуют. Некоторые могут заметить необычные выделения из влагалища или боль при мочеиспускании. Если инфекция распространяется на матку (матку) и фаллопиевы трубы (по которым яйца попадают в матку), это может вызвать боль внизу живота или боль во время вагинального секса.
Боль в горле или выделения из прямой кишки также могут быть симптомами гонореи как у мужчин, так и у женщин, особенно после орального или анального секса.
Как я узнаю, что у меня гонорея?
Обратитесь к врачу как можно скорее, если вы подозреваете, что у вас гонорея.
Врач проверит образец мочи и исследует участки, которые могут быть затронуты, с помощью тампона. Образцы будут проверены в лаборатории.
Рекомендуется одновременно сдавать анализы на другие инфекции, передаваемые половым путем (ИППП), такие как хламидиоз, сифилис и ВИЧ.
Ваш врач также должен обсудить с вами отслеживание контактов. Отслеживание контактов включает в себя поиск и информирование контактных лиц человека с инфекцией, чтобы они могли получить консультацию, тестирование и лечение, если это необходимо.Вы можете отследить контакт самостоятельно и / или с помощью медицинского работника. Обсудите это со своим врачом.
Как лечится гонорея?
Гонорея лечится антибиотиками. Лечение варьируется в зависимости от того, заразились ли вы инфекцией между штатами или за границей. По окончании лечения вам понадобится еще один тест, чтобы убедиться, что вы излечились.
Не занимайтесь сексом даже с презервативом, пока лечение не будет закончено и анализы не покажут, что вы излечились.
Как предотвратить гонорею?
Вы можете снизить риск заражения гонореей (и другими ИППП), следуя этому совету:
- Всегда используйте презервативы или прокладки и лубрикант на водной основе. Презервативы — лучший способ защитить вас обоих от ИППП.Всегда используйте презервативы во время вагинального и анального секса, а также прокладки во время орального секса, пока вы не будете полностью уверены, что и вы, и ваш партнер не заражены ИППП.
- Имейте долгосрочные отношения, при которых ни один из вас уже не инфицирован, и ни у кого из вас нет других партнеров.
- Ограничьте количество половых партнеров. Чем меньше людей вы занимаетесь сексом, тем меньше у вас шансов заняться сексом с больным гонореей.
- Регулярно проверяйте ИППП.
Говорить об ИППП может быть сложно, но любой человек, с которым вы занимаетесь сексом, имеет право знать, есть ли у вас ИППП.Обсуждайте это, когда вы чувствуете себя расслабленным и уверенным, а не непосредственно перед сексом. Ваш партнер оценит вашу честность и то, что вы не хотите заразить его. Вы также имеете право знать, инфицированы ли они. Раннее лечение вылечит инфекцию и остановит ее распространение.
Переведенная информация о гонорее
Куда обратиться за помощью
Последний раз просмотрено: 11.05.2020
Эта публикация предназначена только для образовательных и информационных целей.Это не замена профессиональной медицинской помощи. Информация о терапии, услуге, продукте или лечении не подразумевает одобрения и не предназначена для замены рекомендаций вашего лечащего врача. Читатели должны иметь в виду, что со временем актуальность и полнота информации могут измениться. Все пользователи должны проконсультироваться с квалифицированным медицинским работником для постановки диагноза и ответов на свои медицинские вопросы.
Хламидиоз
- Хламидиоз является наиболее распространенной инфекцией, передаваемой половым путем (ИППП) в Австралии, особенно среди молодых людей в возрасте от 15 до 25 лет.
- Вы можете снизить риск заражения хламидиозом, практикуя безопасный секс и ограничивая количество половых партнеров.
- Хламидиоз вызывается бактериями Chlamydia trachomatis и может быть опасным, если его не лечить.
Как можно заразиться хламидиозом?
Инфекция, передающаяся половым путем (ИППП) — любая инфекция или заболевание, которые могут передаваться от одного человека к другому во время половой жизни.
Хламидиоз передается при незащищенном вагинальном, оральном или анальном сексе с инфицированным человеком. Беременные женщины могут передавать хламидиоз своим детям, вызывая серьезные инфекции глаз и легких. Если у вас хламидиоз, также легче заразиться и передать ВИЧ.
Проблема в том, что большинство людей не осознают, что у них хламидиоз, потому что они не видят и не чувствуют ничего плохого. Не зная об этом, они могут передать это своим партнерам.
Кто больше всего подвержен риску?
Вы подвергаетесь наибольшему риску хламидиоза, если:
- вы моложе 25 лет
- Вы меняли полового партнера за последние 12 месяцев
- у вас было более одного сексуального партнера за последние 12 месяцев
- Вы не пользуетесь презервативами или зубными прокладками
- у вас или вашего сексуального партнера есть другая ИППП.
Какие признаки и симптомы?
Большинство девочек и женщин, больных хламидиозом, вообще не замечают никаких признаков. У других есть симптомы, в том числе:
- жжение или боль при мочеиспускании
- необычные выделения из влагалища
- боль внизу живота
- боль во время секса
- необычное кровотечение или кровянистые выделения между менструациями.
Большинство мальчиков и мужчин, больных хламидиозом, вообще не замечают никаких признаков. У других есть симптомы, в том числе:
- беловатые или желтые выделения из полового члена
- жжение или боль при мочеиспускании
- раздражение или болезненность вокруг уретры (отверстия полового члена).
Как я узнаю, что у меня хламидиоз?
Если у вас есть какие-либо из этих симптомов или если вы занимаетесь сексом с несколькими людьми и не знаете, есть ли у них инфекция, как можно скорее обратитесь к врачу и попросите пройти обследование на ИППП.Это просто.
Ваш врач сделает анализ мочи. Женщинам также понадобится мазок из влагалища (при желании вы можете сделать это самостоятельно). Хорошая идея — одновременно сдавать анализы на другие ИППП.
Ваш врач также должен обсудить с вами отслеживание контактов. Отслеживание контактов включает в себя поиск и информирование контактных лиц человека с инфекцией, чтобы они могли получить консультацию, тестирование и лечение, если это необходимо. Вы можете отследить контакт самостоятельно и / или с помощью медицинского работника.Обсудите это со своим врачом.
Как лечится хламидиоз?
Если у вас хламидиоз, вам дадут антибиотики. Тебе нужно взять их все. Ваши сексуальные партнеры также должны пройти обследование и пройти лечение.
Не занимайтесь небезопасным сексом, пока вы или ваш партнер лечитесь — вы можете снова заразить друг друга.
Не употреблять алкоголь во время лечения.Алкоголь мешает лекарству работать должным образом, и вы также можете забыть о безопасном сексе.
Если не лечить
Без раннего лечения женщины и девочки могут получить инфекции шейки матки, матки (матки) и фаллопиевых труб. Это называется воспалительным заболеванием органов малого таза и может вызвать бесплодие. Это может вызвать рубцевание или даже закупорку маточных труб (по которым яйца попадают в матку). Это также может предотвратить попадание оплодотворенной яйцеклетки в матку, вызывая внематочную беременность (когда яйцеклетка растет в фаллопиевой трубе), что требует неотложной операции и может привести к смерти.
Без своевременного лечения у мужчин может развиться простатит (инфекция и отек предстательной железы), эпидидимит (отек яичек) и бесплодие (из-за чего нельзя иметь ребенка).
Как предотвратить хламидиоз?
Вы можете снизить риск заражения хламидиозом и другими ИППП, следуя этому совету:
- Всегда используйте презервативы или прокладки и лубрикант на водной основе.Презервативы — лучший способ защитить вас как от хламидиоза, так и от других ИППП. Всегда используйте презервативы во время вагинального и анального секса, а также прокладки во время орального секса, пока вы не будете полностью уверены, что и вы, и ваш партнер не заражены ИППП.
- Имейте долгосрочные отношения, при которых ни один из вас уже не инфицирован, и ни у кого из вас нет других партнеров.
- Ограничьте количество половых партнеров. Чем меньше людей вы занимаетесь сексом, тем меньше у вас шансов заняться сексом с больным хламидиозом.
- Регулярно проверяйте ИППП.
Говорить об ИППП может быть сложно, но любой человек, с которым вы занимаетесь сексом, имеет право знать, есть ли у вас инфекция. Обсуждайте это, когда вы чувствуете себя расслабленным и уверенным, а не непосредственно перед сексом. Ваш партнер оценит вашу честность и то, что вы не хотите заразить его. У вас тоже есть право знать, инфицированы ли они.
Переведенная информация о хламидиях
Куда обратиться за помощью
Последний раз просмотрено: 11.05.2020
Благодарности
Общественное здравоохранение
Эта публикация предназначена только для образовательных и информационных целей.Это не замена профессиональной медицинской помощи. Информация о терапии, услуге, продукте или лечении не подразумевает одобрения и не предназначена для замены рекомендаций вашего лечащего врача. Читатели должны иметь в виду, что со временем актуальность и полнота информации могут измениться. Все пользователи должны проконсультироваться с квалифицированным медицинским работником для постановки диагноза и ответов на свои медицинские вопросы.
Остроконечные кондиломы
Остроконечные кондиломы — это инфекция, передающаяся половым путем (ИППП).Это небольшие шишки на гениталиях, которые вы можете увидеть или почувствовать. Обычно они безболезненны. Они вызваны вирусом папилломы человека (ВПЧ). Остроконечные кондиломы могут быть на:
- влагалище
- вульва
- шейка матки
- анус
- половой член
- (иногда) во рту или в горле.
Объяснение терминов
Инфекция, передающаяся половым путем (ИППП) — любая инфекция или заболевание, которые могут передаваться от одного человека к другому во время полового акта.
Как можно получить остроконечные кондиломы?
Вы заразились остроконечными кондиломами, занимаясь сексом с инфицированным вирусом, даже если бородавок не видно. Прежде чем появятся генитальные бородавки, может пройти много недель, месяцев или даже лет. Остроконечные кондиломы очень легко заразить и передать своим партнерам.
Остроконечные кондиломы очень распространены.Большинство сексуально активных людей, вероятно, заразились вирусом, но никогда не заболевают остроконечными кондиломами.
Какие признаки и симптомы?
Если вы видите или чувствуете необычные уплотнения на своих половых органах, или если вы занимались сексом с кем-то, у кого есть остроконечные кондиломы, обратитесь к врачу.
Остроконечные кондиломы не всегда очевидны, например, когда они возникают на шейке матки (шейка матки) или внутри уретры (трубка, выходящая из мочевого пузыря).
Как узнать, есть ли у вас остроконечные кондиломы?
Ваш врач может проверить наличие остроконечных кондилом и других инфекций, передающихся половым путем (ИППП). Ваш партнер также должен быть проверен.
Как лечат остроконечные кондиломы?
Ваш врач может лечить остроконечные кондиломы несколькими способами и подберет наиболее подходящий для вас.Варианты включают:
- Подофиллотоксиновая краска (не подходит для беременных)
- криотерапия (бородавки замораживаются жидким азотом)
- крем с имиквимодом (не подходит для беременных)
- лазерное лечение
- хирургическое удаление.
Не используйте лосьоны от других типов бородавок.
Все половые партнеры должны быть проверены и пролечены, если у них есть остроконечные кондиломы.
Не занимайтесь сексом, если у вас есть остроконечные кондиломы, которые вы видите или чувствуете.
Избегайте секса в период лечения.
Используйте презервативы со своим партнером в течение 6 месяцев после лечения, чтобы предотвратить появление остроконечных кондилом, поскольку именно в этот период они, скорее всего, вернутся.
Поскольку ВПЧ может инфицировать участки, не покрытые презервативом, презервативы не защитят вас в полной мере от заражения ВПЧ, но презервативы действительно помогают в профилактике ВПЧ.
Есть ли прививка от остроконечных кондилом?
Да, теперь существует вакцина, которая может защитить вас от некоторых типов ВПЧ, которые могут вызывать генитальные бородавки и рак шейки матки.Поговорите со своим врачом о том, подходит ли вам вакцина против ВПЧ.
Как предотвратить появление кондилом?
Вы можете снизить риск получения остроконечных кондилом (и других ИППП), следуя этому совету:
- Всегда используйте презервативы или прокладки и лубрикант на водной основе. Презервативы — лучший способ защитить вас обоих от ИППП.Всегда используйте презервативы во время вагинального и анального секса, а также прокладки во время орального секса, пока вы не будете полностью уверены, что и вы, и ваш партнер не заражены ИППП.
- Имейте долгосрочные отношения, при которых ни один из вас уже не инфицирован, и ни у кого из вас нет других партнеров.
- Ограничьте количество половых партнеров. Чем меньше людей вы занимаетесь сексом, тем меньше у вас шансов вступить в половую связь с кем-то, у кого есть остроконечные кондиломы или другие ИППП.
- Регулярно проверяйте ИППП.
- Молодые люди должны быть вакцинированы против ВПЧ до того, как они начнут половую жизнь.Бесплатная вакцинация против ВПЧ доступна в рамках школьной программы вакцинации 8-го класса.
Куда обратиться за помощью
- Обратитесь к врачу.
- Кольцо healthdirect на 1800 022 222.
- Позвоните на горячую линию сексуального здоровья (9227 6178 для звонков из столицы или 1800 198 205 для звонков из страны).
- Обратитесь в местную клинику сексуального здоровья (внешний сайт).
Последний раз просмотрено: 11.05.2020
Благодарности
Общественное здравоохранение
Эта публикация предназначена только для образовательных и информационных целей. Это не замена профессиональной медицинской помощи. Информация о терапии, услуге, продукте или лечении не подразумевает одобрения и не предназначена для замены рекомендаций вашего лечащего врача.Читатели должны иметь в виду, что со временем актуальность и полнота информации могут измениться. Все пользователи должны проконсультироваться с квалифицированным медицинским работником для постановки диагноза и ответов на свои медицинские вопросы.
Симптомы инфекций, передаваемых половым путем (ИППП)
Можно ли предотвратить или избежать ИППП?
Единственный надежный способ предотвратить ИППП — отказаться от секса. Если вы занимаетесь сексом, вы можете снизить риск заражения ИППП, занимаясь сексом только с тем, кто не занимается сексом ни с кем другим и не болен ИППП.
Вы всегда должны использовать презервативы при половом акте, в том числе оральном и анальном.
Предотвращают ли презервативы ИППП?
Мужские латексные презервативы могут снизить риск заражения ИППП при правильном использовании. Обязательно используйте их каждый раз, когда занимаетесь сексом. Женские презервативы не так эффективны, как мужские. Однако вам следует использовать их, когда мужчина не использует мужской презерватив.
Однако помните, что презервативы не на 100% безопасны. Они не могут защитить вас от контакта с некоторыми язвами (например, при герпесе) или бородавками (которые могут быть вызваны инфекцией ВПЧ).
Как пользоваться мужскими презервативами
- Наденьте презерватив до установления контакта.
- Разверните презерватив на эрегированном половом члене до основания полового члена. (Необрезанным мужчинам следует оттянуть крайнюю плоть перед разворачиванием.) Раскрученное кольцо должно быть снаружи. Оставьте около 1/2 дюйма в наконечнике, чтобы там могла скапливаться сперма. Сожмите наконечник, чтобы выпустить воздух.
- Вытяните после эякуляции и до того, как половой член станет мягким. Чтобы вытащить презерватив, удерживайте край презерватива у основания полового члена, чтобы он не соскользнул.
- Не используйте презервативы повторно.
Как пользоваться женскими презервативами
- Следуйте инструкциям на упаковке презерватива для правильного размещения. Убедитесь, что внутреннее кольцо входит во влагалище как можно глубже. Наружное кольцо остается вне влагалища.
- Введите половой член в презерватив.
- После секса осторожно вытащите презерватив, прежде чем вставать.
- Не используйте презервативы повторно.
Что еще мне делать для профилактики ИППП?
Ограничьте количество сексуальных партнеров.Спросите своего партнера, есть ли у него ИППП. Сообщите партнеру, если он у вас был. Обсудите, проходили ли вы оба обследование на ИППП и нужно ли вам пройти обследование.
Обратите внимание на признаки ИППП у вашего сексуального партнера. Но помните, что ИППП не всегда вызывают симптомы. Не занимайтесь сексом, если вы или ваш партнер лечитесь от ИППП.
Вымойте гениталии водой с мылом и помочитесь вскоре после полового акта. Это может помочь избавиться от некоторых микробов до того, как они заразят вас.
Следует ли мне использовать спермицид для профилактики ИППП?
Нет. Когда-то считалось, что спермициды с ноноксинолом-9 могут помочь предотвратить ИППП так же, как они помогают предотвратить беременность, — повреждая микроорганизмы, вызывающие заболевания. Новое исследование показало, что ноноксинол-9 может раздражать женское влагалище и шейку матки, фактически увеличивая риск заражения ИППП.
Обязательно проверьте состав любых других принадлежащих вам продуктов, связанных с сексом, таких как лубриканты и презервативы. Некоторые бренды этих продуктов могут содержать ноноксинол-9.Если вы не уверены, содержит ли ваш спермицид или какой-либо другой продукт ноноксинол-9, спросите своего врача, прежде чем использовать его.
типов инфекций, передаваемых половым путем
По оценкам Центров по контролю и профилактике заболеваний, в 2007 году в США было около 24000 ВИЧ-инфицированных молодых людей в возрасте от 13 до 24 лет. В настоящее время ВИЧ-инфекция является седьмой по значимости причиной смерти в этой возрастной группе. В течение 2001–2004 годов в 33 штатах, где конфиденциально сообщалось о ВИЧ на основе имен, насчитывалось 17 824 человека в возрасте 13–24 лет с диагнозом ВИЧ / СПИД, из которых 62% составляли мужчины.
Хотя ВИЧ / СПИД остается неизлечимым, ранняя диагностика и лечение позволяют ВИЧ-инфицированным вести более долгую и продуктивную жизнь. Однако существует множество других инфекций, передаваемых половым путем (ИППП), которыми также может заразиться большинство подростков. Хотя смертельные случаи среди других ИППП редки, они могут привести к бесплодию и внематочной беременности, последняя из которых опасна для жизни.
Кроме того, другие ИППП, такие как хламидиоз, гонорея, герпес и сифилис, также делают людей, инфицированных этими состояниями, более уязвимыми к ВИЧ-инфекции.
Вирус иммунодефицита человека (ВИЧ) и синдром приобретенного иммунодефицита (СПИД)
СПИД вызывается вирусом иммунодефицита человека (ВИЧ), который передается при незащищенных половых контактах с инфицированным человеком или при использовании зараженной иглы для инъекций наркотиков. Он также может передаваться через внутривенное употребление наркотиков и, что гораздо реже, через кровь, продукты крови, иглы или другие острые инструменты, загрязненные инфицированными биологическими жидкостями или кровью.
Попадая в кровоток, микроорганизмы ВИЧ похищают белые кровяные тельца, известные как Т-хелперные лимфоциты (также известные как клетки CD4, Т-лимфоциты или хелперные Т-лимфоциты).У человека со здоровой иммунной системой Т-клетки объединяются, чтобы защитить организм от болезней. Но похищенные Т-клетки вынуждены массово производить копии ВИЧ. При отсутствии лечения масса хелперных Т-клеток продуцирует большое количество ВИЧ, что еще больше истощает количество нормальных Т-хелперов в кровотоке, делая человека уязвимым перед заболеванием, определяющим СПИД.
Пять самых распространенных из них:
- Пневмоцистная пневмония
- Синдром истощения при ВИЧ
- Кандидоз пищевода
- Туберкулез
- Саркома Капоши
Оппортунистические заболевания представляют минимальную угрозу, когда иммунная система функционирует должным образом, однако, когда защитные силы организма снижаются, как при СПИДе, они используют возможность, чтобы создать хаос.
В течение первых десяти лет кризиса СПИДа болезнь была фактически смертным приговором для большинства ее жертв. В среднем немногие выживали более двух лет. Однако сегодня существует множество различных препаратов для борьбы с ВИЧ. Хотя ВИЧ остается неизлечимым, правильное соблюдение режима приема лекарств может позволить инфицированным вести долгую продуктивную жизнь и никогда не заболеть СПИДом.
С введением высокоактивной антиретровирусной терапии количество диагнозов СПИДа и количество смертей в Соединенных Штатах существенно снизились с 1995 по 1998 год и оставались стабильными с 1999 по 2008 год, составляя в среднем 38 279 диагнозов СПИДа и 17 489 смертей в год, соответственно.Несмотря на снижение числа случаев СПИДа и смертности, в конце 2008 года, по оценкам, 1 178 350 человек жили с ВИЧ, в том числе 236 400 (20,1%), чья инфекция остается невыявленной. В частности, из-за недиагностированной ВИЧ-инфекции половые партнеры этих людей подвергаются высокому риску заражения.
Хламидиоз
Хламидиоз, наиболее распространенная бактериальная ИППП в США, является результатом действия бактерии Chlamydia trachomatis, которая может инфицировать уретру (отверстие мочевого пузыря) и шейку матки (отверстие матки).Часто встречается у подростков в возрасте от пятнадцати до девятнадцати лет. Заболевание легко поддается лечению, но, как и другие инфекции, передаваемые половым путем, хламидиоз обычно не проявляется и поэтому не диагностируется до тех пор, пока не станет более серьезным, чем на ранних стадиях. У трех из четырех женщин и каждого второго мужчины симптомы отсутствуют. В 40 процентах случаев к тому времени, когда девочка обращается за медицинской помощью, болезнь прогрессирует до воспалительного заболевания органов малого таза (ВЗОМТ, описанного ниже), который является основной причиной женского бесплодия и тазовых болей.
Гонорея
Инфекцию хламидиоза иногда путают с гонореей, другой бактериальной инфекцией, передающейся при вагинальном и анальном половом акте, а также о оральном сексе. Мало того, что у них много общих симптомов, эти два заболевания могут возникать вместе.
Гонорея обычно начинается в уретре (отверстии мочевого пузыря) или шейке матки. Однако быстро размножающаяся бактерия Neisseria gonorrhea может мигрировать в матку и фаллопиевы трубы, вызывая воспалительное заболевание органов малого таза (PID).Инфекция, как и хламидиоз, может поражать прямую кишку.
Воспалительные заболевания органов малого таза (ВЗОМТ)
Ряд различных микроорганизмов могут вызывать воспалительные заболевания тазовых органов верхних отделов женских половых путей. Двумя наиболее частыми виновниками являются Chlamydia trachomatis и Neisseria gonorrhea, которые составляют четыре из пяти случаев.
Сексуально активные девушки в возрасте от пятнадцати до девятнадцати лет являются наиболее уязвимой группой населения, отчасти потому, что они чаще, чем другие возрастные группы, имеют нескольких половых партнеров.
ВЗОМТ от хламидиозной инфекции обычно вызывает легкие симптомы или не вызывает их вовсе, но требует немедленного лечения. В противном случае, как и другие формы ВЗОМТ, он может вызвать воспаление и рубцевание яичников и маточных труб. С другой стороны, ВЗОМТ от гонореи может вызвать то, что доктор Мег Фишер из детской больницы Св. Кристофера в Филадельфии характеризует как «сильнейшую боль внизу живота, которую когда-либо испытывала девочка. Вот что приводит большинство из них к врачу ».
Поскольку ВЗОМТ влияет на фаллопиевы трубы, где происходит зачатие, если рубцевание достаточно серьезное, то мужская сперма может не попасть в женскую яйцеклетку.Другими словами, бесплодие может быть конечным результатом ВЗОМТ.
Остроконечные кондиломы и вирус папилломы человека (ВПЧ)
Ученые идентифицировали более ста типов этого вируса. Некоторые из них передаются от одного человека к другому во время незащищенного секса и вызывают доброкачественные остроконечные кондиломы (condylomata acuminata). Другие вирусы папилломы человека являются причиной четырех из пяти случаев рака шейки матки в дополнение к нескольким другим злокачественным новообразованиям половых органов.
ВПЧ — еще одна, часто скрытая ИППП.По данным Национального института СПИДа и инфекционных заболеваний, почти у половины женщин-носителей вируса симптомы отсутствуют. Генитальные бородавки обычно появляются группами внутри и снаружи влагалища, шейки матки и / или заднего прохода. Мужские венерические бородавки, которые встречаются гораздо реже, образуются на половом члене, мошонке и / или вокруг заднего прохода. Розоватые или телесные наросты часто исчезают сами по себе.
Лечение остроконечных кондилом отличается от лечения других ИППП. В большинстве случаев можно лечить бородавки местным лечением, хотя поражения имеют тенденцию возвращаться.Большие бородавки, возможно, придется удалить с помощью одной из нескольких хирургических процедур: криохирургии (замораживание), электрокоагуляции (ожог) или лазерной хирургии.
Генитальный герпес (ВПГ-1, ВПГ-2)
Существует два типа вирусов простого герпеса — очень заразного вируса, вызывающего генитальный герпес. «Простой герпес 2 обычно возникает на влагалище, половом члене, анусе или вокруг них, а также на ягодицах и бедрах, — говорит доктор Фишер, — в то время как простой герпес 1 типа обычно вызывает герпес вокруг рта или волдыри на поверхности рта». десны или в горле.Однако HSV-1 иногда поражает генитально-анальную область, в то время как оба типа могут передаваться в рот при оральном сексе.
Поскольку вирус постоянно обитает в сенсорных нервах у основания спинного мозга, генитальный герпес является хроническим заболеванием, продолжающимся всю жизнь. Большую часть времени ВПГ находится в спящем состоянии. Но он периодически реактивируется и вызывает язвы или сосуды, в первую очередь скопления крошечных язв, напоминающих герпес. Эти вспышки, которые обычно длятся около недели, следует воспринимать как предупреждение о том, что болезнь заразна.Вирус перемещается по нервам, ведущим к поверхности кожи, где он размножается, вызывая новые язвы. (Начальные симптомы генитального герпеса имеют тенденцию быть более серьезными и продолжительными, чем последующие эпизоды.) Заболевание может быть заразным, даже если нет язв или поражений.
Подростки должны знать, что «по крайней мере в половине случаев активный герпес не вызывает никаких симптомов», — подчеркивает доктор Фишер. «Таким образом, вирус может легко передаваться половым путем, даже если ни один из партнеров не знает, что у носителя активная болезнь.«Рецидивы регулярно возникают у одних людей, но могут быть непредсказуемыми у других. Почему они возникают, остается загадкой, хотя возможными спусковыми механизмами могут быть стресс, менструация, болезни и воздействие солнечного света.
Сифилис
До начала 1940-х годов, когда антибиотик пенициллин стал широко использоваться в коммерческих целях, на протяжении столетий регистрировались эпидемии сифилиса. Даже сегодня это бывшее бедствие может оказаться фатальным, если его не лечить. Бактерия Treponema pallidum в конечном итоге проникает в кровоток, который отправляет ее в органы за пределами репродуктивного тракта.
Врачи делят течение болезни на три стадии: первичную (стадия 1), вторичную (стадию 2) и третичную (стадию 3). Первое свидетельство сифилиса — это твердая круглая открытая язва, известная как шанкр (произносится «шан-кер») в области гениталий. По словам доктора Фишера, молодые женщины часто не осознают, что они инфицированы, «потому что первоначальный шанкр обычно может развиваться внутри влагалища; тогда как у мальчиков он формируется снаружи полового члена и сразу же замечается ».
Поскольку шанкры сифилиса не вызывают болезненных ощущений и обычно заживают в течение четырех-шести недель, большинство мальчиков не обращаются к врачу.Они предполагают, что таинственная язва исчезла навсегда, но у одной трети мужчин и женщин, подвергшихся первичному сифилису, развивается вторичная инфекция. Через несколько недель после заживления шанкра у них появляется сыпь на ладонях и подошвах ног. Красновато-коричневые пятна размером с пенни могут распространяться по всему телу. Вскоре следуют и другие нежелательные симптомы. На данный момент сифилис все еще хорошо поддается лечению. Однако беременная женщина с первичным или вторичным сифилисом почти наверняка передаст бактерию своему плоду.Инфекция на ранних этапах жизни плода приводит к смерти и аборту; Инфекция на более поздних сроках беременности приводит к множеству проблем, включая анемию, кровотечение, опухшие железы и инфекцию различных органов, таких как легкие, селезенка и мозг.
Симптомы, указывающие на инфекции, передаваемые половым путем, могут включать:
ВИЧ / СПИД
- Головные боли
- Затруднение глотания
- Лихорадка
- Ночные поты
- Усталость / слабость
- Потеря аппетита
- Похудание
- Хроническая диарея
- Тошнота / рвота
- Зуд, сыпь на коже / поражениях кожи
- Хронический кашель
- Смятение / бред
- Затрудненное дыхание
Хламидийная инфекция
Симптомы обычно возникают через одну-три недели после заражения.
женщин:
- Аномальные выделения из влагалища
- Слабая боль при мочеиспускании
- Развитие воспалительного заболевания органов малого таза
Мужчины:
- Выделения из полового члена
- Слабая боль при мочеиспускании
- Развитие эпидидимита, воспаления трубчатой структуры, хранящей и транспортирующей сперму
Гонорея
Симптомы обычно возникают через два-десять дней после заражения.
мужчин:
- Выделения из полового члена
- Ощущение жжения при мочеиспускании от легкого до сильного
- Может развиться до эпидидимита
Женщины:
- Болезненность или жжение при мочеиспускании и / или желтые или кровянистые выделения из влагалища
- Боль в животе
- Кровотечение между менструациями
- Рвота
- Лихорадка
- Развитие воспалительного заболевания органов малого таза
Инфекция прямой кишки:
- Анальные выделения
- Анальный зуд
- Болезненный стул
Воспалительное заболевание органов малого таза (ВЗОМТ)
- Боль внизу живота
- Аномальные выделения из влагалища
- Лихорадка
- Болезненный половой акт
- Нерегулярное менструальное кровотечение
Генитальные бородавки / Вирус папилломы человека (Hpv)
Симптомы обычно возникают через три месяца после заражения.
женщин:
Группы крошечных бородавок снаружи и внутри влагалища, на шейке матки или вокруг заднего прохода
мужчин:
Группы крошечных бородавок на половом члене, мошонке или анусе
Генитальный герпес
Симптомы обычно возникают через два-десять дней после заражения. Первоначальный эпизод, обычно продолжающийся две-три недели:
- Зуд или жжение в гениталиях или анусе
- Боль в половых органах, ягодицах, ногах
- Выделения из влагалища
- Чувство давления внизу живота
- Крошечные красные бугорки на влагалище, шейке матки, половом члене и / или анальной области; они превращаются в волдыри, а затем становятся болезненными открытыми язвами
- Лихорадка
- Головная боль
- Мышечные боли
- Болезненное или затрудненное мочеиспускание
- Увеличение паховых лимфоузлов
Рецидивы, обычно продолжающиеся около недели:
- Зуд или покалывание в гениталиях, ягодицах или ногах
- Маленькие волдыри или открытые язвы на месте инфекции
Сифилис
Стадия 1: Первичный сифилис
Начальные симптомы обычно проявляются через две-шесть недель после заражения и длятся от четырех до шести недель.
- Безболезненный шанкр на половом члене, вульве, влагалище, шейке матки или вокруг рта
- Воспаленные лимфатические узлы
Стадия 2: Вторичный сифилис
Симптомы обычно возникают через одну-шесть недель после заживления шанкра и длятся от трех до шести месяцев.
- Легкая сыпь с коричневыми язвами размером примерно с пенни, обычно на ладонях рук и подошвах ног; может также покрывать остальную часть тела
- Язвы в области гениталий или ануса или вокруг них
- Легкая лихорадка
- Усталость
- Головные боли
- Боль в горле
- Локальное выпадение волос
- Потеря аппетита
- Потеря веса
Стадия 3: третичная стадия
Симптомы обычно возникают в период от двух до более чем сорока лет после начала инфекции.
Сифилис в нескольких системах, включая сердце и кровеносные сосуды, кожу, кости и мозг.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.