Как выбрать детский ингалятор
Как выбрать детский ингалятор
К сожалению, детки часто болеют, и заболевание нужно вылечить быстро, чтобы не допустить осложнений. Доказано, что ингаляция является действенным способом в лечении бронхитов, ОРЗ, насморка. В этой статье мы расскажем, какой ингалятор для ребенка выбрать, чтобы быстро и эффективно лечить заболевания дыхательных путей.
Основные типы ингаляторовПаровые модели больше подходят для взрослых. Для детей есть другие, более эффективные приборы:
-
ультразвуковые;
-
компрессорные;
-
меш-небулайзеры.
Ингалятор или небулайзер: что лучше? Давайте рассмотрим. Ультразвуковые и компрессорные ингаляторы называются еще и небулайзерами. Поэтому между понятиями «небулайзер» и «компрессорный/ультразвуковой ингалятор» можно ставить знак «равно».
Рассмотрим подробно особенности приведенных в списке выше моделей ингаляторов для детей.
Ультразвуковые небулайзеры для детей
Приборы для создания аэрозоля используют ультразвук. Это приводит к нагреванию раствора, что критично для муколитических средств (разжижающих мокроту), некоторых антибиотиков и гормональных препаратов.
Важно: перед использованием прописанного лекарства нужно убедиться, что он подходит для выбранного способа ингаляции. «Беродуал» в ультразвуковом ингаляторе использовать можно.
В остальном же ультразвуковые модели очень привлекательны:
-
Работают очень тихо, поэтому не напугают ребенка и даже не разбудят его.
-
Ингаляции можно проводить в лежачем или полусидящем положении.
-
Также делать ингаляции с травами и эфирными маслами.

Детские небулайзеры обладают небольшими размерами, некоторые модели работают от батареек. Это позволит проводить ингаляцию вне дома.
Компрессорные ингаляторы для детей
Главная особенность таких небулайзеров – это громкая работа. Не стоит покупать такой прибор малышам, а также чувствительным к громкому шуму детям. А еще он большой, что несколько неудобно при хранении.
В компрессорных моделях пар может идти постоянно или быть синхронизированным с дыханием человека, чтобы снизить расход лекарства. Приборы могут работать с любым типом лекарств.
Важно: эффективность лечения обоими типами ингаляторов абсолютно одинаковая. Выбор делается на основе возможности использовать нужный препарат и требований к громкости.
Меш-небулайзеры
 Для создания облака используются колебания ультразвуковых волн или компрессора, только аэрозоль еще проходит через сетку с нанопорами. Меш-небулайзеры вобрали в себя преимущества предыдущих типов ингаляторов:
Для создания облака используются колебания ультразвуковых волн или компрессора, только аэрозоль еще проходит через сетку с нанопорами. Меш-небулайзеры вобрали в себя преимущества предыдущих типов ингаляторов:
-
работают бесшумно;
-
размер частиц аэрозоля можно регулировать;
-
имеют очень компактные размеры;
-
можно проводить ингаляции в положении лежа;
-
работают на батарейках;
-
не разрушают лекарственные препараты.
Размер частиц
Это главный технический параметр, на который нужно обращать внимание. Многие дети болеют синуситами (насморком), ринитами и прочими болезнями верхних
дыхательных путей. Чтобы их лечить, нужны крупные частички вдыхаемого аэрозоля. Для лечения бронхитов и трахеитов нужны частички поменьше, а чтобы достать до легких, нужен очень мелкий аэрозоль. То есть чем меньше частички, тем дальше они могут проникнуть:
Чтобы их лечить, нужны крупные частички вдыхаемого аэрозоля. Для лечения бронхитов и трахеитов нужны частички поменьше, а чтобы достать до легких, нужен очень мелкий аэрозоль. То есть чем меньше частички, тем дальше они могут проникнуть:
-
5–14 мкм – лекарство проникает в носоглотку и внутреннюю поверхность гортани;
-
3–5 мкм – частички достигают трахеи и бронхов;
-
1–3 мкм – аэрозоль лечит бронхиолит;
-
0,5–2 мкм – только такие частицы могут достать до альвеолы.
Заметим, что эффективность лечения всех заболеваний дыхательных путей небулайзерами со средним размером частиц (от 2 до 5 мкм) клинически подтверждена во всех европейских странах и в Министерстве здравоохранения РБ. Если заявлено, что прибор создает частицы 3 мкм, то половина из них будет иметь заявленный размер, а вторая половина – частицы меньшего и большего размера, и все они осядут в разных участках дыхательной системы.
То есть вы можете смело приобретать универсальный ингалятор для ребенка с такой распыляющей способностью и успешно лечить им сезонные простуды, в том числе и у всей семьи.
Некоторые модели могут изменять размер аэрозоля. Но здесь нужно смотреть внимательно. Если переключение идет от 3 до 5 мкм, смысла в нем нет. А вот если можно выбрать между 5 и 14 мкм, такая модель будет более удобной.
Насадки помогают доставить аэрозоль в нужные отделы. Для лечения насморка нужна насадка для носа, но подойдет и детская маска. Для лечения бронхита используется или маска, или мундштук.
Уровень шумаЭтот параметр важен, если ваш ребенок боится громкого звука. Слишком громкий небулайзер будет пугать малыша, и тот не станет сидеть смирно.
Самые громкие – компрессорные ингаляторы – шумят на показателях 50–60 дБ. Если вы остановили свой выбор на таком типе детского небулайзера, берите модель как можно тише, с уровнем шума около 45 дБ.
Заключение
Таким образом, хороший детский ингалятор – это тот, что распыляет препарат на частицы 2–5 мкм, с различными насадками. Для детей, которым требуются ингаляции гормонами или антибиотиками, лучше выбрать меш-небулайзер (типа AGU). Он работает тихо и способствует эффективному лечению дыхательных путей.
ВЫБРАТЬ ДЕТСКИЙ ИНГАЛЯТОР 08.05.2020Ингаляции небулайзером при насморке у ребенка. Лекарства для ингаляции.
Ингаляции небулайзером при насморке у ребенка.
Процедуру следует проводить за час до или через час после кормления ребенка. Проводить ее можно при температуре тела, не превышающей 37,5 0С. В холодное время года после проведения ингаляции не следует выходить на улицу в течение часа.
Проводить ее можно при температуре тела, не превышающей 37,5 0С. В холодное время года после проведения ингаляции не следует выходить на улицу в течение часа.
После ингаляции стаканчик, мундштук (маска) промываются проточной водой, затем заливаются в какой-либо емкости кипятком и выдерживаются в течение 15 минут.
Лекарства для ингаляции при насморке
Ингаляции со щелочными минеральными водами ессентуки, боржоми (предварительно дегазированными) способствуют разжижению густых слизистых выделений в полости носа и их удалению. Увлажняя слизистую в носу, ингаляция способствует размягчению и удалению сухих корок. Такая ингаляция не имеет противопоказаний, абсолютно безопасна и может проводиться многократно в течение дня.
Ингаляции с минеральной водой можно применять и при сухости воздуха в помещении, чтобы предотвратить пересыхание и травматизацию слизистой с последующим проникновением инфекции (проведение процедуры с профилактической целью).
В аптеке продаются специальные растворы для ингаляций с помощью небулайзера при насморке во флаконах или в небулах (пластиковых контейнерах) объемом на одну ингаляцию.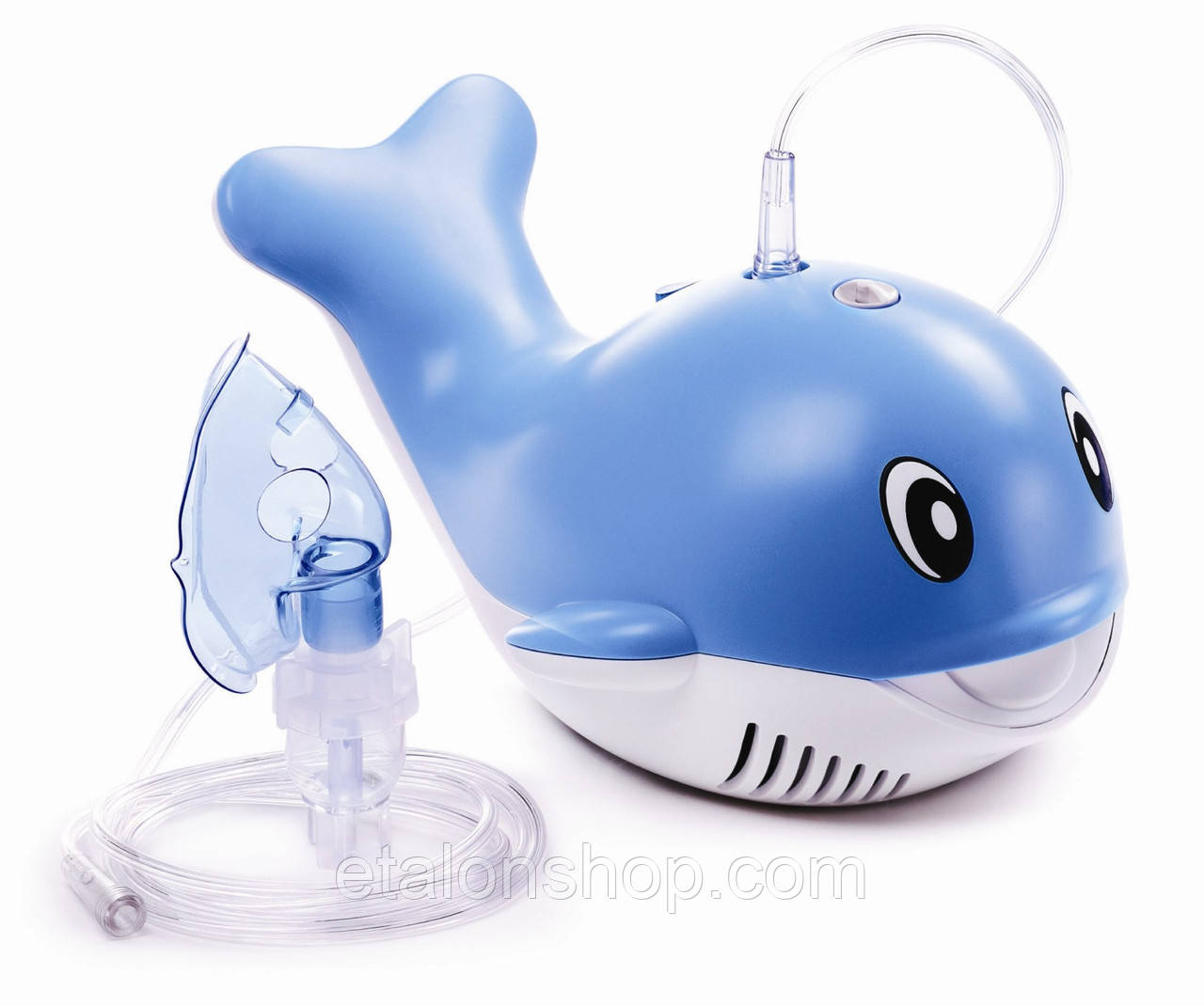
Врач может назначить такие препараты при насморке:
Хлорофиллипт, разбавленный физраствором в соотношении 1:10 (при насморке, вызванном стафилококком).
Тонзилгон (гомеопатический препарат, содержащий вытяжки хвоща, алтея, тысячелистника, одуванчика, коры дуба, ромашки) при хроническом насморке. Малышам до 1 года его разводят физраствором в пропорции 1:3, до 7 лет – 1:2, после 7 лет – 1:1. Препарат можно применять при отсутствии аллергии у ребенка.
Препарат Ротокан, в состав которого входят экстракт ромашки, календулы и тысячелистника, разведенный физраствором в соотношении 1:20.
По назначению педиатра могут использоваться и другие препараты (Диоксидин, Малавит, фурацилин и пр.).
Опасности небулайзерных ингаляций при насморке.
По мнению этих докторов, основной опасностью такой ингаляции является то, что вещества, направленные на лечение слизистой носа, попадают в бронхиальное дерево и легкие. Реакция бронхов и легких на эти лекарственные средства отличается от таковой со стороны слизистой носа. Вместо лечебного эффекта они могут вызвать воспаление.
Реакция бронхов и легких на эти лекарственные средства отличается от таковой со стороны слизистой носа. Вместо лечебного эффекта они могут вызвать воспаление.
Лишь ингаляционное орошение слизистой минеральной водой или физраствором (по аналогии с морским воздухом) при насморке не представляет опасности для легких и бронхов и не приведет к развитию побочных действий.
Даже при лечении кашля рекомендуется использование в небулайзере аптечных лекарственных средств, не содержащих крупнодисперсных частиц (отвары трав) и жиров.
___________________________________________________________________________________________________
промывать нос, капать — 1 чайная ложка соли на литр воды.
___________________________________________________________________________________________________
Рецепты для небулайзеров на основе лекарственных препаратов.
Для лечения ринита неважно в хронической или острой форме, необходимо использовать эффективные препараты. Отоларинголог назначает лекарственное средство после обследования пациента и ряда анализов.
Отоларинголог назначает лекарственное средство после обследования пациента и ряда анализов.
Как правильно применять препараты?
— Интерферон. Если у ребенка или взрослого наблюдается насморк, что имеет инфекционную или вирусную природу, то назначают Интерферон. Для проведения манипуляции требуется одна ампула препарата, разведенная в трех миллилитрах физиологического раствора. Готовое средство помещают в специальный резервуар небулайзера и применяют дважды в день.
— Тонзилгон. Лечение детей данным препаратом должно происходить в возрасте старше семи лет, в таком случае лекарство разводится один к одному. Для детей младшего возраста пропорция будет один к двум. Одна порция лекарственного раствора – четыре миллилитра физиологического раствора. Применяется дважды в день. Механизм действия небулайзера
-!- Фурацилин. Данный препарат используется для устранения насморка при ОРВИ, для этого разводится в пропорции один к одному и, применяется в готовом виде два раза на день. ( Ингаляционное введение лекарства абсолютно безвредно и могет применяться даже грудным детям. Ингалирование раствора фурацилина рекомендовано в острых фазах заболеваний верхних дыхательных путей. Для этой цели лучше всего подойдет уже готовый раствор, приобрести который можно в любом аптечном пункте. Делать процедуру детям необходимо с помощью ингаляционного аппарата – небулайзера. На одну ингаляцию потребуется 5 мл 0,24% раствора. Использовать его следует в неразбавленном виде. Препарат, разведенный физиологическим раствором, не подходит. Ингалировать через небулайзер дважды в день. Также раствор для ингаляций можно приготовить и самостоятельно. Для этого 1 таблетку фурацилина разводят в 0,5 ст. дистиллированной воды, после чего хорошенько размешивают, пока не растворится осадок. Рекомендуемая доза для одной ингаляции – 4 мл. Процедуру ингалирования через небулайзер детям рекомендуется проводить 2 раза в день.)
( Ингаляционное введение лекарства абсолютно безвредно и могет применяться даже грудным детям. Ингалирование раствора фурацилина рекомендовано в острых фазах заболеваний верхних дыхательных путей. Для этой цели лучше всего подойдет уже готовый раствор, приобрести который можно в любом аптечном пункте. Делать процедуру детям необходимо с помощью ингаляционного аппарата – небулайзера. На одну ингаляцию потребуется 5 мл 0,24% раствора. Использовать его следует в неразбавленном виде. Препарат, разведенный физиологическим раствором, не подходит. Ингалировать через небулайзер дважды в день. Также раствор для ингаляций можно приготовить и самостоятельно. Для этого 1 таблетку фурацилина разводят в 0,5 ст. дистиллированной воды, после чего хорошенько размешивают, пока не растворится осадок. Рекомендуемая доза для одной ингаляции – 4 мл. Процедуру ингалирования через небулайзер детям рекомендуется проводить 2 раза в день.)
— Хлорофиллипт. Чтобы провести физиотерапевтическую процедуру, следует развести препарат в соотношении один к десяти. Дозировка одной ингаляции составляет три миллилитра. В сутки необходимо проводить три процедуры.
Дозировка одной ингаляции составляет три миллилитра. В сутки необходимо проводить три процедуры.
— Настойка календулы. Один к сорока – именно такое соотношение спиртовой настойки и физиологического раствора. Если наблюдаются острые воспалительные процессы в носовых пазухах, то ингаляцию с использованием данного раствора применяют не менее трех раз в сутки.
— Прополисная настойка. Для приготовления лекарственного раствора нужно взять спиртовую настойку прополиса и физиологический раствор (один к двадцати). При этом следует учитывать, что данный рецепт противопоказано применять людям, склонным к аллергии. При отсутствии аллергических реакций манипуляция проводится один раз в день.
-!- Мирамистин. Для устранения гнойной слизи требуется ежедневно применять ингаляции с использованием Мирамистина 0.01% и физиологического раствора. Средство готовится в соотношении один к одному. Количество процедур и длительность терапии определяется лечащим врачом. (Дозировка и длительность проведения ингаляции с мирамистином зависит от возраста заболевшего. Отсутствие цвета и запаха у лекарства, а также его безвредность делают возможным проведение процедуры даже грудничкам до 1 года. Перед этим необходимо проконсультироваться с врачом. В случае отсутствия противопоказаний 0,01% раствор разбавляют физраствором в соотношении 1:4 (1 мл мирамистина на 4 мл физраствора). Длительность процедуры – не более 3-х минут. В день можно проводить 1- 3 сеанса ингаляции.)
Отсутствие цвета и запаха у лекарства, а также его безвредность делают возможным проведение процедуры даже грудничкам до 1 года. Перед этим необходимо проконсультироваться с врачом. В случае отсутствия противопоказаний 0,01% раствор разбавляют физраствором в соотношении 1:4 (1 мл мирамистина на 4 мл физраствора). Длительность процедуры – не более 3-х минут. В день можно проводить 1- 3 сеанса ингаляции.)
— Нафтизин. Если у больного наблюдается сильная отечность слизистой, то рекомендовано использовать раствор для ингаляций на основе Нафтизина и физиологического раствора (один к десяти соответственно).
Источник: Med-Explorer.ru
_______________________________________________________________________________________________
Рецепты для небулайзера
ПРАВИЛА ПРОВЕДЕНИЯ ИНГАЛЯЦИЙ:
1. Ингаляции следует принимать не ранее чем через 1-1,5 часа после еды, при этом не следует отвлекаться разговором. После ингаляций в течение 1 часа не рекомендуется разговаривать, принимать пищу, выходить на улицу (в прохладную погоду).
2. При заболеваниях верхних дыхательных путей (носа, околоносовых пазух и носоглотки) вдох и выдох необходимо делать через нос, используя маску. Дышать спокойно, без напряжения.
3. При заболеваниях средних дыхательных путей (горло, гортань) вдох и выдох следует делать через рот, используя маску. Дышать следует спокойно в обычном режиме
4. При заболеваниях трахеи, бронхов, легких рекомендуется вдыхать аэрозоль через рот, используя мундштук. Дышать глубоко и ровно.
5. Большинство растворов для ингаляций приготовляются на основе физиологического раствора 0,9% хлорида натрия (NaCl) в качестве растворителя и увлажнителя. Исходный лекарственный препарат разводят с физраствором в определенных соотношениях.
6. Хранить приготовленный раствор нужно в холодильнике не более суток. Перед употреблением обязательно подогреть до комнатной температуры
7. При одновременном назначении нескольких препаратов следует соблюдать очередность. Первым ингалируется бронхорасширяющее средство, спустя 15-20 минут – средство разжижающее и выводящее мокроту, затем, после отхождения мокроты, – антибиотик или противовоспалительное средство
8. Курс лечения зависит от сложности заболевания и применяемого препарата (от 5 до 10 дней)
Курс лечения зависит от сложности заболевания и применяемого препарата (от 5 до 10 дней)
9. Хотя небулайзерная терапия не относится к тепловым физиотерапевтическим процедурам, тем не менее, не рекомендуется проводить ингаляции при повышенной температуре тела
10. В небулайзерах запрещено использовать масляные препараты. Различные масла используются для лечения заболеваний только верхних дыхательных путей, для которых достаточно воздействие крупнодисперсных частиц, поэтому для ингаляций маслами используются паровые ингаляторы. Небулайзер производит мелкодисперсные частицы. При использовании масляных растворов, происходит попадание мелкодисперсных частиц масла в легкие, а это существенно повышает риск развития так называемых масляных пневмоний. Так же применение эфирных масел в небулайзерах повышает риск возникновения аллергии по причине высокой концентрации активных веществ в легких.
11. В большинстве небулайзеров не разрешено использование самостоятельно приготовленных отваров и настоев трав, поскольку они имеют взвесь, которая значительно крупнее частиц аэрозоли и небулайзер не может их пропустить, что в свою очередь может привести к поломке прибора. По той же причине в небулайзерах не используют суспензии и сиропы (за исключением специальных суспензий для ингаляций). Хотя существуют небулайзеры, которые способны работать с отварами трав.
По той же причине в небулайзерах не используют суспензии и сиропы (за исключением специальных суспензий для ингаляций). Хотя существуют небулайзеры, которые способны работать с отварами трав.
12. Такие лекарственные препараты как Эуфиллин, Папаверин, Димедрол и им подобные средства, так же не могут быть использованы в небулайзерах, поскольку они не имеют «точек приложения» на слизистой оболочке.
13. НЕ ЗАБУДЬТЕ ПРОКОНСУЛЬТИРОВАТЬСЯ С ВРАЧОМ!
1.Препараты, расширяющие бронхи (Бронхолитики)
Беродуал, действующее вещество: фенотерол и бромид ипратропиума (раствор для ингаляций) – Предупреждение и лечение удушья при хронических обструктивных заболеваниях дыхательных путей. Наиболее эффективный из бронхорасширяющих препаратов, обладает наименьшими побочными действиями.
Взрослым и детям старше 12 лет – 2 мл (40 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям от 6 до 12 лет – 1 мл (20 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям до 6 лет – 0,5 мл (10 капель) препарата на 1 ингаляцию, до 3 раз в день
Для приготовления ингаляционного раствора следует к рекомендуемой дозе препарата добавить 3 мл физраствора
***
Беротек, действующее вещество: фенотерол (0,1%-ный раствор для ингаляций) –
Для купирования приступа бронхиальной астмы:
Взрослым и детям старше 12 лет – 0,5 мл (0,5 мг – 10 капель), в тяжелых случаях – 1 мл (1 мг – 20 капель)
Детям 6–12 лет (масса тела 22–36 кг) – 0,25-0,5 мл (0,25-0,5 мг – 5-10 капель), в тяжелых случаях – 1 мл (1 мг – 20 капель)
Профилактика и симптоматическое лечение бронхиальной астмы и хронической обструктивной болезни легких:
Взрослым и детям старше 6 лет – 0,5 мл (0,5 мг – 10 капель) на 1 ингаляцию, до 4 раз в день
Детям до 6 лет (масса тела менее 22 кг) – 0,25-1 мл (0,25-1 мг – 5-20 капель), до 3 раз в день
Рекомендованную дозу непосредственно перед применением разводят физраствором до объема 3–4 мл. Интервал между ингаляциями не должен быть менее 4 часов.
Интервал между ингаляциями не должен быть менее 4 часов.
***
Сальгим, Вентолин Небулы, действующее вещество: сальбутамол (0,1%-ный раствор для ингаляций) – Купирование приступов удушья, профилактика и симптоматическое лечение бронхиальной астмы и хронической обструктивной болезни легких. По эффекту значительно уступает Беротеку
Взрослым и детям – 2,5 мл (2,5 мг) на 1 ингаляцию, до 4 раз в день с интервалом между ингаляциями не менее 6 часов
Предназначен для использования в неразведенном виде
***
Атровент, действующее вещество: бромид ипратропиума (0,025%-ный раствор для ингаляций) – Купирование приступов удушья, профилактика и симптоматическое лечение бронхиальной астмы и хронической обструктивной болезни легких. По эффекту несколько уступает Беротеку и препаратам сальбутамола, но основным достоинством является безопасность применения
Взрослым и детям старше 12 лет – 0,5 мг (40 капель) на 1 ингаляцию, 3–4 раза в день
Детям 6–12 лет – 0,25 мг (20 капель) на 1 ингаляцию, 3–4 раза в день
Детям до 6 лет – по 0,1–0,25 мг (8-20 капель) на 1 ингаляцию, 3–4 раза в день (под наблюдением врача).
Рекомендованную дозу непосредственно перед применением разводят физраствором до объема 3–4 мл. Интервал между ингаляциями не менее 2 часов
2. Препараты, разжижающие мокроту (Муколитики) и выводящие мокроту (Секретолитики, отхаркивающие)
Флуимуцил, АЦЦ Инъект, действующее вещество: ацетилцистеин (10%-ный раствор для инъекций) – Нарушение отхождения мокроты из нижних дыхательных путей, облегчение отхождения слизистого секрета в верхних дыхательных путях
Взрослым и детям старше 12 лет – 3 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 6 до 12 лет – 2 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 1-2 мл препарата на 1 ингаляцию, 1-2 раза в день
Рекомендуемую дозу препарата следует развести с физраствором в соотношении 1:1
Курс лечения – не более 10 дней
Препараты ацетилцистеина не следует применять одновременно с приемом антибиотиков, т.к. они снижают всасываемость антибиотиков. В случаях, когда требуется одновременное введение ацетилцистеина и антибиотика, используют либо другую форму препарата: «Флуимуцил-антибиотик», либо применяют иные муколитические препараты, совместимые с антибиотиками (к примеру, на основе амброксола).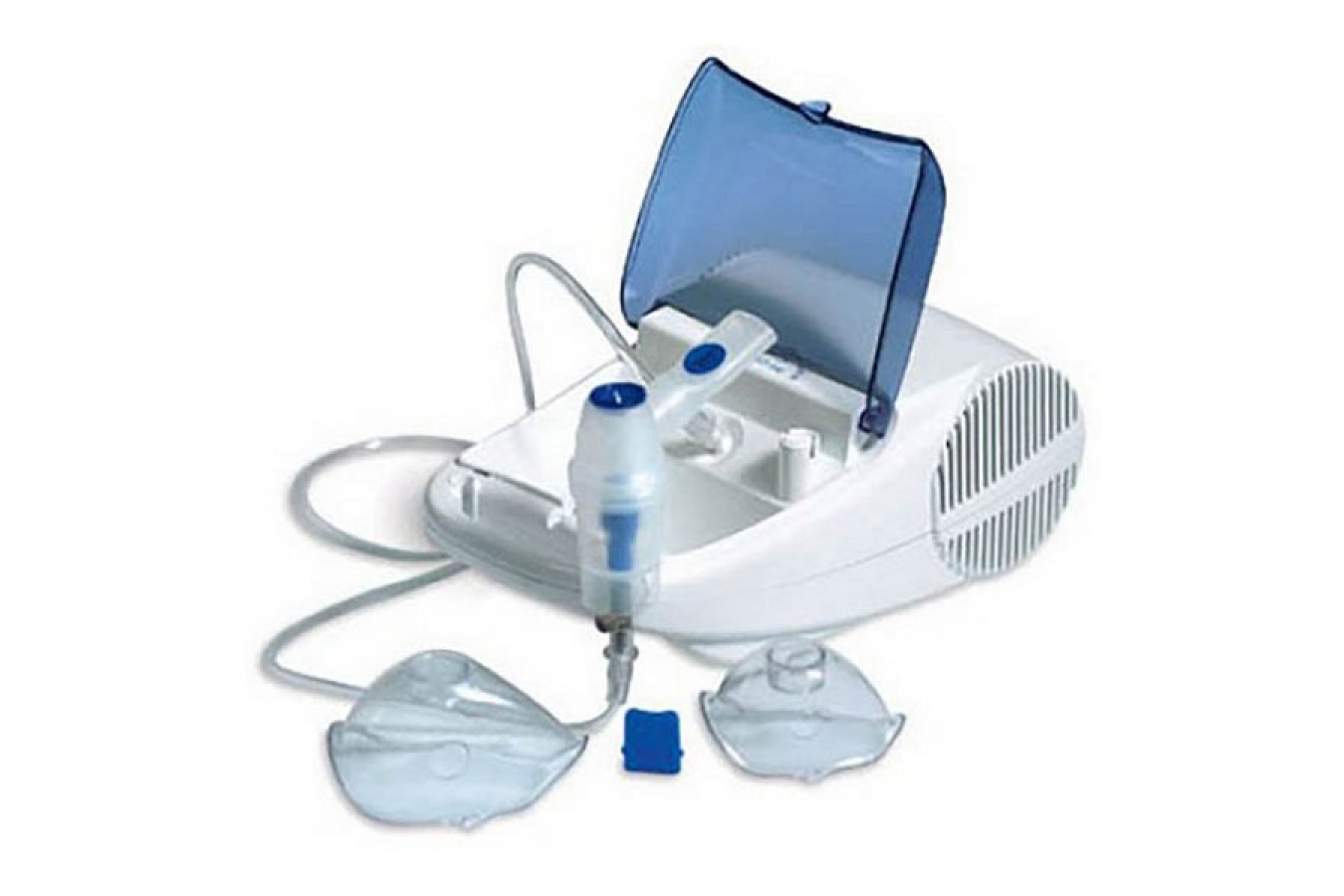 Следует отметить, что применение препаратов ацетилцистеина снижает токсическое действие парацетамола на печень.
Следует отметить, что применение препаратов ацетилцистеина снижает токсическое действие парацетамола на печень.
***
Лазолван, Абмробене, действующее вещество: амброксол (раствор для ингаляций и приема внутрь) – Острые и хронические заболевания дыхательных путей с выделением вязкой мокроты
Взрослым и детям старше 6 лет – 2-3 мл раствора на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 2 мл раствора на 1 ингаляцию 1-2 раза в день
Детям до 2 лет – 1 мл раствора на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора следует рекомендуемую дозу препарата развести с физраствором в соотношении 1:1
Курс лечения – не более 5 дней
Препараты на основе амбоксола не следует применять одновременно с противокашлевыми препаратами (например: кодеин, либексин, фалиминт, бронхолитин, пектуссин, синекод и др.). Применение препаратов амброксола способствует хорошему всасыванию антибиотиков.
***
Нарзан, Боржоми (слабощелочные минеральные воды) – Увлажнение слизистой дыхательных путей
На 1 ингаляцию используют 3-4 мл минеральной воды, 2-4 раза в день.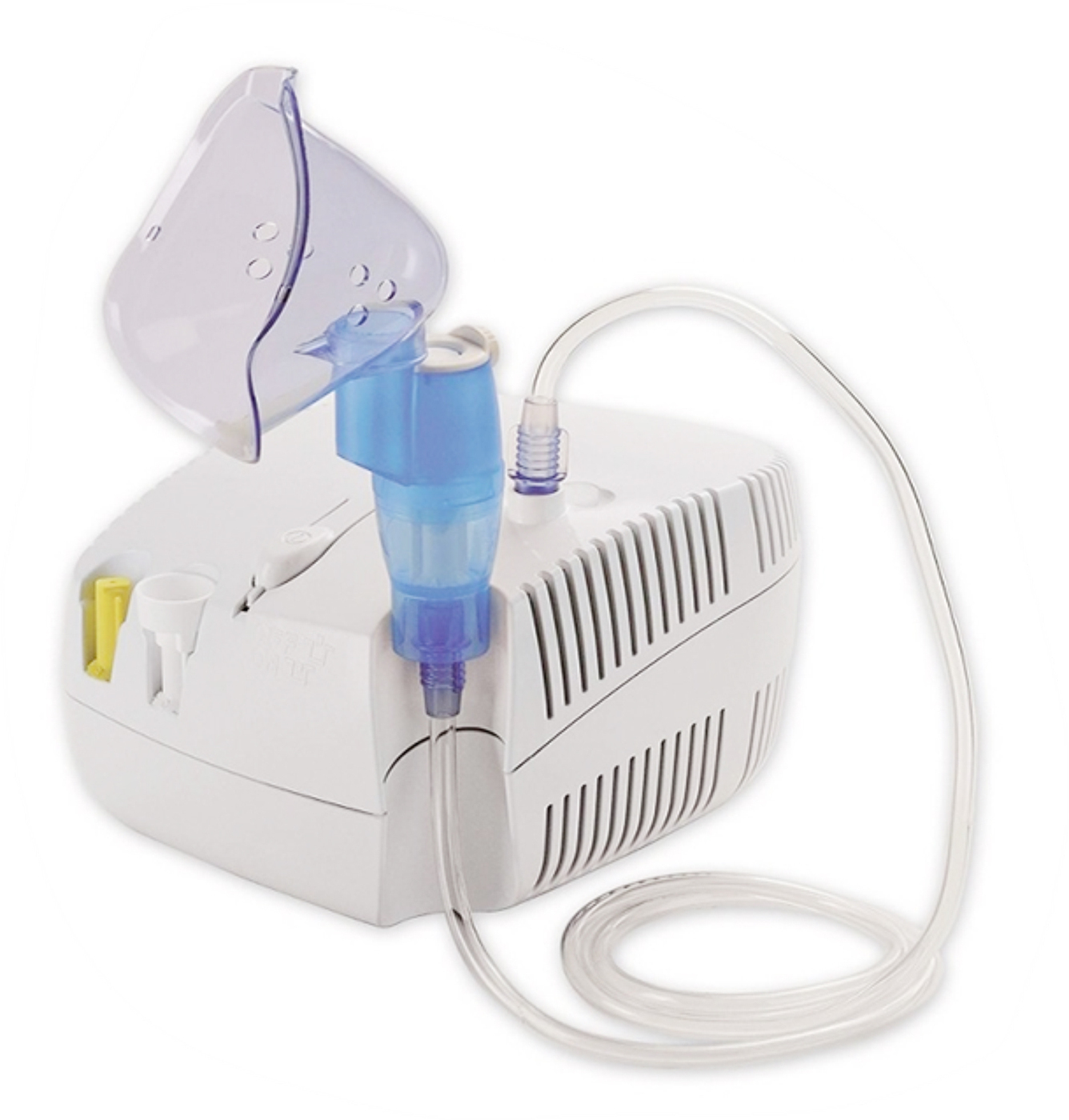
Перед ингаляцией минеральную воду следует отстоять до дегазации.
***
Синупрет, гомеопатический фитопрепарат (капли на основе экстрактов растений: корень генциана (горечавки), щавель, первоцвет, бузина, вербена) – Восстанавливает защитные свойства и уменьшает отек слизистой оболочки дыхательных путей при острых и хронических синуситах. Способствует оттоку экссудата из придаточных пазух носа
Для приготовления ингаляционного раствора препарат необходимо предварительно развести в физрастворе:
Для взрослых и детей старше 16 лет – в соотношении 1:1 (на 1 мл препарата 1 мл физраствора)
Для детей от 6 до 16 лет – в соотношении 1:2 (на 1 мл препарата 2 мл физраствора)
Для детей от 2 до 6 лет – в соотношении 1:3 (на 1 мл препарата 3 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
***
Геделикс, фитопрепарат (капли на основе экстракта плюща) – Заболевания верхних дыхательных путей и бронхов с трудноотделяемой мокротой, кашель (в т. ч. сухой)
ч. сухой)
Для приготовления ингаляционного раствора препарат необходимо предварительно развести в физрастворе:
Для взрослых и детей старше 10 лет – в соотношении 1:1 (на 1 мл препарата 1 мл физраствора)
Для детей до 10 лет – в соотношении 1:2 (на 1 мл препарата 2 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
***
Микстура от кашля, фитопрепарат (порошок (детский и взрослый) для приготовления раствора на основе экстрактов растений: анис, корень солодки, корень алтея, термопсис) – Заболевания дыхательных путей, сопровождающиеся кашлем, особенно при затрудненном отхождении мокроты
Для приготовления ингаляционного раствора следует содержимое 1 упаковки растворить в 15 мл физраствора до полного рстворения без осадка
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
***
Мукалтин, фитопрепарат (таблетки на основе экстракта корня алтея) – Отхаркивающее средство при заболеваниях дыхательных путей и легких
Для приготовления ингаляционного раствора следует 1 таблетку растворить в 80 мл физраствора до полного растворения без осадка
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
***
Пертуссин, фитопрепарат (раствор на основе экстракта растений: чабрец, тимьян) – Отхаркивающее средство при трахеите, бронхите, коклюше
Для приготовления ингаляционного раствора препарат необходимо предварительно развести в физрастворе:
Для взрослых и детей старше 12 лет – в соотношении 1:1 (на 1 мл препарата 1 мл физраствора)
Для детей до 12 лет – в соотношении 1:2 (на 1 мл препарата 2 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
ингалятор3 (667×600, 52Kb)
3. Противовоспалительные препараты
Ротокан, фитопрепарат (спиртовой настой экстарактов растений: календула, ромашка, тысячелистник) – Острые воспалительные заболевания верхних и средних дыхательных путей
Раствор для ингаляции готовят путем разведения препарата в физрастворе в отношении 1:40 (1 мл препарата на 40 мл физраствора)
На 1 ингаляцию используют 4 мл полученного раствора, 3 раза в день.
***
Прополис, фитопрепарат (настойка) – Воспалительные процессы, боль и травмы верхних и средних дыхательных путей
Раствор для ингаляции готовят путем разведения препарата в физрастворе в отношении 1:20 (1 мл препарата на 20 мл физраствора)
На 1 ингаляцию используют 3 мл полученного раствора, 3 раза в день.
Противопоказания – аллергия к продуктам пчеловодства
***
Эвкалипт, фитопрепарат (спиртовая настойка) – Воспалительные заболевания верхних и средних дыхательных путей
Раствор для ингаляции готовят путем разведения 10-15 капель препарата в 200 мл физраствора
На 1 ингаляцию используют 3 мл полученного раствора, 3-4 раза в день
Противопоказания – бронхиальная астма, бронхоспазм (удушье)
***
Малавит, биологически активная добавка (спиртовая настойка на основе минеральных веществ и экстрактов растений) – Острые воспалительные заболевания и боль верхних и средних дыхательных путей
Раствор для ингаляции готовят путем разведения препарата в физрастворе в отношении 1:30 (1 мл препарата на 30 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
***
Тонзилгон Н, гомеопатический фитопрепарат (капли на основе экстрактов растений: корень алтея, листья грецкого ореха, хвощ, ромашка, тысячелистник, кора дуба, одуванчик) – Острые и хронические заболевания верхних отделов дыхательных путей (тонзиллит, фарингит, ларингит)
Для приготовления ингаляционного раствора препарат необходимо предварительно развести в физрастворе:
Для взрослых и детей старше 7 лет – в соотношении 1:1 (на 1 мл препарата 1 мл физраствора)
Для детей от 1 до 7 лет – в соотношении 1:2 (на 1 мл препарата 2 мл физраствора)
Для детей до 1 года – в соотношении 1:3 (на 1 мл препарата 3 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
***
Календула, фитопрепарат (спиртовой настой экстаракта календулы) – Острые воспалительные заболевания верхних отделов дыхательных путей
Раствор для ингаляции готовят путем разведения препарата в физрастворе в отношении 1:40 (1 мл препарата на 40 мл физраствора)
На 1 ингаляцию используют 4 мл полученного раствора, 3 раза в день
4. Противовоспалительные гормональные препараты (Глюкокортикостероиды) и противоаллергические препараты (Антигистамины)
Пульмикорт, действующее вещество: будесонид (суспензия для ингаляций, выпускается в «детской» (0,25 мг/мл) и «взрослой» (0,5 мг/мл) дозировках) – Острые воспалительные заболевания нижних дыхательных путей (бронхиальная астма, хроническая болезнь легких), требующие лечения гормональными препаратами. Обладает противовоспалительным и противоаллергическим действием.
Взрослые/пожилые и дети старше 12 лет – 1 мг на 1 ингаляцию, 1-3 раза в день
Дети от 6 мес. и до 12 лет – 0,25 мг на 1 ингаляцию, 1-3 раза в день
Данный препарат не применяют в ультразвуковых небулайзерах. Если разовая доза препарата менее 2 мл, то следует добавить физраствор для увеличения объема ингалируемого раствора до 2 мл. В остальных случаях препарат ингалируют в чистом виде (без разведения в физрастворе).
Если разовая доза препарата менее 2 мл, то следует добавить физраствор для увеличения объема ингалируемого раствора до 2 мл. В остальных случаях препарат ингалируют в чистом виде (без разведения в физрастворе).
Суточная доза препарата:
0,25 мг/мл – 1 мл по 0,25 мг/мл
0,5 мг/мл – 2 мл по 0,25 мг/мл
0,75 мг/мл – 3 мл по 0,25 мг/мл
1 мг/мл – 4 мл по 0,25 мл/мг или 2 мл по 0,5 мг/мл
1,5 мг/мл – 3 мл по 0,5 мг/мл
2 мг/мл – 4 мл по 0,5 мг/мл
***
Дексаметазон, (0,4%-ный раствор для инъекций, 4 мг/мл) – Острые воспалительные заболевания дыхательных путей, требующие лечения гормональными препаратами
На 1 ингаляцию используют 0,5 мл (2 мг) препарата, до 4 раз в день.
Курс лечения не более 7 дней
Для приготовления ингаляционного раствора к рекомендуемой дозе препарата следует добавить 3 мл физраствора.
Также можно ампулы с препаратом предварительно развести в физрастворе в соотношении 1:6 (на 1 мл препарата 6 мл физраствора) и ингалировать по 3-4 мл полученного раствора на 1 ингаляцию.
***
Кромогексал, действующее вещество: кромоглициевая кислота (раствор для ингаляций, 20 мг / 2 мл) – Обладает антиаллергическим, противовоспалительным, антиастматическим действием.
Взрослым и детям старше 2 лет ингалировать по содержимому 1 флакона (без разведения с физраствором) 4 раза в день, по возможности, в равные временные интервалы.
При необходимости рекомендованная доза может быть увеличена в 2 раза, а частота применения может быть увеличена до 6 раз.
5. Противомикробные и антибактериальные препараты (Антибиотики и Антисептики)
Флуимуцил-антибиотик, действующее вещество: ацетилцистеин и тиамфеникол
___________________________________________________________________________________________________
ОРВИ у детей: возможности небулайзерной терапии
Статья в формате PDF.
Острые респираторные вирусные инфекции (ОРВИ), включая грипп, являются наиболее распространенной патологией в структуре не только инфекционных болезней (до 90%), но и общей заболеваемости детей. Заболеваемость ОРВИ имеет сезонный характер с четкой тенденцией к резкому увеличению в осенне-зимний период и ранней весной (март). К основным возбудителями ОРВИ относят вирусы гриппа А и В, парагриппозные вирусы (4 типа), респираторно-синцитиальную инфекцию, аденовирусы (более 30 типов), коронавирусы, риновирусы, энтеровирусы и реовирусы. Все они являются РНК-содержащими, за исключением ДНК-содержащих аденовирусов (М.Г. Шкадова и соавт., 2015). Хорошо известно, что вирусная инфекция обусловливает снижение иммунитета, что способствует частому присоединению вторичной бактериальной инфекции и появлению соответствующих осложнений. К сожалению, первичная неспецифическая профилактика ОРВИ в реальности малоэффективна, и каждый год врачи-педиатры традиционно сталкиваются со вспышками ОРВИ, зачастую принимающими эпидемический характер. Что касается специфической профилактики, то, как известно, в общей структуре ОРВИ даже в период эпидемии на долю гриппа, против которого возможна вакцинация, приходится не более 15-30%.
Заболеваемость ОРВИ имеет сезонный характер с четкой тенденцией к резкому увеличению в осенне-зимний период и ранней весной (март). К основным возбудителями ОРВИ относят вирусы гриппа А и В, парагриппозные вирусы (4 типа), респираторно-синцитиальную инфекцию, аденовирусы (более 30 типов), коронавирусы, риновирусы, энтеровирусы и реовирусы. Все они являются РНК-содержащими, за исключением ДНК-содержащих аденовирусов (М.Г. Шкадова и соавт., 2015). Хорошо известно, что вирусная инфекция обусловливает снижение иммунитета, что способствует частому присоединению вторичной бактериальной инфекции и появлению соответствующих осложнений. К сожалению, первичная неспецифическая профилактика ОРВИ в реальности малоэффективна, и каждый год врачи-педиатры традиционно сталкиваются со вспышками ОРВИ, зачастую принимающими эпидемический характер. Что касается специфической профилактики, то, как известно, в общей структуре ОРВИ даже в период эпидемии на долю гриппа, против которого возможна вакцинация, приходится не более 15-30%. Между тем вакцин против нескольких сотен других известных возбудителей ОРВИ до настоящего времени просто не существует (Г.Н. Кареткина, 2014). Кроме того, даже своевременно проведенная вакцинация против гриппа не всегда служит гарантией того, что в данном эпидемическом сезоне ребенок уже не заболеет, так как, выработав в ответ на введение вакцины антитела против конкретного типа и штамма вируса гриппа, он вполне может заразиться вирусом другого, пусть и менее распространенного в данном сезоне типа. Поэтому сегодня в реальной педиатрической практике крайне актуальным остается вопрос о том, как адекватно лечить уже заболевшего ОРВИ ребенка, чтобы максимально облегчить течение инфекции, ускорить выздоровление и предотвратить развитие осложнений.
Между тем вакцин против нескольких сотен других известных возбудителей ОРВИ до настоящего времени просто не существует (Г.Н. Кареткина, 2014). Кроме того, даже своевременно проведенная вакцинация против гриппа не всегда служит гарантией того, что в данном эпидемическом сезоне ребенок уже не заболеет, так как, выработав в ответ на введение вакцины антитела против конкретного типа и штамма вируса гриппа, он вполне может заразиться вирусом другого, пусть и менее распространенного в данном сезоне типа. Поэтому сегодня в реальной педиатрической практике крайне актуальным остается вопрос о том, как адекватно лечить уже заболевшего ОРВИ ребенка, чтобы максимально облегчить течение инфекции, ускорить выздоровление и предотвратить развитие осложнений.
Первыми симптомами типичной ОРВИ, как правило, являются болезненные ощущения или першение в горле. Затем возникают кашель и насморк, часто сопровождающиеся головной болью и ломотой в конечностях. Затем чаще всего, как следствие, развивается острый бронхит. Попадая в кровь, вирус вызывает симптомы общей интоксикации: озноб, головную боль, ломоту в спине и конечностях. Активация иммунного ответа на вирусемию приводит к выработке организмом антител к вирусу, вследствие чего симптомы интоксикации постепенно ослабевают. При неосложненной ОРВИ происходит очищение дыхательных путей от пораженных вирусом слоев эпителия, что проявляется как насморк и влажный кашель (Н.П. Княжеская, 2015). Из-за способности вызывать глобальные вспышки заболеваемости – эпидемии и пандемии – грипп из прочих ОРВИ уже давно выделен в отдельную нозологическую форму. Для гриппа характерны внезапное начало и, наряду с поражением верхних дыхательных путей и легких, выраженная интоксикация: озноб или зябкость, резкая головная боль, ломота в мышцах и иногда в суставах, боль при движении глазными яблоками или при надавливании на них, светобоязнь, слезотечение, резкая слабость и утомляемость, вялость; эти симптомы в первый день заболевания доминируют над катаральным синдромом.
Попадая в кровь, вирус вызывает симптомы общей интоксикации: озноб, головную боль, ломоту в спине и конечностях. Активация иммунного ответа на вирусемию приводит к выработке организмом антител к вирусу, вследствие чего симптомы интоксикации постепенно ослабевают. При неосложненной ОРВИ происходит очищение дыхательных путей от пораженных вирусом слоев эпителия, что проявляется как насморк и влажный кашель (Н.П. Княжеская, 2015). Из-за способности вызывать глобальные вспышки заболеваемости – эпидемии и пандемии – грипп из прочих ОРВИ уже давно выделен в отдельную нозологическую форму. Для гриппа характерны внезапное начало и, наряду с поражением верхних дыхательных путей и легких, выраженная интоксикация: озноб или зябкость, резкая головная боль, ломота в мышцах и иногда в суставах, боль при движении глазными яблоками или при надавливании на них, светобоязнь, слезотечение, резкая слабость и утомляемость, вялость; эти симптомы в первый день заболевания доминируют над катаральным синдромом.![]() Уже в первые часы заболевания температура тела достигает максимальных значений – 39-40 °C.
Уже в первые часы заболевания температура тела достигает максимальных значений – 39-40 °C.
Итак, ребенок заболел.
Как оптимизировать лечение ОРВИ уже сегодня?
В соответствии с показаниями, в комплексной терапии ОРВИ у детей применяют противовирусные препараты, иммуномодуляторы и различные мукоактивные препараты, а также симптоматические, жаропонижающие и общеукрепляющие средства, а при бактериальных осложнениях назначают также антибактериальные препараты. Однако следует признать, что возможности этиотропного лечения ОРВИ по-прежнему достаточно ограниченны: одни противовирусные препараты характеризуются узкой штаммоспецифичностью (например, средства адамантанового ряда эффективны только при гриппе А), вторые показаны только при гриппе, но не при других ОРВИ, и к тому же имеют ограничения эффективности по времени и очень высокую стоимость (например, ингибиторы нейраминидазы наиболее эффективны в первые 48 ч от начала заболевания и применяются при тяжелом и осложненном течении заболевания, а также у детей из групп риска развития осложнений). Фактически из арсенала противовирусных средств в амбулаторной педиатрической практике сегодня широко используются только препараты на основе интерферона, обладающего неспецифической противовирусной эффективностью.
Фактически из арсенала противовирусных средств в амбулаторной педиатрической практике сегодня широко используются только препараты на основе интерферона, обладающего неспецифической противовирусной эффективностью.
Вместе с тем стоит напомнить, что выраженным универсальным противовирусным действием (а также антибактериальным и противогрибковым) обладают и такие препараты, как антисептики. Традиционно эта группа препаратов ассоциируется в сознании врачей с наружным способом применения, однако сегодня уже доступны ингаляционные антисептики, форма выпуска которых обеспечивает возможность адресной доставки препарата (с помощью небулайзера) непосредственно к очагу патологического процесса при ОРВИ, то есть в дыхательные пути. Именно к таким препаратам относится Декасан® (0,02% р-р декаметоксина для ингаляций, однодозовые контейнеры по 2 мл № 10), обладающий мощным противовирусным, антибактериальным и фунгицидным действием. Кроме того, Декасан® дополнительно оказывает спазмолитическое, противовоспалительное и десенсибилизирующее действие. Хотя при ОРВИ в качестве наиболее важного преимущества ингаляционного антисептика Декасан® рассматривается противовирусная активность, не стоит забывать и о его мощных антибактериальных свойствах, доказанных в исследованиях in vitro и in vivo. Поскольку в ряде случаев острые респираторные инфекции изначально вызваны вирусно-бактериальными ассоциациями, а к собственно вирусной инфекции часто вскоре присоединяется бактериальная, что закономерно приводит к развитию осложнений (тонзиллит, риносинусит, отит, пневмония и пр.), то параллельный противовирусному действию антибактериальный эффект препарата Декасан® представляется важным клиническим преимуществом. Доказано, что Декасан® обладает высокой противомикробной активностью в отношении S. pneumoniae, S. aureus, S. epidermidis, K. pneumoniae, энтеробактерий и спорообразующих микроорганизмов (Г.К. Палий, 2004; С.В. Коваленко, 2010; С.И. Панчук и соавт., 2014). Интересной с клинической точки зрения является также способность препарата Декасан® повышать чувствительность антибиотикорезистентных микроорганизмов к антибиотикам и положительно влиять на неспецифическую и специфическую иммунологическую реактивность (С.
Хотя при ОРВИ в качестве наиболее важного преимущества ингаляционного антисептика Декасан® рассматривается противовирусная активность, не стоит забывать и о его мощных антибактериальных свойствах, доказанных в исследованиях in vitro и in vivo. Поскольку в ряде случаев острые респираторные инфекции изначально вызваны вирусно-бактериальными ассоциациями, а к собственно вирусной инфекции часто вскоре присоединяется бактериальная, что закономерно приводит к развитию осложнений (тонзиллит, риносинусит, отит, пневмония и пр.), то параллельный противовирусному действию антибактериальный эффект препарата Декасан® представляется важным клиническим преимуществом. Доказано, что Декасан® обладает высокой противомикробной активностью в отношении S. pneumoniae, S. aureus, S. epidermidis, K. pneumoniae, энтеробактерий и спорообразующих микроорганизмов (Г.К. Палий, 2004; С.В. Коваленко, 2010; С.И. Панчук и соавт., 2014). Интересной с клинической точки зрения является также способность препарата Декасан® повышать чувствительность антибиотикорезистентных микроорганизмов к антибиотикам и положительно влиять на неспецифическую и специфическую иммунологическую реактивность (С. В. Коваленко, 2010).
В. Коваленко, 2010).
Будучи поверхностно-активным веществом, декаметоксин быстро нарушает целостность клеточной стенки микроорганизмов, состоящей из коротких липидных цепочек. Стенка человеческой клетки состоит из длинных липидных цепочек, на которые молекула декаметоксина не действует. При ингаляционном введении через небулайзер Декасан® действует исключительно местно, практически не всасываясь слизистыми оболочками, и не оказывает токсического влияния на организм человека. Поскольку рекомендуемый объем жидкости для распыления в большинстве небулайзеров составляет 2-5 мл, при использовании одного контейнера препарата Декасан® (2 мл) к нему целесообразно добавлять физиологический раствор (0,9%) натрия хлорида.
Следует отметить, что сегодня небулайзерная терапия рассматривается как наиболее современный и эффективный вид ингаляционной терапии при самом широком спектре заболеваний органов дыхания, а небулайзеры, по сути, представляют собой универсальные системы для ингаляции лекарств у детей любого возраста, так как не требуют специальной техники вдоха и применяются даже у новорожденных. Основной целью небулайзерной терапии является достижение максимального местного терапевтического эффекта в дыхательных путях при незначительных проявлениях или отсутствии побочных явлений (Н.Г. Колосова, 2015; Н.А. Геппе, Н.А. Мокина, 2012). Небулайзерная терапия дает возможность создать локальные высокие концентрации необходимого лекарственного препарата в дыхательных путях, значительно повысить эффективность лечения, быстро купировать ряд неотложных состояний (например, устранить бронхообструкцию), избежать потенциального межлекарственного взаимодействия с другими лекарственными средствами, предупредить развитие осложнений, сократить сроки лечения и уменьшить частоту госпитализаций. Безусловно, небулайзеры просто незаменимы для детей, склонных к рецидивирующим обструктивным бронхитам и страдающих бронхиальной астмой. С помощью небулайзеров можно вводить очень многие препараты: ингаляционные антисептики, бронхолитики, муколитики, ингаляционные кортикостероиды, антибактериальные средства и др.
Основной целью небулайзерной терапии является достижение максимального местного терапевтического эффекта в дыхательных путях при незначительных проявлениях или отсутствии побочных явлений (Н.Г. Колосова, 2015; Н.А. Геппе, Н.А. Мокина, 2012). Небулайзерная терапия дает возможность создать локальные высокие концентрации необходимого лекарственного препарата в дыхательных путях, значительно повысить эффективность лечения, быстро купировать ряд неотложных состояний (например, устранить бронхообструкцию), избежать потенциального межлекарственного взаимодействия с другими лекарственными средствами, предупредить развитие осложнений, сократить сроки лечения и уменьшить частоту госпитализаций. Безусловно, небулайзеры просто незаменимы для детей, склонных к рецидивирующим обструктивным бронхитам и страдающих бронхиальной астмой. С помощью небулайзеров можно вводить очень многие препараты: ингаляционные антисептики, бронхолитики, муколитики, ингаляционные кортикостероиды, антибактериальные средства и др.
Однако зачастую фактором, все еще ограничивающим широкое использование небулайзерной терапии в реальной клинической практике, остается мнение родителей о слишком высокой стоимости небулайзеров. Важно объяснять им, что приобретение небулайзера осуществляется не в целях лечения одного эпизода ОРВИ, а является инвестицией в здоровье семьи на долгие годы, ведь этот прибор можно будет использовать при каждом заболевании дыхательных путей. В настоящее время в Украине отечественной компанией «Юрия-Фарм» на рынке представлены небулайзеры линии Юлайзер™, доступные по цене для большинства украинских семей. Линия Юлайзер™ включает 3 вида небулайзеров: Ulaizer® Pro – профессиональный небулайзер для специализированных отделений, Ulaizer® First Aid – ультракомпактный небулайзер для бригад скорой помощи, и Ulaizer® Home – современный и простой в применении небулайзер для использования всей семьей. В случае необходимости небулайзером Ulaizer® Home смогут пользоваться не только дети, но и другие члены семьи: для этого достаточно дополнительно приобрести для каждого индивидуальную маску (детскую или взрослую), загубники и сменные фильтры.
А если бронхит при ОРВИ – обструктивный?
Общими клиническими проявлениями бронхообструктивного синдрома (БОС) являются приступы удушья, удлиненные выдохи, малопродуктивный кашель, свистящее и шумное дыхание, иногда с участием в акте дыхания вспомогательной мускулатуры. В этом случае небулайзерная терапия особенно целесообразна, поскольку с ее помощью можно осуществлять как этиопатогенетическое, так и симптоматическое лечение. Например, с помощью введения через небулайзер универсального антисептика Декасан® можно добиться реализации его вирулицидного и антибактериального действия непосредственно на слизистой оболочке трахеи, крупных и мелких бронхов. Вирулицидный эффект препарата Декасан® у пациентов с ОРВИ, сопровождающимися БОС, особенно востребован, ведь, как известно, именно респираторные вирусы (наиболее часто респираторно-синцитиальный вирус и вирусы парагриппа) выступают теми триггерами, которые напрямую вызывают бронхообструкцию и дополнительно усиливают уже имеющуюся гиперреактивность бронхов. Если же дополнительно к применению препарата Декасан® использовать высокоэффективный селективный β2-адреномиметик Небутамол® (сальбутамол), имеющий специально предназначенную для небулайзерной терапии лекарственную форму (раствор для ингаляций в одноразовых контейнерах по 2 мл), можно буквально на глазах (действие препарата Небутамол® начинается уже через 4-5 мин после ингаляции) купировать симптомы обструкции, которые всегда сильно тревожат родителей и тяжело переносятся самими маленькими пациентами. Ингаляцию препарата Небутамол® можно повторять до 4 раз в сутки.
Если же дополнительно к применению препарата Декасан® использовать высокоэффективный селективный β2-адреномиметик Небутамол® (сальбутамол), имеющий специально предназначенную для небулайзерной терапии лекарственную форму (раствор для ингаляций в одноразовых контейнерах по 2 мл), можно буквально на глазах (действие препарата Небутамол® начинается уже через 4-5 мин после ингаляции) купировать симптомы обструкции, которые всегда сильно тревожат родителей и тяжело переносятся самими маленькими пациентами. Ингаляцию препарата Небутамол® можно повторять до 4 раз в сутки.
***
Таким образом, сегодня в распоряжении педиатров имеются такие высокотехнологичные методы ингаляционной терапии, как небулайзерная терапия, а также ряд современных лекарственных средств, которые выпускаются в формах растворов для ингаляций, специально предназначенных для введения через небулайзер. Активная ингаляционная небулайзерная терапия позволяет быстро купировать респираторные симптомы (в том числе БОС), обеспечить благоприятное течение заболевания дыхательных путей, избежать риска системного действия препаратов и межлекарственных взаимодействий. Если сравнительно недавно небулайзерная терапия применялась в основном в условиях специализированных стационаров, то сегодня благодаря выпуску современных, простых и комфортных в применении, компактных и доступных по цене небулайзеров она по праву становится одной из ключевых технологий современного амбулаторного лечения самых разных заболеваний дыхательных путей.
Если сравнительно недавно небулайзерная терапия применялась в основном в условиях специализированных стационаров, то сегодня благодаря выпуску современных, простых и комфортных в применении, компактных и доступных по цене небулайзеров она по праву становится одной из ключевых технологий современного амбулаторного лечения самых разных заболеваний дыхательных путей.
Подготовила Елена Терещенко
СТАТТІ ЗА ТЕМОЮ Педіатрія
07.10.2021 Педіатрія Пахідермодактилія – незвичайний діагноз при суглобовому синдроміЗазвичай, коли у пацієнта виникають симетричні потовщення в ділянці міжфалангових суглобів кистей, лікарі найчастіше встановлюють діагноз артрит. Але є стани з подібними симптомами, не пов’язані з запальними процесами у цих суглобах. Пахідермодактилія (від грецького pachy – товстий, dermos – шкіра, dactylos – пальці) – один із них, у дітей зустрічається рідко, тому лікар не завжди одразу може встановити правильний діагноз….
Але є стани з подібними симптомами, не пов’язані з запальними процесами у цих суглобах. Пахідермодактилія (від грецького pachy – товстий, dermos – шкіра, dactylos – пальці) – один із них, у дітей зустрічається рідко, тому лікар не завжди одразу може встановити правильний діагноз….
Аденоїди – це орган, який є у кожної дитини від народження і становить скупчення лімфоїдної тканини в носоглотці. Піднебінні та носоглотковий (аденоїдний) мигдалик разом з язиковим і трубними мигдаликами формують лімфоїдне кільце Вальдеєра – Пирогова. Вони є вторинними лімфоїдними органами, частиною мукозасоційованої лімфоїдної тканини (Mucosa-Associated Lymphoid Tissue – MALT), що характеризується імунною активністю переважно у віці від 4 до 10 років. Фізіологічно аденоїди зазвичай збільшуються протягом перших 7-8 років життя, а потім зменшуються до повного зникнення у дорослому віці. …
Піднебінні та носоглотковий (аденоїдний) мигдалик разом з язиковим і трубними мигдаликами формують лімфоїдне кільце Вальдеєра – Пирогова. Вони є вторинними лімфоїдними органами, частиною мукозасоційованої лімфоїдної тканини (Mucosa-Associated Lymphoid Tissue – MALT), що характеризується імунною активністю переважно у віці від 4 до 10 років. Фізіологічно аденоїди зазвичай збільшуються протягом перших 7-8 років життя, а потім зменшуються до повного зникнення у дорослому віці. …
паровые ингаляторы, небулайзеры и народные средства
Простуда — одно из самых часто встречающихся заболеваний в жизни человека, а насморк — ее неизменный спутник. Препаратов для борьбы с этим неприятным симптомом существует множество, любая аптека предложит вам на выбор десятки порошков, капель, микстур, призванных бороться с кашлем и насморком. Но даже при всех достижениях современной фармакологии одним из самых действенных и эффективных средств при насморке остаются ингаляции.
Но даже при всех достижениях современной фармакологии одним из самых действенных и эффективных средств при насморке остаются ингаляции.
Как правильно делать ингаляции при насморке?
Ингаляция — это вдыхание различных лечебных веществ. Преимущества такого метода лечения в том, что лекарственные вещества доставляются непосредственно к пораженной зоне кратчайшим путем, а за счет того, что они распылены на мелкие частицы, проникают значительно глубже в дыхательные пути, быстрее впитываются. Кроме этого ингаляции, как ни одно другое средство, способствуют выведению из организма мокроты и слизи.
Для того чтобы данный метод лечения был эффективен, нужно придерживаться нескольких простых правил:
- Не рекомендуется делать ингаляции, если температура тела выше 37,5.
- Горячий пар может обжечь дыхательные пути, поэтому максимально допустимая температура жидкости для ингаляций — 57 градусов.
- Не рекомендуется проводить ингаляции сразу после еды, необходимо выждать не менее часа.

- После проведения ингаляции 30-40 минут не стоит ничего есть или пить, иначе лечебный эффект будет снижен.
Чем делать ингаляции при насморке?
Чаще всего в домашних условиях делают паровые ингаляции, при которых в емкость наливается подогретая жидкость, и пациент дышит выделяющимся паром, накрыв голову плотным полотенцем.
Вторым по популярности является использование специальных ингаляторов (небулайзеров), которые преобразовывают жидкость в специальный аэрозоль.
Какие ингаляции делать при насморке?
Составы растворов для ингаляций, которые могут использоваться при насморке, весьма разнообразны: их делают с минеральной водой, содой, солью, отварами трав, эфирными маслами, с добавками лекарственных препаратов (муколитических, противовоспалительных, даже антибиотиков).
Ингаляции с физраствором при насморке
Физраствор представляет собой слабый солевой раствор и может быть использован как в чистом виде, так и с добавлением нескольких капель различных эфирных масел. Сам по себе физраствор увлажняет пересушенную слизистую, и этого часто бывает достаточно, чтобы насморк прошел. Из эфирных масел для ингаляций чаще всего используют масло:
Сам по себе физраствор увлажняет пересушенную слизистую, и этого часто бывает достаточно, чтобы насморк прошел. Из эфирных масел для ингаляций чаще всего используют масло:
- мяты перечной;
- пихты;
- чайного дерева;
- сосны;
- шалфея;
- душицы.
Ингаляции с содой при насморке
Соду разводят в подогретой воде из расчета 2 чайные ложки на 0,5 литра. Такой раствор применяется для ускорения отхождения мокроты.
Ингаляции с травами
Выбор растительных компонентов, которые можно использовать для ингаляций, весьма велик. Самыми распространенными являются ингаляции с сосновыми почками (3 столовые ложки почек отварить 15 минут в литре воды) и листьями эвкалипта (2 столовые ложки измельченных листьев на литр воды). Также для приготовления ингаляционных растворов используют:
- листья черной смородины;
- цветки липы, ромашки, лаванды;
- сосновую и еловую хвою;
- и листья;
- шалфей.

Растения можно использовать как отдельно, так и в смеси. Заваривать из расчета столовая ложка сырья на стакан кипятка.
Лекарственные препараты для ингаляций при насморке
Чаще всего используется:
Ингаляции с диоксидином (антибиотик) при насморке применяются только по врачебному предписанию, при наличии бактериальной инфекции. Делать ингаляции с перечисленными выше препаратами следует с помощью небулайзера, так как просто добавление их в воду не дает нужного эффекта. Фукорцин или Малавит (растительный препарат) могут быть использованы как для паровых ингаляций, так и для ингаляций с помощью небулайзера.
Ингаляции остаются признанным эффективным методом для лечения насморка и сопутствующего ему мокрого кашля у детей. Народные способы вдыхания пара от горячей картошки или травяного отвара всё чаще заменяются применением специальных безопасных устройств. Разберёмся в эффективности и правильном проведении лечения с помощью паровых ингаляций и небулайзеров.
Ингаляция как способ лечения и ингаляторы
Ингаляция — это способ введения лекарственных средств путём вдыхания пара, газа или дыма.
Естественная ингаляция — это вдыхание свежего воздуха в лесу или морского воздуха на курорте.
Искусственная ингаляция предполагает проведение с помощью ингаляторов.
Виды ингаляторов:
- небулайзер компрессорного типа;
- ультразвуковой небулайзер;
- электронно-сетчатый небулайзер.
Последние 3 вида ингаляторов создают прохладный туман с очень мелкими частицами (аэрозоль) и особенно эффективны при лечении нижних дыхательных путей (гортани, трахеи и бронхов). А паровые ингаляторы успешно применяются при заболеваниях верхних дыхательных путей (носа и глотки), так как тёплый пар благотворно воздействует на слизистую носа и разжижает слизистые выделения.
Видео: как выбрать ингалятор для ребёнка
Существует также такой способ ингаляции, как «подышать над картошкой».
Специалисты относятся к нему крайне отрицательно, так как температура пара при этом слишком высокая и есть сильный риск ожога дыхательных путей ребёнка.
Ингалятор-карандаш для носа
Самый простой и доступный, но не самый безопасный вид ингалятора
Это полый пластиковый стержень, в верхней части которого есть большое отверстие. Внутри стержня находится фильтр, наполненный составом наподобие бальзама «Звёздочка» из различных эфирных масел: ментол, камфора, мятное, эвкалиптовое, гвоздичное и коричное масла). При простудных заболеваниях ингалятор-карандаш используется до 15 раз в сутки, каждый раз нужно делать по два глубоких вдоха. Необходимо учитывать, что эфирные масла противопоказаны детям до 5 лет, они могут вызвать аллергическую реакцию, поэтому перед применением нужно проконсультироваться с врачом .
Паровой ингалятор
Портативный паровой ингалятор
Паровой ингалятор с разными насадками
Стационарный паровой ингалятор
Принцип действия паровых ингаляторов состоит в том, что жидкость нагревается и распыляется в виде тёплого пара. Преимущество этого ингалятора перед народными средствами лечения насморка состоит в том, что его можно использовать для детей старше года по назначению врача. Пар увлажняет слизистую носа и способствует её очищению. Если в носовых проходах нет засохшей слизи, то и нет необходимости в паровой ингаляции . Так как пар направлен на увлажнение, то паровые ингаляторы хорошо подойдут также в качестве профилактики насморка для увлажнения слизистой носа. Недостатком их является то, что при нагревании многие лекарственные вещества разрушаются.
Преимущество этого ингалятора перед народными средствами лечения насморка состоит в том, что его можно использовать для детей старше года по назначению врача. Пар увлажняет слизистую носа и способствует её очищению. Если в носовых проходах нет засохшей слизи, то и нет необходимости в паровой ингаляции . Так как пар направлен на увлажнение, то паровые ингаляторы хорошо подойдут также в качестве профилактики насморка для увлажнения слизистой носа. Недостатком их является то, что при нагревании многие лекарственные вещества разрушаются.
Мнение врачей о паровых ингаляциях при насморке
Паровые ингаляции используются для увлажнения слизистой носа и скапливающейся мокроты. В результате можно очистить нос и откашлять мокроту. Засохшая слизь увлажняется и в результате увеличивается в объёме, поэтому паровые ингаляции у детей могут провоцировать обструкцию дыхательных путей.
Современная медицина не может доказать, что паровые ингаляции полезны. Паровые ингаляции влияют лишь на верхние дыхательные пути.
Они могут помочь только при лёгких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3–5 дней, доказать эффективность любого метода терапии практически невозможно.
О. Е. Комаровский
Как правильно использовать паровой ингалятор
Паровой ингалятор состоит из резервуара для нагревателя, куда заливается кипячёная вода с помощью прилагаемого стаканчика, и ёмкости для лекарственного раствора, минеральной воды или травяного настоя. Всасывающая трубка должна быть присоединена к выпускному отверстию и вставлена в ёмкость для раствора. После того как маска закреплена на верхней крышке, можно включать прибор. При заболеваниях носа вдыхание и выдыхание паров осуществляется носом. Продолжительность процедуры составляет 5–10 минут, частота зависит от средства, используемого для ингаляций. Стаканчик и маска после каждого применения должны быть вымыты и высушены, а лучше замочить их в специальном дезинфицирующем растворе и затем ополоснуть в кипячёной воде.
Каким раствором можно наполнить ёмкость
Использование паровых ингаляций для лечения насморка необходимо проводить с разрешения и по рекомендациям врача с учётом возможных противопоказаний. Раствор лекарства или любая другая жидкость для ингаляций должны быть обязательно стерильными, иначе есть риск бактериального заражения дыхательных путей у ребёнка .
Подходящую для ингаляций жидкость, также как и саму целесообразность такого лечения, должен определять педиатр или отоларинголог.
Существует множество различных средств, которые добавляют в ёмкость парового ингалятора для лечения простудных заболеваний:
- физраствор;
- минеральная вода;
- раствор сока каланхоэ;
- раствор сока лука или чеснока;
- раствор мёда;
- травяные настои;
- морская вода.
Ингаляции физраствором и качественной минеральной водой являются наиболее безопасными и эффективными . Физраствор — это универсальное средство против заложенности носа. Его можно и закапывать в нос, и заливать в ёмкость ингалятора. Физраствор в виде пара способствует разжижению слизи в носу. Морская вода обладает аналогичным действием, что и физраствор.
Его можно и закапывать в нос, и заливать в ёмкость ингалятора. Физраствор в виде пара способствует разжижению слизи в носу. Морская вода обладает аналогичным действием, что и физраствор.
Ингаляции с соком каланхоэ оказывают противовирусное и противовоспалительное действие. В 5 мл воды или физраствора необходимо добавить 1 мл сока каланхоэ.
Ингаляции с соком лука и чеснока оказывают противовирусное действие и эффективно борются с простудой. В 5 мл воды или физраствора добавить 3 капли лука или чеснока.
Мёд оказывает противовирусное действие: на 100 мл воды растворить 1–2 чайных ложки мёда. На одну ингаляцию необходимо использовать 5 мл раствора. Мёд является аллергенным продуктом, поэтому необходимо проконсультироваться с врачом.
Народные рецепты травяных настоев
При насморке у ребёнка можно приготовить настой из лаванды, чабреца, шалфея, мать-и-мачехи, ромашки. Травы взять в равных количествах. Заварить (лучше в термосе), залив около 50 г сухого травяного сбора литром кипятка.
Также существует рецепт ингаляции на основе листьев эвкалипта: 1 столовая ложка заливается 500 мл кипятка и варится около 10 минут. Затем отвар остужается до 35 градусов. Но этот рецепт больше подходит для детей более старшего возраста, так как эвкалипт имеет довольно сильный запах и может вызывать аллергическую реакцию.
По аналогичной технологии можно приготовить настой мать-и-мачехи (на 200 мл воды 15 г сухого сырья) или отвар стеблей и листьев ежевики (на 200 мл воды 20 г стеблей и листьев).
Нельзя применять для паровых ингаляций эфирные масла. Вдыхание этих высококонцентрированных веществ может вызвать спазм мелких бронхов и ларингоспазм, ребёнок начнёт задыхаться.
Видео: доктор Комаровский рассказывает о пользе паровых ингаляций
Лечебный эффект будет более выраженным и стойким, если родители будут также промывать нос ребёнка солевыми растворами, регулярно проветривать комнату и использовать увлажнитель воздуха, особенно в отопительный сезон.
Противопоказания для паровых ингаляций
Если увлажнение слизистой способствует устранению заложенности носа, то речь идёт о физиологическом или аллергическом насморке. Но насморк может иметь вирусный характер с сопутствующими симптомами ОРВИ. При высокой температуре ингаляции проводить нельзя. Если вирусный насморк не сопровождается повышением температуры, то паровые ингаляции возможно использовать для лучшего отхождения слизи из носа. Так как для лучшего течения болезни необходимо удалять сопли из носа, то после паровых ингаляций можно воспользоваться аспиратором для устранения выделений, если ребёнок ещё не может самостоятельно сморкаться.
Ингаляции противопоказаны при следующих симптомах:
- температура тела у ребёнка превышает 37,5;
- детский возраст до 1 года;
- бактериальная инфекция;
- намёк на кровь в мокроте;
- боль в ушах или заложенность в них;
- носовые кровотечения или склонность к ним;
- сердечно-сосудистая или дыхательная недостаточность;
- индивидуальная непереносимость лекарственных препаратов (аллергическая реакция).

Видео: когда нельзя делать паровые ингаляции
Использование небулайзеров
Применение небулайзеров предпочтительно, если насморк затянулся и грозит осложнениями, либо в том случае, когда сопли у ребёнка являются одним из симптомов более серьёзного заболевания. С помощью небулайзера можно провести комплексное лечение, воздействующее и на верхние, и на нижние дыхательные пути.
Компрессорный тип
Этот вид ингалятора имеет компрессор, с помощью которого образуется аэрозоль с частицами от среднего до мелкого размера, проникающими в крупные и мелкие бронхи. Компрессорные ингаляторы являются наиболее универсальными, по сравнению с остальными небулайзерами, так как могут распылять практически все лекарства.
В отличие от парового, компрессорный ингалятор позволяет добавлять в жидкость широкий спектр лекарств
Единственный недостаток компрессорного небулайзера в том, что он довольно сильно шумит при работе Наиболее универсальный небулайзер с привелекательным детским дизайном
Ультразвуковой тип
Ультразвуковые ингаляторы создают очень мелкий аэрозоль (частицы до 5 мкм) во время вибрации ультразвукового генератора. Частицы могут проникнуть даже в бронхиолы. Преимущество ультразвукового ингалятора в том, что он может развивать высокую производительность выработки аэрозоля и за 15 минут работы распыляет 15–30 мл раствора. Кроме того, в отличие от компрессорного, этот вид ингалятора имеет небольшой вес и габариты.
Частицы могут проникнуть даже в бронхиолы. Преимущество ультразвукового ингалятора в том, что он может развивать высокую производительность выработки аэрозоля и за 15 минут работы распыляет 15–30 мл раствора. Кроме того, в отличие от компрессорного, этот вид ингалятора имеет небольшой вес и габариты.
Ультразвуковой ингалятор отличает небольшой вес и лёгкий
Ультразвук создает очень мелкие частицы аэрозоля (до 5 мкм) Ингаляторы этого типа работают бесшумно
Электронно-сетчатый тип
Этот вид ингаляторов имеет дополнительное название «ингалятор с mesh-технологией». Аэрозоль создаётся в нём на основе низких частот. Поэтому электронно-сетчатые ингаляторы позволяют применять намного больше препаратов для лечения: гормональные средства, антибиотики, муколитики.
Сетчатый ингалятор считается универсальным, потому что подходит широкого круга лекарств
Также, как и ультразвуковой, этот небулайзер работает бесшумно
Этот тип ингаляторов отличает наиболее высокая стоимость
Мнение специалистов
О. Е. Комаровский:
Е. Комаровский:
При обычной ОРВИ нет необходимости в небулайзере. Дышать надо воздухом с нормальной влажностью постоянно или с высокой влажностью хотя бы эпизодически.
Что касается серьёзных заболеваний дыхательной системы, то небулайзеры являются довольно эффективным средством, которое может быстро доставить лекарство до нижних дыхательных путей. Но в этом случае необходимо наблюдение врача и соблюдение всех его рекомендаций.
Преимущество небулайзеров перед другими ингаляторами состоит в том, что их можно использовать в первый год жизни ребёнка.
Лечим насморк и не только
Как правило, качественные небулайзеры эффективно справляются с заболеваниями и верхних, и нижних дыхательных путей. Наиболее популярной жидкостью для лечения насморка или неосоложнённого сухого кашля является физиологический раствор или минеральная вода . В них можно добавлять лекарственные препараты в растворах, если они прописаны врачом.
Кроме того, ингаляции можно проводить травяными настоями. Но не все небулайзеры могут их распылять, поэтому необходимо ознакомиться с инструкцией к прибору.
Но не все небулайзеры могут их распылять, поэтому необходимо ознакомиться с инструкцией к прибору.
Масляные смеси в большинстве небулайзеров использовать запрещено из-за риска развития пневмонии. Масло, разбиваясь на мельчайшие частицы, может осесть на мелких бронхах и вызвать механическую закупорку, что приведёт к отёку и воспалению лёгких.
Таблица: Основные лекарственные препараты, используемые в небулайзере, их ориентировочные дозы и противопоказания
Лекарства используют только по назначению врача строго в рекомендуемой дозировке, либо в чистом виде, либо разбавленными физраствором или водой в определённых пропорциях .
Лечение насморка при помощи ингаляций довольно эффективно, особенно, если данную процедуру проводить совместно с общим медикаментозным лечением. Лечение хронического насморка проводится в основном при помощи ингаляций, в данном случае указанное средство даже сильнее, чем использование противовоспалительных средств.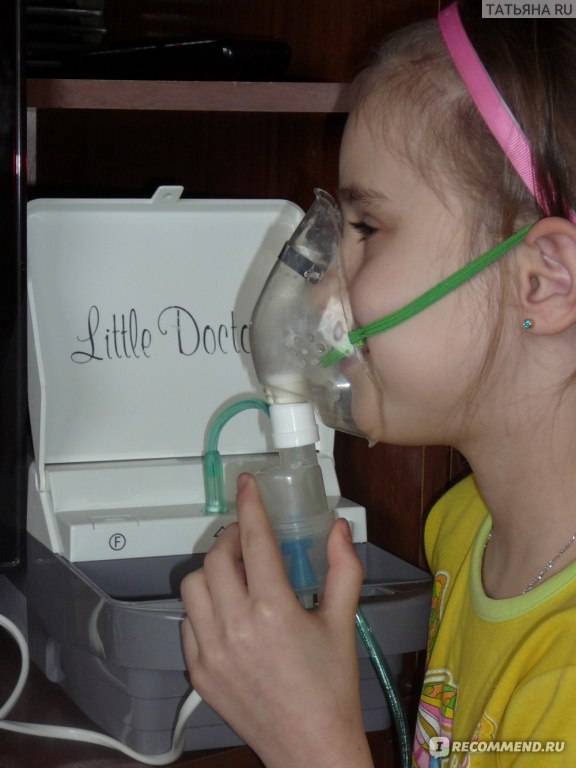 Большинство врачей рекомендованы ингаляции при насморке для детей. Эта физиотерапия не наносит никакого вреда малышам и является действенным способом избавления от вредоносного вируса. Какие ингаляции делать при насморке?
Большинство врачей рекомендованы ингаляции при насморке для детей. Эта физиотерапия не наносит никакого вреда малышам и является действенным способом избавления от вредоносного вируса. Какие ингаляции делать при насморке?
- Ингаляции при насморке небулайзером. Небулайзер в настоящее время приобрел массовую известность. Данный препарат очень эффективен в отношении устранения вирусов и инфекций. Основное достоинство небулайзера в том, что его эффективно использовать при насморке в любой стадии, в том числе при аллергическом или хроническом рините. Помогает ли ингалятор при насморке? Несомненно, лечение насморка ингалятором выполняет несколько целебных функций: устраняет жжение и зуд, увлажняет слизистую носа, способствует отхождению слизистых скоплений, облегчает дыхание. Ингалятор через небулайзер при насморке помогает быстро устранить воспалительный процесс, за счет уменьшения отечности слизистой. Лекарство для ингалятора при насморке может быть различным, как правило, его должен посоветовать доктор.
 Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом.
Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом.
- Ингаляции физраствором при насморке. Данная процедура проводится в медицинских учреждениях. Больной, после осмотра врача, получает основное медикаментозное лечение и дополнительные физиопроцедуры. Одной из процедур может быть лечение при помощи ингалятора. Физраствор подбирается в каждом случае индивидуально к каждому пациенту, это зависит от степени течения болезни и от вида насморка. В качестве народных физрастворов можно использовать сок облепихи или каланхоэ, смешанные с очищенной водой.
- Ингаляции при насморке с содой. Как лечить ингалятором насморк? Все очень просто, в качестве раствора для ингалятора подбираются активные вещества, которые обладают мощной целительной силой. Одним из таких веществ является сода. Она активно воздействует на слизистую носа, уменьшая отечность, устраняя воспаление и облегчая дыхание.
 Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой.
Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой.
- Ингаляции картошкой при насморке. Данный рецепт относится к народным методам, но его применение распространено и среди медикаментозных средств лечения. Для ингаляций отваривается несколько клубней картофеля и больной дышит «картофельным»паром. Хороши картофельные ингаляции при беременности при насморке. Они никогда не причинят вреда, зато эффективно избавляют будущую маму от недуга. Польза картофельных ингаляций в том, что в данном овоще находятся активные компоненты, которые носят уничтожающий характер для различных видов бактерий и вирусов. Кроме беременных женщин, такие картофельные ингаляции допустимо использовать и для детей.
- Ингаляции с Диоксидином при насморке. Антибактериальный раствор для ингаляций при насморке необходим тогда, когда болезнь принимает затянувшийся характер.
 В данном случае требуется лечение антибиотиками. Самым распространенным способом лечения насморка при помощи ингаляций с активным раствором является физраствор с Диоксидином. Диоксидин очень сильное средство, поэтому его разрешено использовать только по рекомендации доктора. Раствор может вызвать побочные явления в виде головной боли, головокружения или тошноты. Если таковое произошло, то дальнейшее использование ингаляций с Диоксидином, не рекомендовано. Указанный физраствор довольно часто применяется для лечения насморка, связанного с гайморитом или синуситом.
В данном случае требуется лечение антибиотиками. Самым распространенным способом лечения насморка при помощи ингаляций с активным раствором является физраствор с Диоксидином. Диоксидин очень сильное средство, поэтому его разрешено использовать только по рекомендации доктора. Раствор может вызвать побочные явления в виде головной боли, головокружения или тошноты. Если таковое произошло, то дальнейшее использование ингаляций с Диоксидином, не рекомендовано. Указанный физраствор довольно часто применяется для лечения насморка, связанного с гайморитом или синуситом. - Паровые ингаляции при насморке. Когда возникает проблема, чем сделать ингаляции от насморка, решение кроется в простом способе. Паровые ингаляции очень действенны, они особенно хороши для маленьких детей. Для ребятишек постарше можно использовать паровые ингаляции, в которые накапаны эфирные масла или замешаны отвары трав.
Травы для ингаляций при насморке. Травы — это своеобразное лекарство для ингаляций при насморке. В давние времена, когда не было соответствующих препаратов, люди лечились паровыми отварами трав. Они просто вдыхали горячие пары через нос, после чего происходило целебное действие последних. В теперешнее время отвары трав можно использовать в виде раствора для ингалятора. Достоинств — масса: уменьшение отечности и заложенности носа, снятие воспалительного процесса, устранение инфекции. Самыми востребованными целебными травами являются: ромашка, мать-и-мачеха, зверобой, календула и т. п.
В давние времена, когда не было соответствующих препаратов, люди лечились паровыми отварами трав. Они просто вдыхали горячие пары через нос, после чего происходило целебное действие последних. В теперешнее время отвары трав можно использовать в виде раствора для ингалятора. Достоинств — масса: уменьшение отечности и заложенности носа, снятие воспалительного процесса, устранение инфекции. Самыми востребованными целебными травами являются: ромашка, мать-и-мачеха, зверобой, календула и т. п.
Масла для ингаляций при насморке. Аналогично вышеописанному способу можно применять и эфирные масла. Несколько капель активного продукта капается в воду для ингаляций, затем человек проводит основное действие лечения ингалятором. Среди масел самыми чудодейственными являются: масло облепихи или каланхоэ, эвкалиптовое или ментоловое масло, гвоздичное и можжевеловое масло.
Ингаляции с эвкалиптом при насморке. Чем делать ингаляции при насморке? Если у больного наблюдается сильнейшая заложенность носа, то можно воспользоваться ингаляцией с эвкалиптовым маслом. Благодаря своим уникальным веществам, масло эвкалипта является природным бактерицидным средством, оно способно за несколько сеансов полностью уничтожить болезнь. Дополнительно с ингаляторными процедурами можно промывать нос отваром ромашки с добавлением нескольких капель эвкалиптового эфирного масла.
Благодаря своим уникальным веществам, масло эвкалипта является природным бактерицидным средством, оно способно за несколько сеансов полностью уничтожить болезнь. Дополнительно с ингаляторными процедурами можно промывать нос отваром ромашки с добавлением нескольких капель эвкалиптового эфирного масла.
Чем заправлять ингалятор при насморке? Исцеляющих средств на этот случай множество, важно, чтобы они не вызывали негативных эффектов у больного. Если после лечения наблюдается ухудшение больного состояния, то средства использовать запрещено.
Препараты для ингаляций при насморке бывают нескольких видовых соотношений. Но в любом из них обязательно должен присутствовать лист с аннотацией. Качественные и сертифицированные ингаляторы желательно приобретать в аптеке.
Острый стеноз гортани (=круп). Что делать?
Он же острый ларинготрахеит.
Он же ложный круп.
Состояние, при котором на фоне ОРВИ развивается:
🔹 Лающий кашель;
🔹 Осиплость голоса;
🔹 Шумный ВДОХ с затрудненным дыханием.
Причина — воспаление слизистой в области голосовых складок гортани.
Чаще всего встречается у детей до 3 лет.
Основная причина Такой реакции на ОРВИ — наследственность. У родителей, страдавших в детстве от ложного крупа, и дети, скорее всего, будут этим страдать.
Важно знать:
🔹 Эти эпизоды пройдут с возрастом.
🔹 НЕ связаны с аллергией.
Типичная картина: у ребенка признаки ОРВИ (насморк, температура).
Ночью ребенок просыпается от дающего кашля и затрудненного дыхания.
Он испуган, плачет, может быть возбужден.
Что делать?
1️⃣ Успокоиться самим и успокоить ребенка. Ларинготрахеит в большинстве случаев не угрожает жизни и проходит самостоятельно (хотя выглядит это страшно, особенно в первый раз). Лечить можно дома. К тому же чем выраженнее беспокойство у ребенка, тем тяжелее ему дышать.
Возьмите на руки, утешьте, включите мультик.
2️⃣ Откройте окно, чтобы в комнате стало прохладно. Подойдите с ребенком к окну и вместе посмотрите, что там (отвлечение). Включите увлажнитель. Если его нет — идите с ребенком в ванну и включите воду.
Включите увлажнитель. Если его нет — идите с ребенком в ванну и включите воду.
3️⃣ Используйте глюкокортикостероиды (ГКС).
Гормоны могут быть в виде таблеток, уколов или ингаляции через небулайзер.
Нет никаких преимуществ у уколов в сравнении с таблетками, так как препарат не мгновенного действия, а эффект наступает в течение 2 часов (да, это не препарат скорой помощи, об этом написано в инструкции)
4️⃣ Доза Пульмикорта выше, чем при обструктивном бронхите — 2 мг за раз.
5️⃣ Если отвлечение, успокоение и гормоны без эффекта — ребенку все ещё тяжело дышать — вызывайте скорую.
Амбробене инструкция по применению: показания, противопоказания, побочное действие – описание Ambrobene р-р д/приема внутрь и ингаляций 7.5 мг/1 мл: фл. 40 мл или 100 мл в компл. с мерным стаканчиком (1525)
Длительность лечения устанавливается индивидуально в зависимости от течения заболевания. Не рекомендуется принимать Амбробене без назначения врача более чем в течение 4-5 дней. Муколитический эффект препарата проявляется при приеме большого количества жидкости. Поэтому во время лечения рекомендуется обильное питье.
Муколитический эффект препарата проявляется при приеме большого количества жидкости. Поэтому во время лечения рекомендуется обильное питье.
Раствор для приема внутрь и ингаляций принимают внутрь после еды, добавляя в воду, сок или чай с помощью мерного стаканчика.
1 мл раствора для приема внутрь содержит 7.5 мг амброксола.
Детям в возрасте до 2 лет назначают по 1 мл раствора 2 раза/сут (15 мг/сут).
Детям в возрасте от 2 до 6 лет назначают по 1 мл раствора 3 раза/сут (22.5 мг/сут).
Детям в возрасте от 6 до 12 лет назначают по 2 мл раствора 2-3 раза/сут (30-45 мг/сут).
Взрослым и подросткам в первые 2-3 дня назначают по 4 мл раствора 3 раза/сут (90 мг/сут). В последующие дни — по 4 мл 2 раза/сут (60 мг/сут).
При применении Амбробене в виде ингаляций используют любое современное оборудование (кроме паровых ингаляторов). Перед ингаляцией препарат следует смешать с 0.9% раствором натрия хлорида (для оптимального увлажнения воздуха можно развести в соотношении 1:1) и подогревается до температуры тела. Ингаляции следует проводить в режиме обычного дыхания, чтобы не спровоцировать кашлевые толчки.
Ингаляции следует проводить в режиме обычного дыхания, чтобы не спровоцировать кашлевые толчки.
Пациентам с бронхиальной астмой рекомендуется проведение ингаляции после приема бронхолитиков.
Детям в возрасте до 2 лет ингалируют по 1 мл раствора 1-2 раза/сут (7.5-15 мг/сут).
Детям в возрасте от 2 до 6 лет ингалируют по 2 мл раствора 1-2 раза/сут (15-30 мг/сут).
Взрослым и детям в возрасте старше 6 лет ингалируют по 2-3 мл раствора 1-2 раза/сут (15-45 мг/сут).
Назальный соляной раствор при аллергическом рините
Актуальность
Аллергический ринит – это воспаление (отек и/или раздражение) внутренних тканей носа, вызванное аллергией. Это состояние распространено как среди детей, так и среди взрослых. Аллергический ринит может быть интермиттирующим (менее четырех дней в неделю или четырех недель в год) или персистирующим (более четырех дней в неделю или четырех недель в год). Аллергия может быть вызвана многими причинами, но наиболее часто аллергенами (веществами, вызывающими аллергию) являются трава или пыльца деревьев, плесень, пылевые клещи или перхоть животных (мельчайшие частички кожи). Люди с аллергическим ринитом испытывают симптомы (заложенность носа, насморк, зуд в носу и чихание), которые могут влиять на качество их жизни.
Люди с аллергическим ринитом испытывают симптомы (заложенность носа, насморк, зуд в носу и чихание), которые могут влиять на качество их жизни.
Назальное орошение соляным раствором (также известное как промывание носа) – это процедура, при которой носовые полости омываются соляным раствором. Не вполне понятно, каким образом действует соляной раствор, но считается, что он разжижает слизь, что облегчает ее эвакуацию, а также удаление аллергенов, вызывающих раздражение, из носа. Назальное орошение соляным раствором может проводиться с помощью спреев, насосов или впрыскиваний. Соляной раствор может быть изотоническим (той же концентрации, что и в организме человека — 0,9 % NaCl) или гипертоническим (более соленым, чем в организме человека — более 0,9 % NaCl). Несмотря на то, что орошение соляным раствором считается безопасным, сообщалось о случаях эпистаксиса (носового кровотечения), а также раздражения или дискомфорта в носу и ушах. Этот метод лечения не требует рецепта и может использоваться как самостоятельно, так и в дополнение к другому фармакологическому лечению аллергического ринита, такому как интраназальные (вводимые внутрь носа) стероиды и пероральные антигистаминные средства.
Дата поиска
Доказательства актуальны на ноябрь 2017 года.
Характеристика исследований
Мы нашли 14 исследований с участием 747 человек (260 взрослых; 487 детей). Объем используемого соляного раствора различался: в пяти исследованиях использовались «крайне малые» объемы (назальный спрей – менее 5 мл в каждую ноздрю за одно применение), в двух – малые объемы (впрыскивание – от 5 до 59 мл соляного раствора в каждую ноздрю за одно применение), и в четырех – большие объемы растворов (более 60 мл в каждую ноздрю за одно применение). В восьми исследованиях использовался гипертонический соляной раствор, в пяти – изотонический, а в трех об этом не сообщалось. В двух исследованиях использовали два разных типа соляных растворов.
Источники финансирования исследований
В семи исследованиях не сообщалось об источниках финансирования. Другие семь финансировались либо из исследовательского департамента, либо за счет исследовательских грантов от региональных и национальных правительств. Ни одно исследование не финансировалось фармацевтическими компаниями.
Ни одно исследование не финансировалось фармацевтическими компаниями.
Основные результаты
Орошение соляным раствором в сравнении с отсутствием орошения соляным раствором
Назальное орошение соляным раствором может принести пользу взрослым и детям, смягчая симптомы аллергического ринита в сравнении с отсутствием орошения соляным раствором; маловероятно, что оно связано с нежелательными эффектами. В рамках этого обзора невозможно сделать вывод о том, имеются ли различия в случае разных объемов и концентраций соляного раствора.
Добавление назального орошения соляным раствором к «фармакологическому» лечению аллергического ринита
Остается неясным, помогает ли добавление назального орошения соляным раствором к фармакологическому лечению (интраназальным стероидам или пероральным антигистаминным средствам) лучше справиться с симптомами аллергического ринита, чем при использовании одного лишь фармакологического лечения. Маловероятно, что назальное орошение соляным раствором связано с нежелательными эффектами.
Назальное орошение соляным раствором в сравнении с «фармакологическим» лечением аллергического ринита
Чтобы выяснить, превосходит ли назальное орошение соляным раствором интраназальные стероиды, уступает им или схоже с ними, доказательств недостаточно. Ни в одном из исследований, в которых сообщалось об интересовавших нас исходах, назальное орошение соляным раствором не сравнивалось с пероральными антигистаминными средствами.
Качество доказательств
Общее качество доказательств в отношении сравнения назального орошения солевым раствором и отсутствия такового было низким (наша уверенность в оценке эффекта ограничена: истинный эффект может значительно отличаться от этой оценки) или очень низким (очень низкая уверенность в оценке эффекта: истинный эффект, скорее всего, будет значительно отличаться от этой оценки). Это было связано с тем, что исследования были очень небольшими, а для оценки одних и тех же исходов использовались разные методы. Поскольку орошения соляным раствором могут быть дешевой, безопасной и приемлемой альтернативой интраназальным стероидам и антигистаминным средствам, необходимы дальнейшие высококачественные исследования.
Поскольку орошения соляным раствором могут быть дешевой, безопасной и приемлемой альтернативой интраназальным стероидам и антигистаминным средствам, необходимы дальнейшие высококачественные исследования.
Что такое небулайзеры и ингаляторы? (для родителей)
Что такое небулайзеры и ингаляторы?
Небулайзеры и ингаляторы — это инструменты, которые помогают детям принимать лекарства от астмы. Большинство лекарств от астмы выпускаются в жидкой форме. Чтобы они работали, их нужно вдохнуть в легкие.
Небулайзеры и ингаляторы превращают жидкое лекарство в туман, чтобы дети могли его вдыхать. Некоторые ингаляторы выпускают лекарство в форме мелкого порошка, который также можно вдыхать.
Эти инструменты эффективны при правильном использовании. Но у каждого из них есть свои плюсы и минусы, поэтому поговорите со своим врачом о том, какой из них лучше всего подходит для вашего ребенка.
Как работает небулайзер?
Небулайзер — это электрическая машина или аппарат с батарейным питанием. Обычно он состоит из четырех частей:
Обычно он состоит из четырех частей:
- мотор
- мундштук или маска
- чашка
- НКТ
Лекарство помещается в чашку, которая прикреплена к двигателю с помощью трубки.Затем к чашке прикрепляют мундштук или лицевую маску. Когда машина включена, она посылает туман в маску. В этом тумане ребенок может дышать.
Детям не нужно ничего «делать», чтобы получить лекарство, кроме как оставаться на месте и дышать. Обычно для того, чтобы вдохнуть все лекарство, требуется около 5 или 10 минут. Ребенок, который не сидит на месте и не сотрудничает или плачет, может не получить все необходимые лекарства. Во время лечения важно помочь ребенку быть максимально спокойным и неподвижным.
Как работает ингалятор?
Дозированные ингаляторы (ДИ)
ДИ выпускают заранее отмеренный спрей лекарства от астмы. Они похожи на мини-аэрозольные баллончики. Когда человек сжимает ингалятор, выделяется мерная «затяжка» лекарства.
MDI требуют координации при использовании самостоятельно. Ребенок должен иметь возможность активировать устройство и одновременно дышать. В противном случае лекарство может оказаться во рту, а не в легких. Вот почему для детей младшего возраста многие врачи рекомендуют прикреплять дозирующий ингалятор к спейсеру.
Ребенок должен иметь возможность активировать устройство и одновременно дышать. В противном случае лекарство может оказаться во рту, а не в легких. Вот почему для детей младшего возраста многие врачи рекомендуют прикреплять дозирующий ингалятор к спейсеру.
Спейсер — это своего рода камера для хранения лекарств от астмы. Он прикрепляется к ингалятору на одном конце и к мундштуку или маске на другом конце. Когда кто-то нажимает на ингалятор, лекарство остается в прокладке до тех пор, пока он или она не будет готов вдохнуть его. Таким образом, очень маленькие дети и даже младенцы могут принимать лекарства с помощью дозированного ингалятора со спейсером, потому что они не нужно ничего «делать», кроме как сидеть и дышать.
При использовании спейсера обычно требуется менее 30 секунд, чтобы лекарство попало в легкие.
У некоторых ДИ есть счетчики, показывающие, сколько доз осталось. Если счетчика нет, следует отслеживать количество уже использованных доз, чтобы ингалятор можно было вовремя заменить.
Ингаляторы для сухих порошков
Ингаляторы для сухого порошка доставляют лекарство в виде порошка. Порошок тоже вдыхается, но не разбрызгивается. Детям нужно выполнять больше работы, быстро и сильно вдыхая порошкообразное лекарство. Большинство детей могут делать это в возрасте 5-6 лет.
Врачи обычно назначают ДИ чаще, чем ингаляторы с сухим порошком.
Что еще мне нужно знать?
Использование небулайзеров или ингаляторов может быть сложной задачей. Поэтому попросите своего врача показать вам, как работает устройство, перед тем, как использовать его в первый раз. Врачи могут попросить старшего ребенка или подростка продемонстрировать использование ингалятора и при необходимости дать совет.
Если у вас есть вопросы или вы обеспокоены тем, что ваш ребенок не получает нужную дозу лекарства, поговорите со своим врачом.
Круп — Диагностика и лечение
Диагноз
Круп обычно диагностируется врачом. Он или она будет:
Он или она будет:
- Понаблюдайте за дыханием вашего ребенка
- Слушайте грудную клетку вашего ребенка с помощью стетоскопа
- Осмотрите горло ребенка
Иногда для исключения других возможных заболеваний используются рентгеновские лучи или другие тесты.
Лечение
Большинство детей с крупом можно лечить дома. Тем не менее круп может напугать ребенка, особенно если он попадет в кабинет врача, отделение неотложной помощи или больницу.Лечение обычно зависит от тяжести симптомов.
Меры по обеспечению комфорта
Очень важно успокаивать ребенка и сохранять его спокойствие, потому что плач и возбуждение усугубляют обструкцию дыхательных путей. Держите ребенка, пойте колыбельные или читайте тихие сказки. Предложите любимое одеяло или игрушку. Говорите успокаивающим голосом.
Лекарства
Если симптомы вашего ребенка сохраняются более трех-пяти дней или ухудшаются, врач вашего ребенка может прописать следующие лекарства:
- Тип стероидов (глюкокортикоид) может быть назначен для уменьшения воспаления в дыхательных путях.
 Как правило, выгода ощущается в течение нескольких часов. Обычно рекомендуется однократная доза дексаметазона из-за его длительного действия.
Как правило, выгода ощущается в течение нескольких часов. Обычно рекомендуется однократная доза дексаметазона из-за его длительного действия. - Адреналин также эффективен в уменьшении воспаления дыхательных путей и может вводиться в виде ингаляции с использованием небулайзера при более тяжелых симптомах. Это быстро действует, но его эффекты быстро стираются. Скорее всего, вашему ребенку нужно будет наблюдать в отделении неотложной помощи в течение нескольких часов, прежде чем отправиться домой, чтобы определить, нужна ли вторая доза.
Госпитализация
При тяжелом крупе вашему ребенку может потребоваться время в больнице для наблюдения и дополнительного лечения.
Образ жизни и домашние средства
Круп часто проходит в течение трех-пяти дней. А пока обеспечьте комфорт вашего ребенка с помощью нескольких простых мер:
- Сохраняйте спокойствие.
 Утешайте или отвлекайте вашего ребенка — пообнимитесь, почитайте книгу или поиграйте в тихую игру. Плач затрудняет дыхание.
Утешайте или отвлекайте вашего ребенка — пообнимитесь, почитайте книгу или поиграйте в тихую игру. Плач затрудняет дыхание. - Обеспечьте увлажненный или прохладный воздух. Хотя нет никаких доказательств пользы от этих практик, многие родители считают, что влажный или прохладный воздух помогает ребенку дышать. Для влажного воздуха вы можете использовать увлажнитель или посидеть с ребенком в ванной, наполненной паром, образующимся от горячей воды из душа. Если на улице прохладно, можно открыть окно, чтобы ребенок мог дышать прохладным воздухом.
- Держите ребенка в удобном вертикальном положении. Держите ребенка на коленях или поместите его в любимый стул или детское сиденье.Сидение прямо может облегчить дыхание.
- Предлагаем жидкости. Для младенцев достаточно грудного молока или смеси. Для детей старшего возраста успокаивающим действием могут быть суп или замороженные фруктовые леденцы.

- Поощряйте отдых. Сон может помочь вашему ребенку бороться с инфекцией.
- Попробуйте жаропонижающий. Если у вашего ребенка высокая температура, могут помочь безрецептурные лекарства, такие как ацетаминофен (тайленол и другие).
- Не принимать лекарства от простуды. Препараты от простуды, отпускаемые без рецепта, не рекомендуются детям любого возраста и могут быть вредны для детей младше 2 лет.К тому же лекарства от кашля, отпускаемые без рецепта, не помогут при крупе.
Кашель у вашего ребенка может уменьшиться в течение дня, но не удивляйтесь, если он вернется ночью. Возможно, вы захотите поспать рядом с ребенком или даже в одной комнате, чтобы вы могли быстро принять меры, если симптомы вашего ребенка станут серьезными.
Подготовка к приему
В большинстве случаев крупа вашему ребенку не нужно обращаться к врачу. Однако, если симптомы у вашего ребенка серьезны или не поддаются лечению в домашних условиях, вам следует позвонить своему врачу.![]()
Что вы можете сделать
Перед встречей составьте список из:
- Симптомы вашего ребенка, , включая то, как долго они проявляются, что, если что-то их улучшит или ухудшит
- Любые лекарства, которые принимает ваш ребенок, , включая лекарства, отпускаемые без рецепта, витамины, травы и другие добавки, а также их дозировки
- Вопросы, которые следует задать врачу вашего ребенка
Чего ожидать от врача
Врач вашего ребенка, скорее всего, задаст ряд вопросов, которые помогут определить лучший курс лечения:
- Какие симптомы у вашего ребенка?
- У вашего ребенка была температура или затрудненное глотание?
- Как долго у вашего ребенка были симптомы?
- Кашель вашего ребенка становится все хуже? Если да, то как быстро?
- Замечали ли вы характер кашля вашего ребенка? Например, ночью становится хуже?
- Был ли у вашего ребенка круп в прошлом?
- Был ли ваш ребенок в последнее время контактировал с другими больными детьми?
- Есть ли у вашего ребенка какие-либо другие заболевания?
- Сделаны ли прививки вашему ребенку?
Ваш врач задаст дополнительные вопросы в зависимости от ваших ответов, а также симптомов и потребностей вашего ребенка. Подготовка и упреждение вопросов помогут вам максимально эффективно проводить время с врачом.
Подготовка и упреждение вопросов помогут вам максимально эффективно проводить время с врачом.
2 октября 2021 г.
Показать ссылки- AskMayoExpert. Круп (детский). Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2018.
- Bjornson CL, et al. Круп у детей. Журнал Канадской медицинской ассоциации. 2013; 185: 1317.
- Джонсон DW. Круп. Клинические данные BMJ. 2014; 2014: 0321.https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4178284/. Проверено 7 января 2019 г.
- Круп (ларинготрахеобронхит). Руководство Merck Professional Version. https://www.merckmanuals.com/professional/pediatrics/respiratory-disorders-in-young-children/croup. Проверено 7 января 2019 г.
- Gates A, et al. Глюкокортикоиды при крупе у детей. Кокрановская база данных систематических обзоров. https://www.cochranelibrary.com. Проверено 7 января 2019 г.
- О вирусах парагриппа человека (HPIV).
 Центры по контролю и профилактике заболеваний. https://www.cdc.gov/parainfluenza/about/index.html. Проверено 7 января 2019 г.
Центры по контролю и профилактике заболеваний. https://www.cdc.gov/parainfluenza/about/index.html. Проверено 7 января 2019 г. - Kimberlin DW, et al. Вирусные инфекции парагриппа. В: Красная книга онлайн. 31-е изд. Элк-Гроув-Виллидж, штат Иллинойс: Американская педиатрическая академия; 2018. https://redbook.solutions.aap.org. Проверено 7 января 2019 г.
- Petrocheilou A, et al. Вирусный круп: диагностика и алгоритм лечения. Детская пульмонология. 2014; 49: 421.
- Али С. и др. Догоспитальное введение дексаметазона детям с крупом: обзор медицинских карт.Неотложная медицинская помощь. 2018; 10: 141.
- Ортис-Альварес О. и др. Неотложное ведение крупа в отделении неотложной помощи. Педиатрия и детское здоровье. 2017; 22: 166.
- Smith DK, et al. Круп: Диагностика и лечение. Американский семейный врач. 2018; 97: 575.
- Bagwell T, et al. Ведение крупа в отделении неотложной помощи: роль многократного распыления адреналина.
 Неотложная педиатрическая помощь. Под давлением. Проверено 7 января 2019 г.
Неотложная педиатрическая помощь. Под давлением. Проверено 7 января 2019 г. - Соблюдайте осторожность, давая детям продукты от кашля и простуды.Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. https://www.fda.gov/drugs/resourcesforyou/specialfeatures/ucm263948.htm. Проверено 7 января 2019 г.
- Дифтерия и вакцина (укол) для ее предотвращения. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/diphtheria/materials.html. Проверено 7 января 2019 г.
- Защитите своего ребенка от Hib-инфекции. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/features/hibdisease/. Проверено 7 января 2019 г.
- Baughn JM (экспертное заключение).Клиника Мэйо, Рочестер, Миннесота, 23 января 2019 г.
- Бактериальный трахеит. Руководство Merck Professional Version. https://www.merckmanuals.com/professional/pediatrics/respiratory-disorders-in-young-children/bacterial-tracheitis. Проверено 23 января 2019 г.

для детей — купите ингалятор для детей онлайн по лучшим ценам в Индии
Ингалятордля детей: все, что вам нужно знать
Ингалятор для детей может помочь вашему малышу с респираторными проблемами легко принимать лекарства.В вашем любимом приложении для покупок есть одни из лучших небулайзеров для детей от популярных брендов, таких как Dr. Trust, DR. ODIN, Thermoneb, Niscomed и Gent-X. Вот небольшое руководство, которое поможет вам получить ответы на все ваши вопросы, касающиеся небулайзера для детей:
Что такое детский Bhap Machine?
Небулайзер — это устройство, превращающее жидкое лекарство в туман. Таким образом, когда у вашего ребенка проблемы с дыханием, эта машина обеспечивает попадание тумана или лекарства в его / ее легкие.Этот процесс часто называют обработкой небулайзером.
Преимущества небулайзерной машины для детей
Это важный сегмент. Вы должны знать, когда вашему ребенку потребуется лечение дыхания. Некоторые из распространенных симптомов, которые требуют лечения дыхательных путей, включают одышку, отек дыхательных путей вашего ребенка, хрипы и частый кашель. Причины этих симптомов обычно зависят от следующего:
Вы должны знать, когда вашему ребенку потребуется лечение дыхания. Некоторые из распространенных симптомов, которые требуют лечения дыхательных путей, включают одышку, отек дыхательных путей вашего ребенка, хрипы и частый кашель. Причины этих симптомов обычно зависят от следующего:
Они могут возникнуть из-за того, что ваш ребенок страдает хроническим респираторным заболеванием, например астмой.
Они также могут возникнуть из-за некоторых инфекций легких, таких как пневмония.
Эти проблемы могут также возникнуть из-за аллергических реакций на определенные загрязнители или предметы.
Чем он отличается от ингаляторов?
Детский небулайзер отличается от ингалятора. Основное различие между ними заключается в дизайне. Ингалятор обычно портативный, и его легко носить с собой. По сути, он выпускает отмеренное количество спрея, которое ваш ребенок может вдохнуть в соответствии с предписаниями врача.С другой стороны, машину bhap не так удобно носить с собой, так как она поставляется с разными компонентами, такими как устройство и мундштук.
Какие лекарства я могу использовать?
Распыление включает использование двух типов лекарств —
Немедикаментозная жидкость. Если вы хотите просто намочить слизистую оболочку ребенка, можно использовать немедикаментозную жидкость или физиологический раствор.
Жидкость с лекарствами — Жидкость с лекарствами, полученная путем распыления, может быть решением для детей, страдающих хроническими респираторными заболеваниями и тяжелыми случаями астмы.
Типы ингаляторов для детей
Некоторые из наиболее распространенных ингаляторов, которые могут быть полезны для вашего ребенка, описаны ниже:
Стационарные аппараты: Этот тип прочный и долговечный. Его можно без труда использовать внутри дома. Однако это может быть хорошим портативным вариантом.
Мобильные машины: Распылитель этого типа можно легко носить с собой. Он легкий, удобный, может работать от батареек.
Ультразвуковые распылители: Как следует из названия, в аппаратах этого типа используются вибрации для преобразования жидкости в аэрозоль. Обычно он не издает никакого звука, поэтому детям он может понравиться.
Обычно он не издает никакого звука, поэтому детям он может понравиться.
: машины этого типа в основном выталкивают воздух через пластиковую маску и работают от электричества. Поскольку для этого требуется электричество, его может быть непросто носить с собой.
Эффективен и безопасен ли гипертонический солевой раствор через небулайзер для младенцев с острым бронхиолитом?
Обзорный вопрос
Является ли гипертонический физиологический раствор через небулайзер эффективным и безопасным для лечения младенцев с острым бронхиолитом по сравнению с физиологическим раствором?
Общие сведения
Острый бронхиолит — наиболее частая инфекция нижних дыхательных путей у детей в возрасте до двух лет.Бронхиолит возникает, когда небольшие структуры (бронхиолы), ведущие к легким, инфицируются, вызывая воспаление, отек и образование слизи. Это затрудняет дыхание, особенно у очень маленьких детей, у которых появляется кашель и хрипы.
Поскольку бронхиолит обычно вызывается вирусом, медикаментозное лечение обычно неэффективно. Гипертонический солевой раствор (стерильный раствор соленой воды), вдыхаемый в виде тонкого тумана с помощью небулайзера, может помочь облегчить хрипы и затрудненное дыхание.
Мы сравнили распыленный гипертонический (≥ 3%) физиологический раствор с распыленным нормальным (0.9%) физиологический раствор для младенцев с острым бронхиолитом.
Это обновление обзора, ранее опубликованного в 2008, 2010 и 2013 годах.
Дата поиска
11 августа 2017 года
Характеристики исследования
В этом обновлении мы выявили 26 новых исследований, из которых 9 ожидание оценки и 17 испытаний (N = 3105) были добавлены. Мы включили в общей сложности 28 испытаний с участием 4195 младенцев с острым бронхиолитом.
Ключевые результаты
Распыленный гипертонический раствор может сократить время пребывания в стационаре на 10 часов по сравнению с обычным физиологическим раствором для младенцев, поступивших с острым бронхиолитом. Мы обнаружили, что «шкалы клинической тяжести», которые используются врачами для оценки здоровья пациентов, у детей, находящихся на амбулаторном или стационарном лечении, улучшаются при введении распыленного гипертонического раствора по сравнению с обычным физиологическим раствором. Распыленный гипертонический раствор может также снизить риск госпитализации на 14% среди детей, находящихся на амбулаторном лечении или в отделении неотложной помощи. Мы обнаружили лишь незначительные и спонтанно разрешенные побочные эффекты от использования распыляемого гипертонического раствора при назначении с лечением для расслабления дыхательных путей (бронходилататоры).
Мы обнаружили, что «шкалы клинической тяжести», которые используются врачами для оценки здоровья пациентов, у детей, находящихся на амбулаторном или стационарном лечении, улучшаются при введении распыленного гипертонического раствора по сравнению с обычным физиологическим раствором. Распыленный гипертонический раствор может также снизить риск госпитализации на 14% среди детей, находящихся на амбулаторном лечении или в отделении неотложной помощи. Мы обнаружили лишь незначительные и спонтанно разрешенные побочные эффекты от использования распыляемого гипертонического раствора при назначении с лечением для расслабления дыхательных путей (бронходилататоры).
Снижение сроков пребывания в больнице было меньше, чем предполагалось ранее. Однако среднее сокращение продолжительности пребывания младенцев в больнице на 10 часов является значительным, поскольку бронхиолит обычно имеет непродолжительный характер. Распыленный гипертонический раствор кажется безопасным и широко доступным по низкой цене.
Качество доказательств
Качество доказательств было от низкого до умеренного: наблюдались несоответствия в результатах между испытаниями и риск систематической ошибки в некоторых испытаниях.Поэтому необходимы будущие крупные исследования, чтобы подтвердить преимущества распыленного гипертонического раствора для детей с бронхиолитом, которые лечатся амбулаторно и в больнице.
Уход за вашим ребенком при простуде или гриппе
К сожалению, от насморка нет лекарства. Антибиотики можно использовать для борьбы с бактериальными инфекциями, но они не действуют на вирусы.
Лучшее, что вы можете сделать, — это сделать так, чтобы вашему ребенку было комфортно . Убедитесь, что ваш ребенок больше отдыхает и пьет воду или другие жидкости.
Ваш педиатр может захотеть увидеть вашего ребенка или попросить вас внимательно присмотреть за ним или за ней и сообщить, если ситуация не улучшается с каждым днем или не все становится лучше через неделю.
Способы помочь ребенку почувствовать заложенность носа:
Капли в нос или спрей
Используйте носовые капли с соленой водой (физиологический раствор) (1-2 капли в каждое отверстие носа (ноздрю)) или спрей (1 по 2 распылителя в каждое отверстие носа (ноздрю)). Для младенцев используйте резиновую присоску, чтобы отсосать лишние капли или спрей.При использовании аспирационной груши помните, что перед тем, как надеть грушу на нос, вы должны сначала сжать грушу шприца. Затем аккуратно воткните резиновый наконечник в одну ноздрю, а затем медленно отпустите грушу. Это небольшое количество всасывания вытянет закупоренную слизь из носа и должно помочь ей дышать и снова сосать одновременно. Вы обнаружите, что это лучше всего работает, когда вашему ребенку меньше 6 месяцев. По мере того, как ваш ребенок становится старше, он или она будет бороться с луковицей, что затрудняет высасывание слизи, но капли солевого раствора все равно помогут.
Увлажнитель
Поместите увлажнитель с прохладным туманом (также называемый вапорайзером) в комнату вашего ребенка, чтобы помочь жидкости, которая вызывает заложенность носа, сделать его более тонким, чтобы вашему ребенку было легче дышать.
 Поместите его поближе к ребенку (но в безопасном месте, вне досягаемости вашего ребенка), потому что увлажнитель делает зону, расположенную рядом с ним, наиболее влажной. Обязательно тщательно очищайте и сушите увлажнитель каждый день, чтобы предотвратить рост бактерий или плесени; бактерии и плесень могут вызвать заболевание у ребенка.Запрещается использовать испарители с горячей водой, так как горячая вода может обжечь ребенка.
Поместите его поближе к ребенку (но в безопасном месте, вне досягаемости вашего ребенка), потому что увлажнитель делает зону, расположенную рядом с ним, наиболее влажной. Обязательно тщательно очищайте и сушите увлажнитель каждый день, чтобы предотвратить рост бактерий или плесени; бактерии и плесень могут вызвать заболевание у ребенка.Запрещается использовать испарители с горячей водой, так как горячая вода может обжечь ребенка.
Что делать при кашле вашего ребенка:
Мед
Не давайте мед младенцам до года — это небезопасно.
Для детей в возрасте от 1 до 5 лет: попробуйте половину чайной ложки меда.
Для детей от 6 до 11 лет: попробуйте одну чайную ложку меда.
Для детей от 12 лет: попробуйте две чайные ложки меда.
Если мед дают перед сном, не забудьте после этого почистить ребенку зубы.
Леденцы или леденцы от кашля
Рассмотрите леденцы от кашля или леденцы для детей от 4 лет и старше.
 Не давайте детям младше 4 лет леденцы или леденцы от кашля, потому что он может подавиться ими. Кроме того, не давайте ребенку больше капель от кашля, чем указано в инструкции на упаковке.
Не давайте детям младше 4 лет леденцы или леденцы от кашля, потому что он может подавиться ими. Кроме того, не давайте ребенку больше капель от кашля, чем указано в инструкции на упаковке.
Ментолированные протирки
Для детей в возрасте от 2 лет: вотрите толстым слоем кожу груди и передней части шеи (область горла).
Тепло тела помогает лекарству медленно выходить в воздух. Ребенок дышит этим воздухом, который помогает успокоить кашель и спать.
После использования лекарства храните контейнер с лекарством в недоступном для детей месте.
Используйте только ментоловые салфетки поверх кожи.
Для лечения лихорадки вашего ребенка:
Ацетаминофен или ибупрофен
Если у вашего ребенка жар и ему очень некомфортно, дайте ему лекарство, состоящее только из одного ингредиента ― либо ацетаминофен или ибупрофен.
 Всегда звоните своему педиатру, прежде чем давать лекарство ребенку в возрасте до 2 лет, и сразу звоните, если вашему ребенку меньше трех месяцев и у него высокая температура.
Всегда звоните своему педиатру, прежде чем давать лекарство ребенку в возрасте до 2 лет, и сразу звоните, если вашему ребенку меньше трех месяцев и у него высокая температура.F или детям старше 2 лет, проверьте этикетку, чтобы узнать, сколько лекарства давать. Если вы знаете вес вашего ребенка, используйте это. Если вы не знаете вес своего ребенка, выберите дозу по возрасту. См. Лекарство от лихорадки и боли: сколько дать вашему ребенку для получения дополнительной информации.
Ибупрофен можно применять детям от 6 месяцев и старше; однако его никогда не следует давать детям, которые испытывают большие проблемы с потреблением достаточного количества жидкости (дети с обезвоживанием) или у которых много рвоты.
Не давайте ребенку аспирин, связанный с синдромом Рейе, редким, но очень серьезным заболеванием, поражающим печень и мозг.
Спросите у врача о правильном лекарстве и дозе в миллилитрах (мл) в зависимости от возраста и роста вашего ребенка.
 Всегда измеряйте каждую дозу с помощью инструмента (шприца, дозирующего стакана или мерной ложки) с пометкой в миллилитрах. Посмотрите видео Шоу «Здоровые дети: безопасное введение жидких лекарств» для получения дополнительной информации.
Всегда измеряйте каждую дозу с помощью инструмента (шприца, дозирующего стакана или мерной ложки) с пометкой в миллилитрах. Посмотрите видео Шоу «Здоровые дети: безопасное введение жидких лекарств» для получения дополнительной информации.
Профилактика и лечение:
Вакцина против гриппа
Дети 6 месяцев и старше должны получать вакцину против гриппа каждый год.Детям старше 6 месяцев, но младше 2 лет следует сделать прививку от гриппа.
Дети младше 6 месяцев слишком малы для вакцинации от гриппа. Чтобы защитить их, убедитесь, что люди вокруг них получили вакцину от гриппа.
Лекарства от кашля и простуды, отпускаемые без рецепта:
Безрецептурные лекарства от кашля и простуды не следует давать младенцам и детям в возрасте до 4 лет из-за риска опасных побочных эффектов .
 Несколько исследований показывают, что продукты от простуды и кашля, которые принимают внутрь, не работают у детей младше 6 лет и могут иметь потенциально серьезные побочные эффекты.
Несколько исследований показывают, что продукты от простуды и кашля, которые принимают внутрь, не работают у детей младше 6 лет и могут иметь потенциально серьезные побочные эффекты.Многие лекарства от простуды уже содержат парацетамол (тайленол или дженерик). Если вы дадите одно из этих лекарств вместе с парацетамолом или (тайленолом или дженериком), ваш ребенок получит двойную дозу.
Если назначены антибиотики:
Убедитесь, что дети принимают их точно так, как указано в инструкции, даже если они чувствуют себя лучше. .Если лечение антибиотиками прекратится слишком рано, инфекция может обостриться или распространиться по организму. Позвоните врачу, если вашему ребенку не становится лучше после лечения.
Если антибиотик представляет собой жидкость , спросите у врача вашего ребенка правильную дозировку в миллилитрах (мл) для возраста и роста вашего ребенка .
 Всегда измеряйте каждую дозу с помощью инструмента (шприц, чашка или ложка) с отметкой в миллилитрах.
Всегда измеряйте каждую дозу с помощью инструмента (шприц, чашка или ложка) с отметкой в миллилитрах.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Бронхиолит — Лечение — NHS
В большинстве случаев бронхиолит протекает в легкой форме и проходит через 2–3 недели без необходимости лечения.
У небольшого количества детей через 4 недели все еще будут проявляться некоторые симптомы.
В некоторых случаях инфекция настолько серьезна, что требует лечения в больнице.
Лечение на дому
Если вы присматриваете за своим ребенком дома, проверяйте его регулярно, в том числе в течение ночи.
Обратитесь к терапевту или в нерабочее время, если их состояние ухудшится.
Узнайте, когда вам следует вызвать скорую помощь
Не существует лекарства, которое могло бы убить вирус, вызывающий бронхиолит, но вы сможете облегчить легкие симптомы и сделать вашего ребенка более комфортным.
Чтобы инфекция не передалась другим детям, выведите ребенка из яслей или дневного сада и держите его дома, пока его симптомы не улучшатся.
Следующий совет поможет вашему ребенку почувствовать себя более комфортно, пока он выздоравливает.
Держите ребенка прямо
Если держать ребенка в вертикальном положении, ему будет легче дышать, что может помочь, когда он пытается кормить.
Убедитесь, что ваш ребенок пьет много жидкости
Если ваш ребенок находится на грудном вскармливании или кормлении из бутылочки, попробуйте чаще давать ему меньшее количество корма.
Немного дополнительной воды или фруктового сока может предотвратить их обезвоживание.
Не курить дома
Вдыхание дыма от сигарет или других табачных изделий может усугубить симптомы у вашего ребенка. Не курите рядом с ребенком.
Не курите рядом с ребенком.
Пассивное курение может повлиять на слизистую оболочку дыхательных путей вашего ребенка, делая их менее устойчивыми к инфекциям.
Держите ребенка подальше от дыма, чтобы предотвратить будущие эпизоды бронхиолита.
Снятие температуры
Если у вашего ребенка высокая температура (жар), которая его беспокоит, вы можете использовать парацетамол или ибупрофен, в зависимости от его возраста.
Их можно приобрести в аптеке без рецепта.
Младенцам и детям можно давать парацетамол для снятия боли или лихорадки, если они старше 2 месяцев.
Ибупрофен можно давать младенцам в возрасте 3 месяцев и старше, весящим не менее 5 кг (11 фунтов).
Всегда следуйте инструкциям производителя, давая ребенку лекарства.
Не давайте аспирин детям младше 16 лет.
Не пытайтесь снизить температуру вашего ребенка, обтирая его холодной водой или одевая нижнее белье.
Капли назальные физиологические
Капли для носа с солевым раствором можно приобрести в аптеке без рецепта.
Добавление пары капель физиологического раствора в нос ребенку перед кормлением может помочь облегчить заложенность носа.
Всегда следуйте инструкциям производителя или проконсультируйтесь с фармацевтом перед использованием солевых капель для носа.
Лечение в стационаре
Некоторым детям с бронхиолитом необходимо госпитализировать.
Обычно это необходимо, если они не получают достаточного количества кислорода в кровь из-за затрудненного дыхания или если они недостаточно едят или пьют.
Дети более подвержены риску госпитализации, если они родились преждевременно (до 37 недели беременности) или имеют проблемы со здоровьем.
Попав в больницу, ваш ребенок будет находиться под тщательным наблюдением, и, в зависимости от тяжести его состояния, ему могут быть предложены различные методы лечения.
Дополнительный кислород
Уровень кислорода в крови вашего ребенка будет измеряться пульсоксиметром.
Это небольшой зажим или крючок, который прикрепляется к пальцу или ноге вашего ребенка. Он пропускает свет через кожу вашего ребенка, который датчик использует для определения количества кислорода в его крови.
Он пропускает свет через кожу вашего ребенка, который датчик использует для определения количества кислорода в его крови.
Если вашему ребенку нужно больше кислорода, его можно вводить через тонкие трубочки в носу или через маску, закрывающую лицо.
Если это еще не было проверено, образец слизи вашего ребенка может быть собран и исследован, чтобы выяснить, какой вирус вызывает бронхиолит.
Это подтвердит, ответственен ли респираторно-синцитиальный вирус (RSV) за инфекцию.
Если у вашего ребенка RSV, его нужно держать подальше от других детей в больнице, которые не инфицированы вирусом, чтобы остановить его распространение.
Кормление
Если у вашего ребенка проблемы с кормлением, ему могут давать жидкость или молоко через зонд для кормления (назогастральный зонд).
Это тонкая пластиковая трубка, которая входит в рот или нос ребенка и опускается в желудок.
Если ваш ребенок не может употреблять назогастральные жидкости или у него высокий риск дыхательной недостаточности, ему могут вводить жидкости непосредственно в вену (внутривенно)._2.jpg)
Всасывание носовое
Носовое отсасывание обычно не используется у детей с бронхиолитом. Но это может быть рекомендовано, если у вашего ребенка заложен нос и у него проблемы с дыханием.
Маленькая пластиковая трубка будет вставлена в ноздри вашего ребенка для откачивания слизи.
Выписка из больницы
Большинству детей с бронхиолитом, которые поступают в больницу, необходимо оставаться там в течение нескольких дней.
Ваш ребенок сможет выписаться из больницы и вернуться домой, когда его состояние стабилизируется.
Это произойдет, когда у них будет достаточно кислорода в крови без необходимости в дальнейшей медицинской помощи, и они смогут принимать и съедать большую часть своего обычного питания.
Исследования других методов лечения
Ряд лекарств был протестирован, чтобы выяснить, приносят ли они пользу детям с бронхиолитом, но было показано, что большинство из них имеют незначительный эффект или не оказывают никакого эффекта.
Например, антибиотики и кортикостероиды не рекомендуются для лечения бронхиолита.
Исследования также показывают, что физиотерапия грудной клетки, при которой для облегчения симптомов используются физические движения или дыхательные техники, не приносит пользы.
Последняя проверка страницы: 6 августа 2018 г.
Срок следующего рассмотрения: 6 августа 2021 г.
Бронхиолит и RSV: Дети в нерабочее время: Помощники врача
RSV / BRONCHIOLITIS
Вы когда-нибудь забирали своего ребенка из детского сада и получали уведомление о том, что у ребенка в классе есть RSV? Или, может быть, друг через несколько дней после свидания позвонит вам и скажет, что их младенец сильно простудился, и педиатр сказал, что это, вероятно, было вызвано RSV? Как родитель маленького ребенка, важно понимать, что такое RSV и как предотвратить это вирусное заболевание.
Что такое бронхиолит? RSV, что означает респираторно-синцитиальный вирус, является основной причиной бронхиолита. Когда у ребенка бронхиолит, воспаление мелких дыхательных путей вызывает хрипы, учащенное дыхание и затрудненное дыхание. Детям с бронхиолитом необходимо срочно обследовать их при появлении этих симптомов или при появлении опасений по поводу обезвоживания. По данным CDC, почти все дети будут иметь RSV к 2-3 годам. RSV обычно наблюдается в период с ноября по апрель, а пик заболеваемости приходится на январь и февраль.Около 3% детей с бронхиолитом нуждаются в стационарной помощи. Младенцы младшего возраста, недоношенные дети и младенцы с хроническими заболеваниями сердца или легких подвергаются наибольшему риску тяжелого заболевания.
Когда у ребенка бронхиолит, воспаление мелких дыхательных путей вызывает хрипы, учащенное дыхание и затрудненное дыхание. Детям с бронхиолитом необходимо срочно обследовать их при появлении этих симптомов или при появлении опасений по поводу обезвоживания. По данным CDC, почти все дети будут иметь RSV к 2-3 годам. RSV обычно наблюдается в период с ноября по апрель, а пик заболеваемости приходится на январь и февраль.Около 3% детей с бронхиолитом нуждаются в стационарной помощи. Младенцы младшего возраста, недоношенные дети и младенцы с хроническими заболеваниями сердца или легких подвергаются наибольшему риску тяжелого заболевания.
Симптомы и прогрессирование болезни
После контакта ребенка с RSV, если он инфицирован, симптомы проявятся через 4-6 дней. Во-первых, родители заметят у своего малыша обильный насморк, большое количество густых выделений из носа и / или снижение аппетита. Через один-три дня появляются кашель и жар.Во многих случаях в это время также могут развиться хрипы (которые могут длиться неделю) и втягивания. Как правило, пик симптомов приходится на 3-4 день болезни, и большинство детей чувствуют себя лучше через 1 неделю, хотя симптомы (включая кашель
Как правило, пик симптомов приходится на 3-4 день болезни, и большинство детей чувствуют себя лучше через 1 неделю, хотя симптомы (включая кашель
) могут сохраняться в течение 3-4 недель.
Лечение RSV и бронхиолита
Пока ваш ребенок болеет вирусом, устранение симптомов поможет ему почувствовать себя лучше, хотя вирусу потребуется время, чтобы развиться.Солевой назальный спрей / капли и отсасывание луковицы могут помочь удалить густую слизь из носа. Это может быть полезно по мере необходимости, прежде чем ваш младенец будет кормить грудью или взять бутылочку. Вдыхание пара от горячего душа и увлажнителей также помогает при заложенности носа. Поддержание гидратации также очень важно. Иногда родители будут проинструктированы давать своим детям с бронхиолитом «дыхательные процедуры». Лечение дыхания просто означает, что распылитель используется для введения лекарства (называемого альбутеролом) в легкие, чтобы помочь ребенку, который хрипит И испытывает затруднения с дыханием.
Инфекция
Дети обычно заразны от 3 до 8 дней. Ребенок может вернуться в детский сад, когда у него / нее нет лихорадки в течение 24 часов, без жаропонижающих средств (таких как тайленол / мотрин) и у него больше не будет хрипов.
Последующий уход
Вашему ребенку необходимо срочно явиться на прием по любому из следующих вопросов:
(1) затрудненное дыхание (учащенное дыхание, втягивание, хрюканье),
(2) недостаточное потребление жидкости или уменьшение количества мокрых подгузников,
(3) раздражительность,
(4) лихорадка длится 3 дня и более или какие-либо проблемы.
Часто задаваемые вопросы
1. Может ли мой ребенок заразиться RSV более одного раза? Да, ваш ребенок может заразиться RSV более одного раза, но, как правило, последующие инфекции не столь серьезны, как в первый раз.
2. Мой врач / практикующая медсестра решила не делать тест на RSV в офисе. Я должен быть обеспокоен? Тест
Я должен быть обеспокоен? Тест
RSV можно провести в большинстве кабинетов врачей, но не обязательно, чтобы все дети проходили тестирование на RSV. Положительный или отрицательный результат не изменит план ухода за большинством детей.Положительный тест говорит нам только о том, что RSV является причиной симптомов вашего ребенка. Однако отрицательный результат теста говорит нам о том, что симптомы у вашего ребенка вызывает другой вирус. Иногда ваш основной лечащий врач принимает решение провести тест на РСВ у ребенка из группы риска
тяжелого заболевания, поскольку эта информация может быть полезна при лечении заболевания.
3. Как лучше всего предотвратить RSV? Хорошее мытье рук — лучший способ предотвратить RSV и многие другие вирусы. RSV может оставаться на ваших руках несколько часов.
4.Мой ребенок хрипит впервые. Означает ли это, что у него астма? Ваш врач будет беспокоиться об астме, когда у вашего ребенка будут повторяющиеся эпизоды свистящего дыхания. У детей, у которых развивается астма, часто есть член семьи, страдающий астмой, и у ребенка может быть даже экзема и / или аллергия.
R Ссылки
https://www.cdc.gov/rsv/index.html
https://www.uptodate.com/contents/bronchiolitis-in-infants-and-children-treatmentoutcome-and-prevention
Раздаточный материал для родителей
https: // www.uptodate.com/contents/bronchiolitis-and-rsv-in-infants-and-children-beyond-the-basics
АвторПровайдеры продвинутой практики AHK В наше приложение AHK входят: Энни Крофт, Пэм Дитрих, Эрин Мур и Никки Наттер,
.


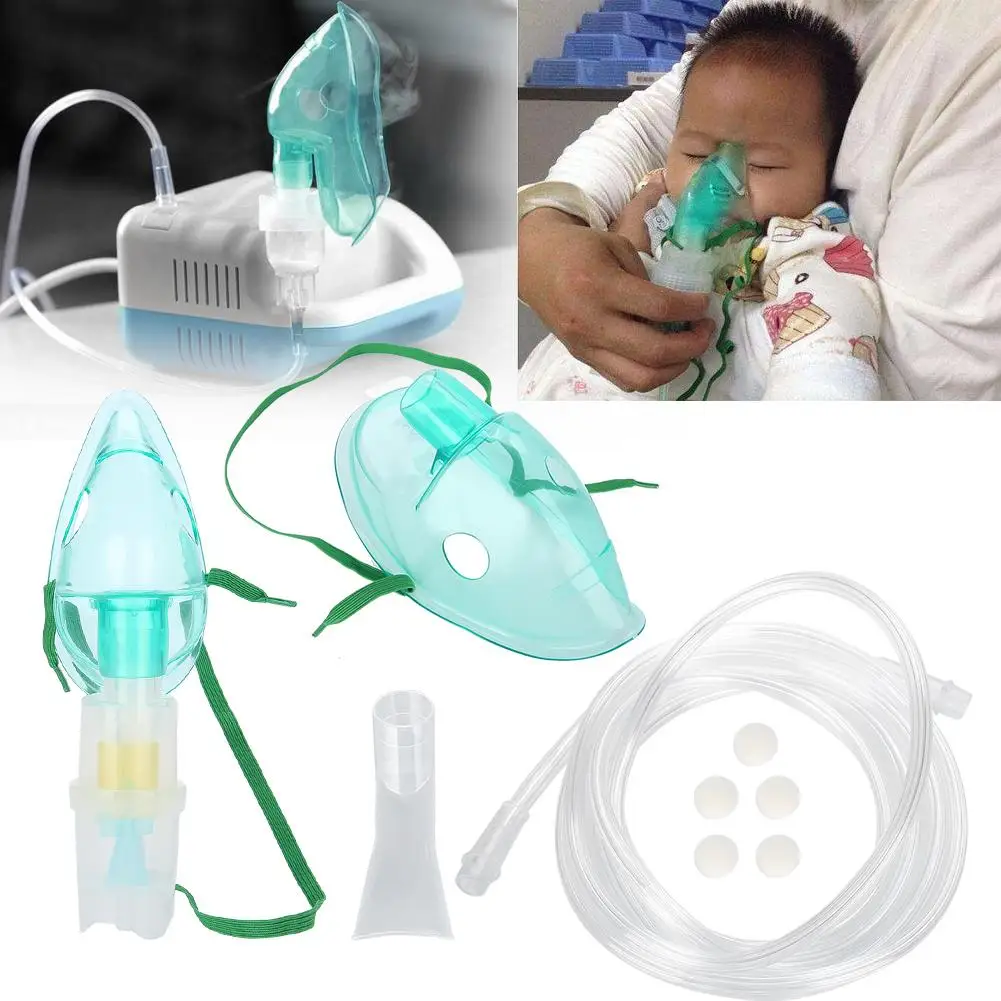
 Специалисты относятся к нему крайне отрицательно, так как температура пара при этом слишком высокая и есть сильный риск ожога дыхательных путей ребёнка.
Специалисты относятся к нему крайне отрицательно, так как температура пара при этом слишком высокая и есть сильный риск ожога дыхательных путей ребёнка.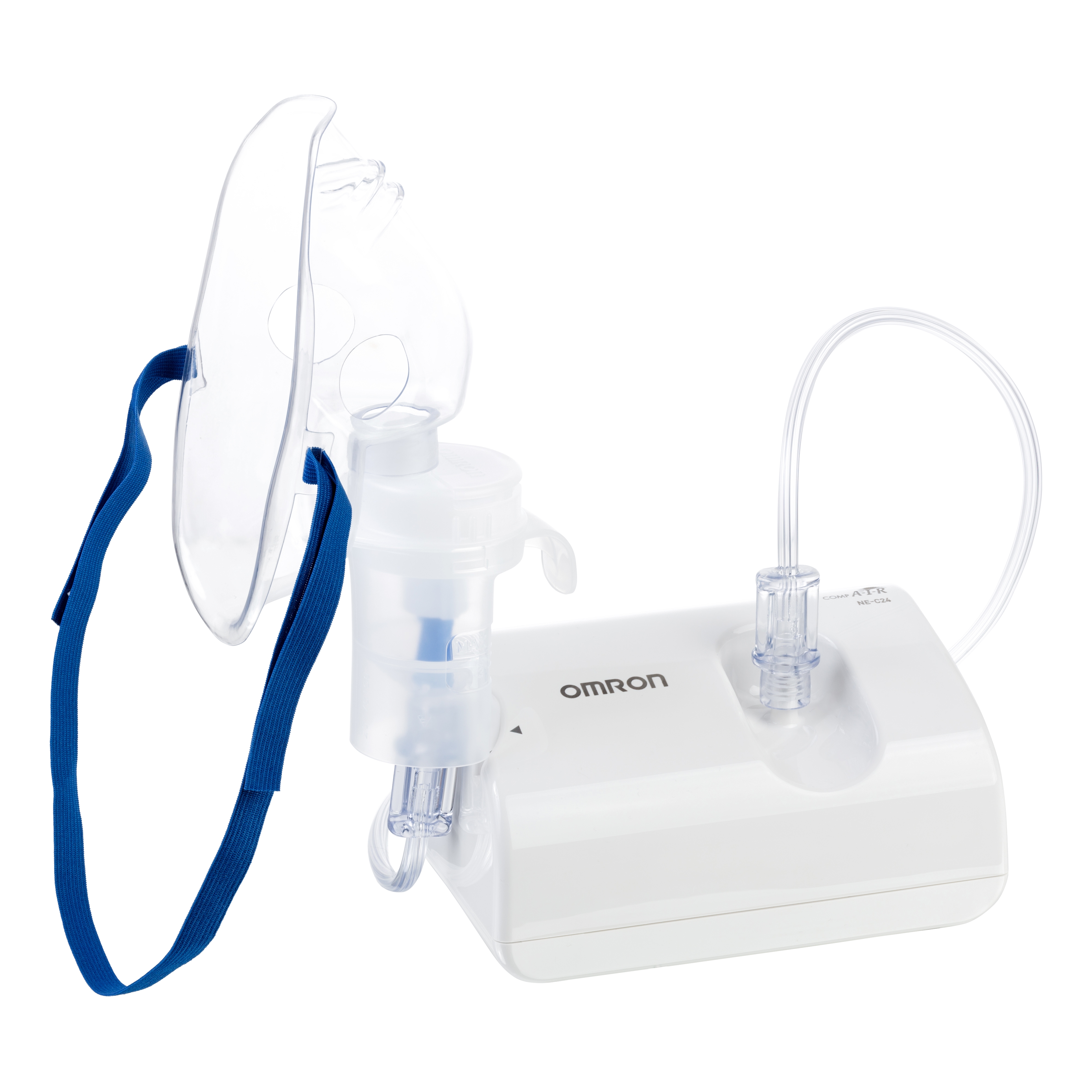 Они могут помочь только при лёгких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3–5 дней, доказать эффективность любого метода терапии практически невозможно.
Они могут помочь только при лёгких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3–5 дней, доказать эффективность любого метода терапии практически невозможно.
 Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом.
Но можно выбрать и самостоятельно раствор для ингаляций при насморке, для этого необходимо в аптечном киоске посоветоваться с фармацевтом. Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой.
Совместно с содовыми ингаляциями можно полоскать полость рта раствором соды, от этого целебный эффект продукта усилится. Содовый раствор можно заливать в прибор ингалятор, а можно устраивать паровые ингаляции с содой. Как правило, выгода ощущается в течение нескольких часов. Обычно рекомендуется однократная доза дексаметазона из-за его длительного действия.
Как правило, выгода ощущается в течение нескольких часов. Обычно рекомендуется однократная доза дексаметазона из-за его длительного действия. Утешайте или отвлекайте вашего ребенка — пообнимитесь, почитайте книгу или поиграйте в тихую игру. Плач затрудняет дыхание.
Утешайте или отвлекайте вашего ребенка — пообнимитесь, почитайте книгу или поиграйте в тихую игру. Плач затрудняет дыхание.
 Центры по контролю и профилактике заболеваний. https://www.cdc.gov/parainfluenza/about/index.html. Проверено 7 января 2019 г.
Центры по контролю и профилактике заболеваний. https://www.cdc.gov/parainfluenza/about/index.html. Проверено 7 января 2019 г. Поместите его поближе к ребенку (но в безопасном месте, вне досягаемости вашего ребенка), потому что увлажнитель делает зону, расположенную рядом с ним, наиболее влажной. Обязательно тщательно очищайте и сушите увлажнитель каждый день, чтобы предотвратить рост бактерий или плесени; бактерии и плесень могут вызвать заболевание у ребенка.Запрещается использовать испарители с горячей водой, так как горячая вода может обжечь ребенка.
Поместите его поближе к ребенку (но в безопасном месте, вне досягаемости вашего ребенка), потому что увлажнитель делает зону, расположенную рядом с ним, наиболее влажной. Обязательно тщательно очищайте и сушите увлажнитель каждый день, чтобы предотвратить рост бактерий или плесени; бактерии и плесень могут вызвать заболевание у ребенка.Запрещается использовать испарители с горячей водой, так как горячая вода может обжечь ребенка.  Не давайте детям младше 4 лет леденцы или леденцы от кашля, потому что он может подавиться ими. Кроме того, не давайте ребенку больше капель от кашля, чем указано в инструкции на упаковке.
Не давайте детям младше 4 лет леденцы или леденцы от кашля, потому что он может подавиться ими. Кроме того, не давайте ребенку больше капель от кашля, чем указано в инструкции на упаковке. Всегда звоните своему педиатру, прежде чем давать лекарство ребенку в возрасте до 2 лет, и сразу звоните, если вашему ребенку меньше трех месяцев и у него высокая температура.
Всегда звоните своему педиатру, прежде чем давать лекарство ребенку в возрасте до 2 лет, и сразу звоните, если вашему ребенку меньше трех месяцев и у него высокая температура. Всегда измеряйте каждую дозу с помощью инструмента (шприца, дозирующего стакана или мерной ложки) с пометкой в миллилитрах. Посмотрите видео Шоу «Здоровые дети: безопасное введение жидких лекарств» для получения дополнительной информации.
Всегда измеряйте каждую дозу с помощью инструмента (шприца, дозирующего стакана или мерной ложки) с пометкой в миллилитрах. Посмотрите видео Шоу «Здоровые дети: безопасное введение жидких лекарств» для получения дополнительной информации.  Несколько исследований показывают, что продукты от простуды и кашля, которые принимают внутрь, не работают у детей младше 6 лет и могут иметь потенциально серьезные побочные эффекты.
Несколько исследований показывают, что продукты от простуды и кашля, которые принимают внутрь, не работают у детей младше 6 лет и могут иметь потенциально серьезные побочные эффекты. Всегда измеряйте каждую дозу с помощью инструмента (шприц, чашка или ложка) с отметкой в миллилитрах.
Всегда измеряйте каждую дозу с помощью инструмента (шприц, чашка или ложка) с отметкой в миллилитрах.