Лекарства для небулайзерной терапии и ингаляций
Группы ингаляционных препаратов:
- Антисептики (Фурацилин, Диоксидин, Мирамистин)
- Антибиотики (Гентамицин, Тобрамицин)
- Анестетики (Лидокаин)
- Гормональные препараты (Кромогексал, Будесонит, Пульмикорт, Дексаметазон)
- Иммуномодуляторы (Интерферон, Деринат)
- Муколитики (Флуимуцил, Лазолван, Амброксол, Амброгексал, Пульмозим, Ацетилцистеин)
- Бронходилятаторы (Беродуал, Фенотерол, Вентолин, Беротек, Саламол)
- Фитотерапия (Ротокан, Туссамаг, Хлорофиллипт)
- Сосудосуживающие средства (Адреналин, Нафтизин)
- Щелочные и солевые растворы (0,9% физиологический раствор)
Не рекомендуются использовать для небулайзеров:
- Все растворы, содержащие масла
- Суспензии и растворы, содержащие взвешенные частицы, в том числе отвары и настои трав
- Растворы эуфиллина, папаверина, платифиллина, димедрола и им подобные средства
- Препараты, содержащие спиртовые растворы
- Рекомендации при проведении ингаляций детям:
- Нельзя заставлять ребенка дышать часто во время ингаляций
- Нельзя проводить ингаляции сразу после еды
- Нельзя самопроизвольно назначать или увеличивать лекарственные дозы, назначенные врачом
- После ингаляций дайте ребенку отдохнуть
Растворы для ингаляций при лечении детей:
-
Бронходилятаторы (препараты, которые расширяют бронхи)
Беродуал (фенотерол и бромид ипратропиума раствор для ингаляций)
Взрослым и детям старше 12 лет – 2 мл (40 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям от 6 до 12 лет – 1 мл (20 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям до 6 лет – 0,5 мл (10 капель) препарата на 1 ингаляцию, до 3 раз в день
Атровент (бромид ипратропиума 0,025% раствор для ингаляций)
Взрослым и детям старше 12 лет – 0,5 мг (40 капель) на 1 ингаляцию, 3–4 раза в день
Детям 6–12 лет – 0,25 мг (20 капель) на 1 ингаляцию, 3–4 раза в день
Детям до 6 лет – по 0,1–0,25 мг (8-20 капель) на 1 ингаляцию, 3–4 раза в день (под наблюдением врача).
Рекомендованную дозу перед применением разводят физиологическим раствором до объема 4 мл.
- Муколитики (препараты, разжижающие мокроту
АЦЦ (ацетилцистеин 10% раствор для инъекций)
Взрослым и детям старше 12 лет – 3 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 6 до 12 лет – 2 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 1-2 мл препарата на 1 ингаляцию, 1-2 раза в день
Рекомендуемую дозу препарата необходимо развести с физиологическим раствором в соотношении 1:1.
Лазолван (амброксол — раствор для ингаляций и приема внутрь)
Взрослым и детям старше 6 лет – 2-3 мл раствора на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 2 мл раствора на 1 ингаляцию 1-2 раза в день
Детям до 2 лет – 1 мл раствора на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора необходимо развести дозу препарата с физиологическим раствором в соотношении 1:1
Нарзан, Боржоми (слабощелочные минеральные воды)
На 1 ингаляцию используют 3-4 мл минеральной воды, 2-4 раза в день.
Перед ингаляцией минеральную воду следует отстоять до дегазации.
Синупрет (гомеопатический фитопрепарат — капли на основе экстрактов растений)
Для приготовления ингаляционного раствора препарат необходимо предварительно развести в физиологическом растворе:
Для взрослых и детей старше 16 лет – в соотношении 1:1 (на 1 мл препарата 1 мл физраствора)
Для детей от 6 до 16 лет – в соотношении 1:2 (на 1 мл препарата 2 мл физраствора)
Для детей от 2 до 6 лет – в соотношении 1:3 (на 1 мл препарата 3 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
Мукалтин (таблетки на основе экстракта корня алтея)
Для приготовления ингаляционного раствора необходимо 1 таблетку растворить в 80 мл физиологического раствора до полного растворения таблетки без оставления осадка
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.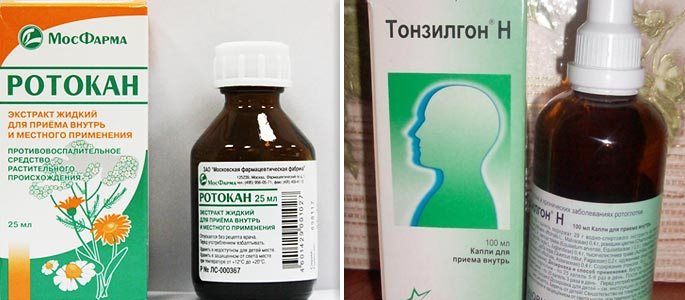
- Гормональные и антигистаминные препараты
Пульмикорт (будесонид — суспензия для ингаляций. «детская» (0,25 мг/мл) и «взрослая» (0,5 мг/мл) дозировка
Взрослые/пожилые и дети старше 12 лет – 1 мг на 1 ингаляцию, 1-3 раза в день
Дети от 6 мес. и до 12 лет – 0,25 мг на 1 ингаляцию, 1-3 раза в день
Этот препарат не используют в ультразвуковых небулайзерах. Если разовая доза препарата меньше 2 мл, то необходимо добавить физиологический раствор для увеличения объема раствора до 2 мл.
Суточная доза препарата:
0,25 мг/мл – 1 мл по 0,25 мг/мл
0,5 мг/мл – 2 мл по 0,25 мг/мл
0,75 мг/мл – 3 мл по 0,25 мг/мл
1 мг/мл – 4 мл по 0,25 мл/мг или 2 мл по 0,5 мг/мл
1,5 мг/мл – 3 мл по 0,5 мг/мл
2 мг/мл – 4 мл по 0,5 мг/мл\
Дексаметазон (0,4% раствор для инъекций, 4 мг/мл)
На 1 ингаляцию используют 0,5 мл (2 мг) препарата, до 4 раз в день.
Для приготовления ингаляционного раствора добавляют к рекомендуемой дозе 3 мл физиологического раствора.
- Антибиотики и антисептики
Фурацилин (нитрофурал 0,024% водный раствор, 1:5000)
Для ингаляции используют готовый раствор фурацилина по 4 мл на 1 ингаляцию 2 раза в день. Раствор приготавливается и покупается в аптеке, также можно приготовить раствор самостоятельно, растворив 1 таблетку фурацилина в 100 мл физиологического раствора до полного растворения таблетки без осадка.
Гентамицин (4% раствор сульфата гентамицина для инъекций, 40 мг/мл)
Взрослым и детям старше 12 лет – 0,5 мл (20 мг) препарата на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 12 лет – 0,25 мл (10 мг) препарата на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора к дозе препарата следует добавить 3 мл физиологического раствора.
Мирамистин (0,01% раствор)
Взрослым и детям старше 12 лет для ингаляции используют готовый 0,01%-ный раствор мирамистина по 4 мл на 1 ингаляцию 3 раза в день.
Детям до 12 лет для приготовления раствора для ингаляций препарат следует развести физиологическим раствором в соотношении 1:2.
Основные группы лекарственных средств, используемых в небулайзерной терапии
Иммуномодуляторы.
Для профилактики и лечения вирусных заболеваний дыхательных путей широко применяются иммуномодуляторы. Самым популярным из них является интерферон. И хотя традиционное его применение (капать в нос 6-7 раз в сутки) сделало его не самым удобным для работающих людей, использование небулайзера коренным образом спасает ситуацию! Интерферон через небулайзер используется всего 1-2 раза в сутки, оказывая при этом достаточное терапевтическое воздействие. Применяется от 3 до 10 суток.
Отхаркивающие препараты.
Самым частым проявлением воспалительных заболеваний органов дыхания является кашель. И абсолютное большинство традиционных и домашних средств от кашля действуют после приема внутрь. При этом лекарственные вещества проделывают длинный путь от полости рта до органов дыхания – желудок, система воротной вены, печень и расщепление в ней части лекар-ственных средств, нижняя полая вена, правые предсердие и желудочек, малый круг кровообращения, где кровь обогащается кислородом, левые предсердие и желудочек, откуда кровь с лекарственным средством для органов дыхания попадает во все ткани и органы человека. Кровеносная система бронхиального дерева составляет лишь 1% сердечного выброса. Можно представить себе, какая мизерная часть лекарственного средства попадет туда, где оно необходимо, и какая огромная его часть попадет туда, где его совсем не ждут! Использование современных компрессорных небулайзеров Microlife обеспечивает попадание лекарств непосредственно в очаг поражения. И, возвращаясь к теме кашля, современная медицина может предложить целый ряд веществ, применяемых при кашле через небулайзер. В первую очередь это отхаркивающие препараты.
При этом лекарственные вещества проделывают длинный путь от полости рта до органов дыхания – желудок, система воротной вены, печень и расщепление в ней части лекар-ственных средств, нижняя полая вена, правые предсердие и желудочек, малый круг кровообращения, где кровь обогащается кислородом, левые предсердие и желудочек, откуда кровь с лекарственным средством для органов дыхания попадает во все ткани и органы человека. Кровеносная система бронхиального дерева составляет лишь 1% сердечного выброса. Можно представить себе, какая мизерная часть лекарственного средства попадет туда, где оно необходимо, и какая огромная его часть попадет туда, где его совсем не ждут! Использование современных компрессорных небулайзеров Microlife обеспечивает попадание лекарств непосредственно в очаг поражения. И, возвращаясь к теме кашля, современная медицина может предложить целый ряд веществ, применяемых при кашле через небулайзер. В первую очередь это отхаркивающие препараты.
- Амброксол (амброгексал, лазолван) широко используется и при сухом и при влажном кашле, стимулирует образование слизи.

- Ацетилцистеин (флуимуцил) – применяют только при вязкой, трудно отделя-емой мокроте. Кратность приема при введении через небулайзер также снижена с трех до двух раз в день.
- Минеральные воды (Боржоми, Нарзан), физиологический раствор NaCl – являются более простыми, доступными, но менее эффективными замените-лями лекарственных препаратов при лечении кашля. Они увлажняют слизистые оболочки дыхательных путей и способствуют лучшему отхождению мокроты.
- Антибиотики и антисептики. Микробные заболевания ЛОР-органов (синуситы, ларингиты и др.), бронхиты, осложнения ХОБЛ и другиезаболевания дыхательных путей бактериальной этиологии требуют применения антибактериальных препаратов. Через небулайзер могут приеменятся:
- Флуимуцил-Антибиотик ИТ (ацетилцистеин+тиамфеникол) – очень удачное сочетание отхаркивающего и антибактериального препаратов.
 Кратность приема – два раза в день 7-10 дней.
Кратность приема – два раза в день 7-10 дней. - Аминогликазиды (гентамицин, амикацин и др.) – мощные инструменты воздействия на микробную флору. Несмотря на то, что при введении через небулайзер биодоступность аминогликазидов значительно снижается, что ведет и к снижению риска побочных явлений, эти препараты следует применять только в стационарных условиях под наблюдением медперсонала. Наиболее широко в этой группе применяются антисептические препараты. Их используют при синуситах, фарингитах, аденоидитах, ларингитах, ангине и многих других заболеваниях.
- Наиболее значимыми антисептиками являются мирамистин 0,01%, хлоргек-сидин, йодинол, диоксидин 1%.
- Хорошими антисептическими и противовоспалительными свойствами обладает ротокан (1:50).
- Если в мазке со слизистых оболочек высевается золотистый стафилококк хороший эффект оказывают ингаляции 2% масляного раствора хлорофил-липта 2-3 раза в день через нос по 5-7 мин не более 10 ингаляций.
Масла
Вопрос применения масел в ингаляционной терапии вызывает больше всего вопросов как среди медиков, так и среди людей без медобразования. В первую очередь давайте разберемся, зачем вообще нужны масла в дыхательных путях человека? Масляные ингаляции применяются в основном при хронмческих атрофических заболеваниях ЛОР органов, они имеют защитное действие. Покрывая тонким слоем слизистую оболочку дыхательных путей, частицы масел создают ей временный покой, защищают ее поверхность от механического и химического раздражения, высыхания, препятствуют всасыванию через нее в организм различных вредных веществ, оказывают дезодо-рирующий эффект. Некоторые масла обладают антисептическим действием, содержат комплексы витаминов.
В первую очередь давайте разберемся, зачем вообще нужны масла в дыхательных путях человека? Масляные ингаляции применяются в основном при хронмческих атрофических заболеваниях ЛОР органов, они имеют защитное действие. Покрывая тонким слоем слизистую оболочку дыхательных путей, частицы масел создают ей временный покой, защищают ее поверхность от механического и химического раздражения, высыхания, препятствуют всасыванию через нее в организм различных вредных веществ, оказывают дезодо-рирующий эффект. Некоторые масла обладают антисептическим действием, содержат комплексы витаминов.
Лечебные эффекты масел: смягчающий, обезболивающий, трофический, противовоспалительный, предохраняют слизистую оболочку от раздра-жающих физических и химических воздействий.
Смысла лечить маслами другие заболевания органов дыхания нет. В педиатрии масляные ингаляции не применяются, так ребенку трудно, а порой и невозможно контролировать свое дыхание и дышать только носом, а при вдыхании масел через рот (особенно при частом и длительным) существует риск образования в мелких бронхах олеом («масляных пробок»), которые могут вызвать тяжелые пневмонии.
Применяются при ингаляциях растительные масла, т.к. они наиболее полно расщепляются и рассасываются в легких. Среди них наиболее популярны масла шиповника, облепиховое, хлорофиллипта, персиковое, миндальное, эвкалиптовое и др.) – 1-2 мл по 5-10 минут на ингаляцию 5-10 процедур.
Бронхолитики. Во всем мире с каждым годом растет число пациентов, страдающих бронхиальной астмой и хронической обструктивной болезнью легких.
В патогенезе этих заболеваний большую роль играет бронхоспазм. Бронхоспазм также встречается при бронхиолитах – осложнениях ОРЗ и гриппа.
Для купирования бронхоспазма существуют несколько групп препаратов, расширяющих бронхи:
- b-2 агонисты. Фенотерол в форме готового раствора под торговым названием Беротек (0,1%)
- М-холинолитики. Ипратропиум бромид – готовый раствор для ингаляций, торговое название Атровент
- Комбинированные препараты. Фенотерол, комбинированный с ипратропиума бромидом – торговое название Беродуал – оптимальный выбор в педиатрии (фенотерола в 2 раза меньше) Сульфат магния (1мл 25% + 2 мл физр-ра)
В качестве растворителя можно использовать только физраствор, т. к. гипотонический раствор при бронхиальной астме может спровоцировать бронхоспазм.
к. гипотонический раствор при бронхиальной астме может спровоцировать бронхоспазм.
В заключение хотелось бы напомнить, что данная статья является обзорной, а не указаниями к самолечению. Назначать лечение как при заболеваниях органов дыхания, так и при других органов и систем должен врач.
Лекарства для ингалятора — Медсправочник Лекарства для ингалятора
Фармацевтическая промышленность предлагает огромный спектр различных препаратов, которые представлены как в виде таблеток, сиропов и эмульсий, так и в виде растворов для инъекций. Несмотря на столь широкий ассортимент, существует ряд заболеваний, требующих особого подхода. К ним относятся патологии дыхательной системы, связанные с воспалительными процессами, протекающими в легких, бронхах или трахее.
При лечении подобных заболеваний широкое распространение получили лекарства для ингалятора. Такие препараты можно использовать в домашних условиях. Они способны проникать в отдаленные уголки дыхательной системы, доставляя действующее вещество к очагу воспаления. Однако не стоит сбрасывать со счетов индивидуальную восприимчивость к тому или иному препарату, и не нужно отказываться от антибиотиков в пользу ингаляций. Ведь эти лекарственные средства не могут быть взаимозаменяемыми.
Они способны проникать в отдаленные уголки дыхательной системы, доставляя действующее вещество к очагу воспаления. Однако не стоит сбрасывать со счетов индивидуальную восприимчивость к тому или иному препарату, и не нужно отказываться от антибиотиков в пользу ингаляций. Ведь эти лекарственные средства не могут быть взаимозаменяемыми.
Следует помнить о необходимости тщательной очистки ингалятора после применения, чтобы не занести ту же инфекцию при проведении процедуры. Большинство препаратов специалисты рекомендуют разводить стерильным физраствором.
Какие лекарства для ингалятора пользуются заслуженной популярностью у врачей и пациентов? Их условно можно разделить на несколько категорий:
- Антисептики. Среди наиболее известных можно назвать Фурацилин и Диоксидин, Мирамистин
- Антибиотики. Гентамицин, Тобрамицин.
- Анестетики. К числу наиболее популярных относится Лидокаин.
- Гормональные средства. Кромогексал, Будесонит или Пульмикорт, Дексаметазон.

- Иммуномодуляторы. Одни из наиболее известных и эффективных препаратов носят название Интерферон и Деринат.
- Муколитики. Флуимуцил, Лазолван, Амброксол, Амброгексал, Пульмозим, Ацетилцистеин.
- Препараты комбинированного действия. Яркими представителями данной группы являются Беродуал и Фенотерол.
- Фитотерапия. Ротокан, Туссамаг, Хлорофиллипт.
- Сосудосуживающие средства, применяемые против отека. Адреналин, Нафтизин.
Вышеперечисленные препараты представляют собой далеко не полный список лекарств для ингалятора. Стоит отметить, что дозировку и необходимость применения того или иного лекарственного средства должен определять специалист, по результатам обследования. Самостоятельное назначение препарата, длительности курса и дозировки может иметь необратимые последствия для организма.
Как избавиться от сухого кашля при помощи ингаляций?
Читайте в этой статье:
- Почему появляется сухой кашель?
- Как действуют ингаляции на сухой кашель?
- Когда можно и нельзя использовать небулайзер?
- Какими препаратами проводятся ингаляции?
- Правила проведения процедуры
- Небулайзеры для ингаляций при сухом кашле
- Как бороться с сухим кашлем эффективно и безопасно?
Сухой кашель зачастую является спутником ЛОР-заболеваний, простуды и других патологий. Такой навязчивый симптом доставляет дискомфорт и бывает по-настоящему изнуряющим. Но для лечения подобных состояний есть вполне действенные методы.
Такой навязчивый симптом доставляет дискомфорт и бывает по-настоящему изнуряющим. Но для лечения подобных состояний есть вполне действенные методы.
Почему появляется сухой кашель?
Для начала стоит определиться с самим понятием сухого кашля. Его основные отличия от продуктивного заключаются в отсутствии слизистых выделений и локализации. Сухой кашель образуется в гортани, а влажный – внутри грудной клетки.
Под действием воспалительного процесса, аллергии или вируса задняя стенка гортани раздражается. В мозг поступает сигнал, провоцирующий кашлевой рефлекс для освобождения дыхательных путей. В итоге раздражение слизистой оболочки гортани усиливается, что приводит к формированию очередной волны кашля. Получается замкнутый круг.
При появлении сухого кашля важно выявить его причину, чтобы подобрать адекватное лечение. Симптом может проявляться при воспалении гортани или при проникновении вируса в нижнюю часть дыхательной системы. Иногда таким способом организм реагирует на внешние раздражители, внутренние патологии, аллергены. Препараты и методы лечения должен подбирать доктор после проведения диагностических процедур.
Иногда таким способом организм реагирует на внешние раздражители, внутренние патологии, аллергены. Препараты и методы лечения должен подбирать доктор после проведения диагностических процедур.
Как действуют ингаляции на сухой кашель?
Одним из самых действенных методик излечения сухого кашля служат ингаляции. Несколько десятилетий назад использовались так называемые «паровые ингаляции» — над емкостью со специальным отваром.
Но такой метод достаточно опасен, поскольку может вызвать ожог кожи и дыхательных путей. Дышать паром нельзя при повышении температуры тела, инфекционных поражений кожных покровов лица или слизистой во рту.
Но с появлением специальных устройств – небулайзеров – опасность ингаляции свелась к нулю. Такие приборы не образуют горячего пара, действующее вещество доводится до аэрозольного состояния при помощи компрессора, вибрирующей мембраны или ультразвуковых волн.
Ингаляционные процедуры при сухом кашле дают немало преимуществ:
- Это наиболее безопасный способ лечения, поскольку распыляемый препарат воздействует только на систему дыхания, не вызывая нежелательных эффектов со стороны пищеварительных и других органов.

- Ингаляции весьма действенны в борьбе с сухим кашлем.
- При выполнении процедуры с первых симптомов, период протекания заболевания существенно сокращается.
- Вдыхание мельчайших частиц лекарства облегчает выход мокроты, смягчает развитие патологического процесса, уменьшает частоту и тяжесть приступов.
- С помощью небулайзера ингаляции возможно делать без визита в поликлинику, в домашних условиях.
- Ингаляции подходят для людей любого возраста, главное – правильно подобрать препарат и дозировку.
В ингаляторе-небулайзере действующее вещество распадается в мелкие частицы, которые попадают внутрь органов дыхания и действуют на слизистые оболочки. При этом затрагиваются большие участки дыхательной системы, включая самые нижние отделы. Препараты успешно борются с бактериями и микробами, подавляют их рост, устраняют бронхоспазм.
Когда можно и нельзя использовать небулайзер?
Ингаляции небулайзером выполняются практически при любых ЛОР-заболеваниях:
- бронхитах в острой, хронической, обструктивной формах;
- пневмонии;
- тонзиллитах;
- ларингитах;
- трахеитах;
- вирусных поражениях органов дыхания;
-
инфекционных болезнях.

Противопоказаний для данной процедуры немного. В их число входят склонность к появлению носовых кровотечений, дыхательная либо сердечная недостаточность, гипертония. Нельзя выполнять ингаляции при кровохаркании, индивидуальной непереносимости лекарств, во время или после инфаркта миокарда, инсульта мозга.
Какими препаратами проводятся ингаляции?
Для борьбы с сухим кашлем применяется несколько групп ингаляционных растворов:
- Солевые;
- Физраствор;
- Составы с бронхолитиками;
- Отхаркивающие средства;
- Антисептические препараты и антибиотики.
Солевые и щелочные растворы считаются наиболее безопасными, но эффективными средствами. Содержащиеся в них вещества помогают увлажнить слизистую, смягчить кашель, сделать слизь более жидкой, чтобы она легче выходила во время кашля. Для этой цели в основном используют содовые растворы.
Ингаляции с растворами солей проводятся не больше 5-ти раз за сутки. Длительность каждой процедуры равна 5-10 минут, в небулайзер заливают около 4 мл раствора. Вдыхание таких веществ не противопоказано детям любого возраста и беременным женщинам.
Длительность каждой процедуры равна 5-10 минут, в небулайзер заливают около 4 мл раствора. Вдыхание таких веществ не противопоказано детям любого возраста и беременным женщинам.
Физраствор натрия хлорида (раствор поваренной соли) реализуется аптеками в готовой форме. При ингаляциях это средство используется в чистом виде либо применяется для смешивания с лекарствами. Физраствор оказывает антисептическое действие, сокращает степень отечности тканей, борется с микробами. Для ингаляции потребуется 2-4 мл раствора.
Бронхолитики назначаются для блокирования воспалительного процесса, снятия отека, расширения просвета бронхов, ускорения выхода мокроты. К таким препаратам относятся Небутамол, Вентолин, Беротек, Беродуал.
Отхаркивающие средства необходимы при затрудненном выведении мокроты и непродуктивном кашле. Для них характерно противовоспалительное действие, разжижение слизистого субстрата, облегчение его выхода. Препараты такого типа – это Муколван, Амбробене, Амброксол, АЦЦ, Лазолван. Используются они исключительно по назначению доктора, который определяет дозировку и частоту проведения ингаляции. Для приготовления состава для небулайзера потребуется физраствор.
Используются они исключительно по назначению доктора, который определяет дозировку и частоту проведения ингаляции. Для приготовления состава для небулайзера потребуется физраствор.
При кашле, вызванном действием бактерий, проводятся ингаляции с Диоксицином, Гентамицином, Фурацилином, Мирамистином и прочими антибиотиками. Самолечение здесь недопустимо, необходимо в точности соблюдать врачебные рекомендации.
Правила проведения процедуры
Чтобы ингаляционное воздействие при сухом кашле давало нужный эффект, необходимо соблюдать некоторые правила:
- Процедуру выполняют после еды, как минимум через 1,5 часа после физической нагрузки;
- Не меньше часа после ингаляции нельзя курить, есть или пить;
- Курить нежелательно и за 1 час до ингаляции;
- При ЛОР-заболеваниях вдох делается ртом и носом одновременно;
- Одежда должна быть достаточно свободной, чтобы не препятствовать дыхательному процессу;
-
Перед применением небулайзер нужно продезинфицировать.

Ингаляция выполняется в положении сидя, в спокойном состоянии. После проведения процедуры желательно не разговаривать минут 20.
Небулайзеры для ингаляций при сухом кашле
Ингаляции при сухом кашле выполняются небулайзерами различного типа. У каждого есть свои особенности. Самое распространенное устройство – компрессорное, распыление лекарственного состава осуществляется под действием специального механизма.
Второй тип – меш-ингаляторы, работающие по принципу вибрации мембраны под действием ультразвука.
Как бороться с сухим кашлем эффективно и безопасно?
Для эффективной борьбы с сухим кашлем следует проводить ингаляции, соблюдая правила использования прибора, выполнения процедуры и врачебные рекомендации. Тогда лечение будет эффективным и не вызовет побочных эффектов.
Ингаляции при сухом и влажном кашле у детей небулайзером
Ингаляции весьма эффективный метод, используемый для лечения сухого или мокрого кашля у детей. Сегодня, также как и десятки лет, назад, ингаляции назначают при самых запущенных воспалениях дыхательной системы в комплексе с основной терапией. Благодаря таким лечебным процедурам удается облегчить выделение мокроты, смягчить сухой кашель, устранить патологический процесс, сократить период болезни и полностью выздороветь.
Сегодня, также как и десятки лет, назад, ингаляции назначают при самых запущенных воспалениях дыхательной системы в комплексе с основной терапией. Благодаря таким лечебным процедурам удается облегчить выделение мокроты, смягчить сухой кашель, устранить патологический процесс, сократить период болезни и полностью выздороветь.Давно доказано практической медициной, что ингаляция является щадящим и безопасным, а главное очень действенным методом лечения кашля у детей. Это к тому же отличная альтернатива таблеток, микстур и инъекций, нередко вызывающих побочные явления и эффекты. Если нет осложнений, то правильно начинать лечить с помощью небулайзеров – надежного инструмента в борьбе с кашлем. Ингаляционная терапия позволяет лечебным средствам проникать в глубокие отделы дыхательной системы. Это возможно благодаря молекулам пара, усиливающим действие лекарств и устраняющим спазмы гладкой мускулатуры дыхательных органов и способствующим разжижению мокроты.
На сегодняшний день аптеки предлагают небулайзеры двух видов:
 Из-за способности разрушать активные вещества лекарств не используется для антибиотиков или гормонов.
Из-за способности разрушать активные вещества лекарств не используется для антибиотиков или гормонов.Перечень препаратов допустимых при использовании небулайзеров
При сухом кашле необходимо смягчить воспаленное горло, снизить вязкость слизи и вывести ее из бронхов или легких. В этом случае под наблюдением врача прибегают к ингаляции с применением:
 Разводят с физраствором в соотношении 1:1. Курс лечения – 5 дней.
Разводят с физраствором в соотношении 1:1. Курс лечения – 5 дней.
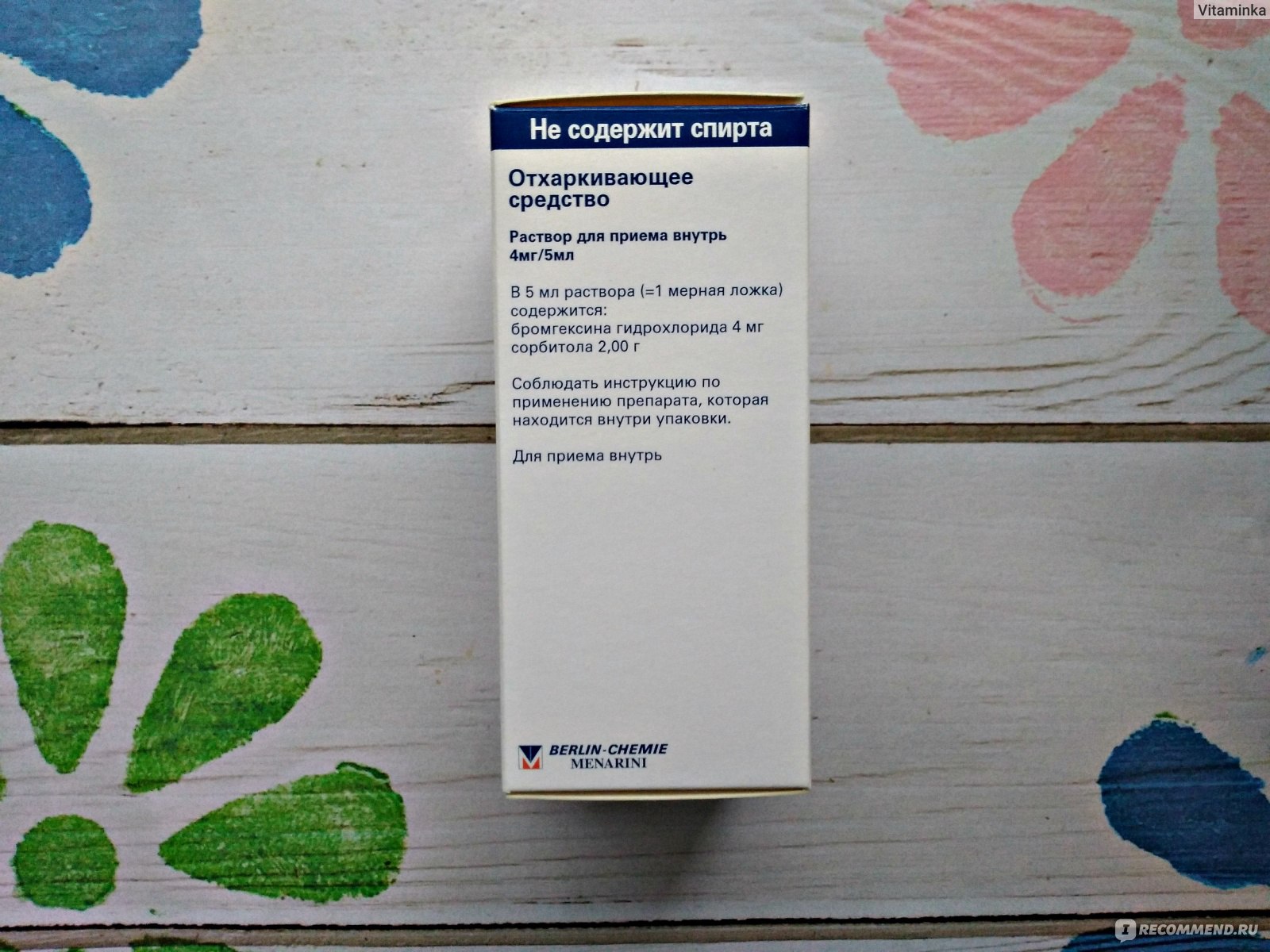 Рекомендуемую дозу препарата разводят 2 мл физраствора.
Рекомендуемую дозу препарата разводят 2 мл физраствора.
Схема последовательности в случае проведения ингаляций несколькими препаратами:
1) Ингаляции бронхорасширяющими препаратами;2) Через 20 минут применяют средства, разжижающие мокроту;
3) Через 30 минут — ингаляции антисептическими средствами;
4) Противовоспалительные препараты используют без перерыва после антисептиков;
5) Иммуномодулирующие препараты используются после цикла лечебных процедур либо в профилактических целях;
Например: физраствор или минеральная вода, смесь из 2 мл лазолвана и 2 мл физраствора, 5 мл ротокана. После выздоровления рекомендуется ингаляции с 2 мл интерферона.
Используемый в домашних условиях ингалятор (небулайзер), следует мыть после каждого применения. Нельзя проводить ингаляции с веществами, для него не предназначенными. Все растворы необходимо подогревать до комнатной температуры.
Все растворы необходимо подогревать до комнатной температуры.
Приятное лечение простуды у ребенка
Осень — время новых начинаний и грандиозных планов, многие из которых связаны с нашими детьми. Ведь они становятся центром нашего мироздания, и мы все чаще черпаем силы в мечтах о том, как Сашенька в этом году будет учиться на отлично, а Машенька — с радостью посещать детский садик. Но не всегда наши мечты сбываются. И вот уже дети один за другим подхватывают простуду, которая сопровождается насморком, кашлем, а ночи превращаются в мучение и для малышей, и для родителей. В приступе паники мамы, ведомые желанием помочь своему ребенку, часто прибегают к необоснованным, с медицинской точки зрения, подходам или же используют традиционные методы без необходимых знаний о них. А потом все, что остается педиатру, — хвататься за голову…
Почему мы кашляем?
Одними из наиболее частых проявлений простуды является насморк и осипшее горло, к которым через некоторое время присоединяется кашель. Последний во многих случаях и становится тем самым пусковым механизмом для паники со стороны родителей, поскольку он у многих мам ассоциируется с воспалением легких, а что может быть страшнее?
Последний во многих случаях и становится тем самым пусковым механизмом для паники со стороны родителей, поскольку он у многих мам ассоциируется с воспалением легких, а что может быть страшнее?
И вот уже больного ребенка укутали в 3 одеяла, позакрывали все окна-двери и для надежности рядышком поставили радиатор — не дай Бог продует или замерзнет. Но мокрота начинает отходить все хуже, а кашель становиться приступообразным, сухим и глубоким — состояние ребенка ухудшается.
Тут важно отметить, что кашель является важной защитной реакцией организма, призванной помочь ему справиться с заболеванием. Потому бороться с кашлем как таковым в большинстве случаев не только не нужно, но и попросту вредно. Исключением может быть разве что изматывающий ночной кашель, мешающий ребенку спать (Геппе Н.А., Малахов А.Б., 1999). Но не каждый кашель одинаково полезен. Свою защитную функцию он может выполнять только в том случае, если способствует выведению мокроты из бронхов. Потому проблему, когда ребенок, несмотря на все старания, не может откашляться, необходимо решать.
Кашель должен быть правильным!
Таким образом, наряду с терапией, направленной на устранение причины заболевания, следует подобрать оптимальный препарат для симптоматического лечения кашля, обеспечивающий стимуляцию выведения слизи, ее разжижение, уменьшение образования и т.д. Огромное разнообразие лекарственных средств и методов терапии ставит сложное задание не только перед врачами педиатрами, но и перед фармацевтами, к которым часто обращаются за помощью взволнованные мамы. При выборе препарата задача провизора — оценить спектр его действия, профиль безопасности, вероятность развития аллергических реакций, наличие противопоказаний, удобство применения в домашних условиях и т.д.
В этом свете особое внимание привлекают лекарственные средства на растительной основе. Так, при лечении заболеваний дыхательной системы у детей широко используются эфирные масла и лекарственные растения. Среди эфирных масел наиболее популярны в этом случае эвкалиптовое и хвойное, среди растений — подорожник, мать-и-мачеха, термопсис, ипекакуана, алтей, солодка, анис, чабрец (тимьян).
Особый интерес при терапии заболеваний дыхательной системы представляют эфирные масла, что связано с разнообразием их положительных эффектов и способов применения. Они могут с успехом использоваться для проведения ингаляций или массажа, принятия лечебных ванн, а также в составе комплексных средств.
Не все ингаляции одинаковы, или чем дышать, когда не дышится?
Ингаляции — метод лечения кашля, известный с давних времен. При этом по различным причинам, среди которых и активное продвижение новых лекарственных средств в таблетированной форме, о них незаслуженно начали забывать. Однако значение таковых в лечении детей по-прежнему велико, потому педиатры продолжают говорить об ингаляциях как о распространенном методе, который особенно актуален в домашних условиях (Геппе Н.А., Малахов А.Б., 1999).
Пожалуй, сегодня едва ли не каждый взрослый может вспомнить, как в детстве, когда он кашлял или неделями не мог избавиться от насморка, заботливые мамы и бабушки заставляли дышать, накрывшись полотенцем, паром над кастрюлькой, в которой было растворено что-то очень пахучее. Тем не менее, не лишним будет напомнить о том, что же такое ингаляции, какими они бывают и как провести процедуру правильно и с максимальным эффектом.
Тем не менее, не лишним будет напомнить о том, что же такое ингаляции, какими они бывают и как провести процедуру правильно и с максимальным эффектом.
Ингаляция — вдыхание лекарственных средств с лечебной целью. Тут следует отметить, что наряду со знакомыми большинству из нас паровыми ингаляциями, когда мы вдыхаем пары воды и лекарственных средств, есть и другие виды ингаляций. Например, ингаляции с помощью специальных аэрозолей, когда вещества рассеиваются воздухе в виде мельчайших частиц, которые вдыхаются. Однако для этого необходимы специальные устройства, а лекарственные средства можно применяемые таким образом только после консультации врача и под его контролем.
С легким паром!
Что же касается классической паровой ингаляции, то она позволяет насытить влагой дыхательные пути и размягчить подсушенную мокроту, а лекарственные средства, вдыхаемые вместе с водяным паром, стимулируют отхаркивание, уменьшают раздражение слизистой оболочки дыхательных путей и вязкость мокроты.
Важным аргументом в пользу паровых ингаляций является возможность непосредственного воздействия лекарственного средства на верхние дыхательные пути — главную жертву заболевания. При этом вдыхание препаратов с паром позволяет значительно увеличить поверхность его контакта с пораженными органами, что повышает эффективность лечения. Таким образом, ингаляции облегчают выведение из дыхательных путей слизи и мокроты.
Ингаляции проводят не ранее чем через 1–1,5 ч после еды. При этом необходимо помнить, что если беспокоит насморк, то следует вдыхать и выдыхать лекарственное средство через нос (без напряжения), а при заболеваниях глотки, бронхов или легких — через рот. Кроме того, после ингаляции в течение часа нежелательно разговаривать, тем более петь и употреблять пищу. Ингаляцию следует проводить несколько раз в день на протяжении 5–10 мин.
Ингаляции не проводят, пока температура тела не опуститься ниже 37,5 °С. Кроме того, паровые ингаляции противопоказаны при носовых кровотечениях или склонности к таковым, а также при сердечно-сосудистой или дыхательной недостаточности. В каждом конкретном случае необходимо проконсультироваться с врачом.
В каждом конкретном случае необходимо проконсультироваться с врачом.
Окружаем врага!
Усилить терапевтический эффект при проведении паровых ингаляций можно, совмещая их с растираниями и лечебными ваннами с различными препаратами. Массаж и ванны с применением лекарственных средств, в состав которых входят эфирные масла, — методы лечения, позволяющие одним махом убить двух зайцев. Ведь массаж и лечебная ванна одновременно сочетают эффекты ингаляции и положительное воздействие через кожу.
В этом свете актуальной является линейка средств ЭВКАБАЛ®, которая объединяет препараты на растительной основе, разработанные специалистами немецкой фармацевтической компании «Еsparma». Сегодня серия ЭВКАБАЛ® представлена сиропом и бальзамом, что позволяет проводить разнонаправленную комплексную терапию воспалительных заболеваний верхних дыхательных путей. ЭВКАБАЛ® обладает благоприятным профилем безопасности, что особенно важно при лечении детей.
Вдыхая силу природы!
ЭВКАБАЛ® БАЛЬЗАМ стимулирует разрежение бронхиального секрета, ускоряет его выведение, уменьшает выраженность насморка и кашля, и к тому же оказывает противомикробное действие, что говорит о пользе его применения при простудных заболеваниях. Так, ЭВКАБАЛ® БАЛЬЗАМ рекомендован при острых и хронических воспалительных заболеваниях дыхательной системы (ринит, синусит, ларингит, фарингит, трахеит, бронхит). Одной из особенностей препарата ЭВКАБАЛ® БАЛЬЗАМ является то, что его можно применять как для проведения паровых ингаляций, так и для принятия лечебных ванн и массажа (растираний).
Так, ЭВКАБАЛ® БАЛЬЗАМ рекомендован при острых и хронических воспалительных заболеваниях дыхательной системы (ринит, синусит, ларингит, фарингит, трахеит, бронхит). Одной из особенностей препарата ЭВКАБАЛ® БАЛЬЗАМ является то, что его можно применять как для проведения паровых ингаляций, так и для принятия лечебных ванн и массажа (растираний).
В состав ЭВКАБАЛ БАЛЬЗАМ входят масла эвкалипта и сосновой хвои, благодаря чему препарат оказывает неспецифическое противовирусное, антибактериальное и противогрибковое действие. Кроме того, эти эфирные масла активируют кровообращение в сердце и органах дыхания, что способствует улучшению их снабжения питательными веществами и кислородом, таким образом, повышая способность организма противостоять болезни.
Тысячелетний опыт использования эвкалиптового и хвойного масел свидетельствует об их эффективности при простудных заболеваниях. Эвкалиптовое масло (в переводе с греческого — несущее благо) обладает антисептическим свойством, потому его используют для ингаляций, полосканий. Оно давно и широко применяется для лечения разнообразных заболеваний: входит в состав мазей для заживления ран, противокашлевых средств, используется для лечения пациентов с заболеваниями легких.
Оно давно и широко применяется для лечения разнообразных заболеваний: входит в состав мазей для заживления ран, противокашлевых средств, используется для лечения пациентов с заболеваниями легких.
Лечебное действие эвкалиптового масла при заболеваниях дыхательных путей достигается благодаря действию биологически активных веществ, входящих в его состав, которые способствуют улучшению отхаркивания и разжижению мокроты, а также устраняют спазм дыхательных путей.
Хвойное масло, входящее в состав препарата ЭВКАБАЛ® БАЛЬЗАМ, влияет на функцию центральной нервной системы, уменьшает бронхоспазм и, таким образом, облегчает дыхание. Кроме того, активные биологические вещества, содержащиеся в хвое, значительно улучшают микроциркуляцию, что также положительно влияет на их способность противостоять заболеванию.
Следует отметить, что при применении лекарственного средства ЭВКАБАЛ® БАЛЬЗАМ для ингаляций обеспечивается проникновение масел эвкалипта и хвои непосредственно в дыхательные пути, а при проведении массажа или лечебных ванн они хорошо всасываются и их биологически активные вещества вместе с кровью разносятся по всему организму, попадая, в том числе, и в легкие. Таким образом, эффект от ингаляций ЭВКАБАЛ® БАЛЬЗАМ можно усилить, чередуя их с принятием лечебных ванн с этим же средством. При этом улучшение кровообращения при принятии ванны с препаратом ЭВКАБАЛ® БАЛЬЗАМ способствует усиленному потоотделению и, таким образом, выведению токсинов через кожу. Следует отметить, что для массажа ЭВКАБАЛ® БАЛЬЗАМ применяют в неразбавленном виде.
Таким образом, эффект от ингаляций ЭВКАБАЛ® БАЛЬЗАМ можно усилить, чередуя их с принятием лечебных ванн с этим же средством. При этом улучшение кровообращения при принятии ванны с препаратом ЭВКАБАЛ® БАЛЬЗАМ способствует усиленному потоотделению и, таким образом, выведению токсинов через кожу. Следует отметить, что для массажа ЭВКАБАЛ® БАЛЬЗАМ применяют в неразбавленном виде.
Необходимо обратить внимание и на удобную форму выпуска в виде эмульсии, которая позволяет легко дозировать препарат и при этом не ограничивает сферы его применения. Так, для проведения паровой ингаляции полоску эмульсии длиной 3–5 см (примерно 1 чайная ложка) растворяют в 1–2 л горячей воды и вдыхают пары, накрыв голову полотенцем или используя специальный ингалятор. При этом рекомендуется проводить процедуру по 3 раза в сутки в течение нескольких дней, пока не исчезнут симптомы заболевания.
Для растирания необходимо нанести полоску эмульсии длиной 3–5 см на кожу груди и спины и хорошо растереть. Процедуру повторяют несколько раз в сутки.
Процедуру повторяют несколько раз в сутки.
Лечебные ванны с лекарственным средством ЭВКАБАЛ® БАЛЬЗАМ будут особенно полезны детям грудного возраста, для которых ванну готовят из расчета 8–10 см эмульсии на 20–40 л воды. Важно, чтобы температура воды была на уровне 36–37 °С, при этом продолжительность процедуры не должна превышать 10 мин. Лечебные ванны достаточно проводить 1 раз в сутки, а также можно совмещать их с растираниями.
Итак, ЭВКАБАЛ® БАЛЬЗАМ поможет не только справиться с неприятными симптомами простуды у ребенка, но и даст возможность насладиться всеми плюсами ароматерапии у себя дома. С ЭВКАБАЛ® БАЛЬЗАМ лечить простуду становится приятней!
Пресс-служба «Еженедельника АПТЕКА»
ЭВКАБАЛ®: лечим кашель у маленьких и взрослыхЦікава інформація для Вас:
Ответы врачей на вопросы об ингаляторах / bwell-swiss.ru
Ответы врачей на часто задаваемые вопросы пациентов
Небулайзерная терапия1. Чем отличается «небулайзер» от «ингалятора»?
Чем отличается «небулайзер» от «ингалятора»?
Небулайзер – это вид ингалятора, который производит аэрозоль с размером частиц менее 5 микрон для лечения всех отделов дыхательной системы. «Ингалятор» более широкое понятие. К ингаляторам относятся и паровые приборы, и небулайзеры. Сомневаетесь, что выбрать? Проверьте инструкцию и технические характеристики прибора.
2. Насколько эффективна ингаляционная терапия, чем она отличается от остальных методов лечения?
При ингаляционной терапии лекарство напрямую попадает в дыхательные пути, действует быстро и эффективно, происходит лучшая всасываемость препарата, отсутствуют или минимальны побочные действия. Ингаляции — самый современный и эффективный способ лечения кашля и других заболеваний нижних отделов дыхательной системы у детей и взрослых.
2. При каких болезнях рекомендована небулайзерная терапия?
Небулайзерная терапия применяется при лечении сухого кашля, ОРВИ, заложенности носа, обструктивном бронхите, бронхиальной астме, пневмонии и ложном крупе и других бронхо-легочных заболеваниях.
3. Какой эффект оказывает небулайзерная терапия?
Все зависит от того, какой препарат используется. Это может быть бронхорасширяющее, противоотечное, муколитическое, антисептическое действие — все зависит от назначения врача и решаемой проблемы.
4. Можно ли применять небулайзерную терапию для профилактики? Например, бронхита нет, есть сухой кашель.
Если есть кашель, то состояние болезни уже присутствует и нужен небулайзер. Если же признаки заболевания отсутствуют, то и ребенок совершенно здоров, и лишнее лечение ни к чему. Приобретите увлажнитель воздуха для создания благотворного климата в детской, это важно.
6. Подойдет ли небулайзерная терапия для лечения боли в горле, насморке?
Насморк относится к заболеваниям верхних дыхательных путей, если используется небулайзер с физраствором и для ингаляции применяется маска, то разжижается мокрота в носоглотке, поэтому, да, помогает.
7. Почему именно детям показана небулайзерная терапия?
Дети часто отказываются пить лекарство, потому что оно невкусное. Кроме того, нередки аллергические реакции на прием суспензий и сиропов. Небулайзерная терапия широко применяется педиатрами для облегчения симптомов заболевания, так как этот метод позволяет доставить лекарство напрямую в больной орган, избежать побочного воздействия.
8. С какого возраста можно использовать небулайзер?
Небулайзерная терапия подходит для детей с рождения по назначению врача.
9.Ребенок боится ингалятора, что делать?
Приобретите модель, созданную специально для детей! Это может быть небулайзер-игрушка от швейцарского производителя B.Well PRO-115 — в виде паровозика или модель компрессорного небулайзера MED-125 с пониженным уровнем шума. В комплектацию обоих приборов входят детская и младенческая маска, а также наклейки с забавными зверушками, которые развлекут ребенка, позволяет «подружиться» с прибором.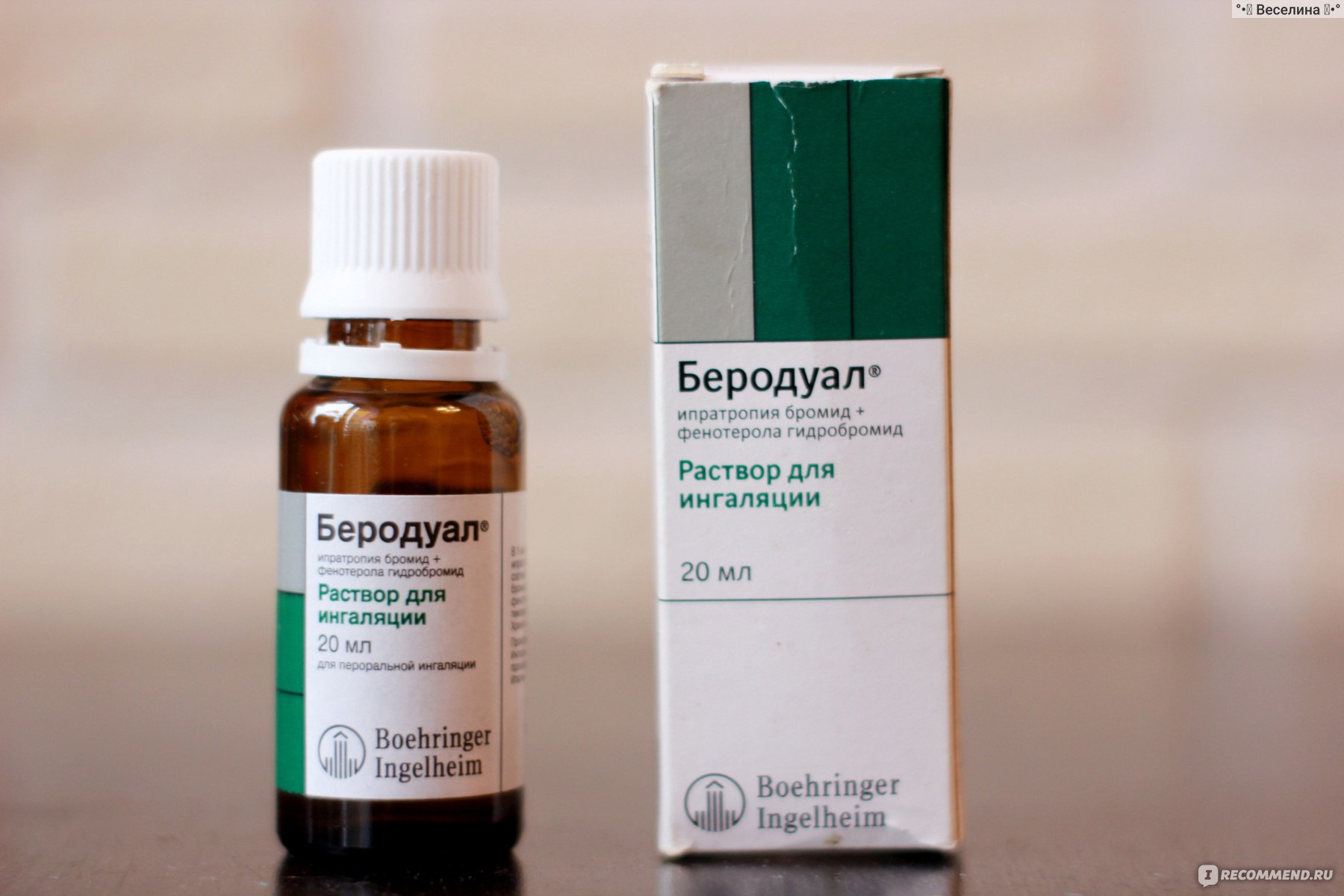
10.Есть ли противопоказания? Какие?
Небулайзерную терапию не рекомендуется проводить при повышенной температуре. Помните, небулайзерная терапия должна назначаться врачом.
11.Как быстро следует ожидать эффект от ингаляции, через какое время должно наступить выздоровление?
Эффект от ингаляции зависит от заболевания и назначенного препарата. Например, при использовании гормонального препарата эффект заметен сразу – симптомы заболевания «снимаются» как только ребенок начинает дышать в небулайзер.
Выздоровление при использовании небулайзера наступает в среднем 1.5-2 раза быстрее, чем без его использования.
12.Какие лекарства можно использовать для ингаляций с небулайзером?
Все лекарственные препараты, предназначенные для небулайзерной терапии. Масла и отвары трав использовать в небулайзере нельзя! Помните, лекарство должен назначать врач.
13.Врач назначил ингаляции 3 раза в день по 10 минут, но ингалятор распыляет лекарство быстрее/медленнее, что делать?
Обратите внимание, что первичным при назначении является объем лекарственного препарата. Врач также может рекомендовать оптимальное время ингаляции – например, 5 или 10 минут. Но фактическая продолжительность ингаляции зависит от технических характеристик небулайзера (скорости распыления, остаточного объема лекарства) и вязкости лекарства. Это значит, что разные небулайзеры будут распылять один и тот же раствор за разное время. Учитывайте это при подготовке препарата: можно добавить большее количество физраствора, чтобы объем лекарства соответствовал оптимальному времени процедуры. В ассортименте B.Well есть небулайзеры MED-121 и MED-125, которые имеют регулируемую скорость распыления и позволяют выбрать оптимальный темп ингаляции.
Врач также может рекомендовать оптимальное время ингаляции – например, 5 или 10 минут. Но фактическая продолжительность ингаляции зависит от технических характеристик небулайзера (скорости распыления, остаточного объема лекарства) и вязкости лекарства. Это значит, что разные небулайзеры будут распылять один и тот же раствор за разное время. Учитывайте это при подготовке препарата: можно добавить большее количество физраствора, чтобы объем лекарства соответствовал оптимальному времени процедуры. В ассортименте B.Well есть небулайзеры MED-121 и MED-125, которые имеют регулируемую скорость распыления и позволяют выбрать оптимальный темп ингаляции.
При использовании небулайзера выздоровление наступает в 1,5-2 раза быстрее!
Помните, что отвары трав, масла и сиропы в ингалятор заливать нельзя! Для небулайзерной терапии подходят только специальные стерильные препараты, которые назначает врач.
Поделитесь статьёй с друзьями
Лечение астмы у детей в возрасте от 5 до 11 лет
Лечение астмы у детей в возрасте от 5 до 11 лет
Для лечения астмы у детей в возрасте от 5 до 11 лет требуются специальные методы. Ознакомьтесь с советами по симптомам, лекарствам и планам действий при астме.
Ознакомьтесь с советами по симптомам, лекарствам и планам действий при астме.
Астма у детей — одна из самых частых причин пропуска школьных занятий. Состояние дыхательных путей может мешать сну, играм и другим занятиям.
Астму нельзя вылечить, но вы и ваш ребенок можете уменьшить симптомы, следуя плану действий при астме.Это письменный план, который вы разрабатываете вместе с врачом вашего ребенка, чтобы отслеживать симптомы и корректировать лечение.
Лечение астмы у детей улучшает повседневное дыхание, уменьшает вспышки астмы и помогает уменьшить другие проблемы, вызванные астмой. При правильном лечении даже тяжелую астму можно держать под контролем.
Симптомы астмы у детей 5-11 лет
Общие признаки и симптомы астмы у детей в возрасте от 5 до 11 включают:
- Кашель, особенно ночью
- Свистящее дыхание
- Затрудненное дыхание
- Боль, стеснение или дискомфорт в груди
- Избегание или потеря интереса к спорту или физической активности
У некоторых детей есть несколько повседневных симптомов, но время от времени случаются тяжелые приступы астмы. У других детей есть легкие симптомы или симптомы, которые в определенное время ухудшаются. Вы можете заметить, что симптомы астмы у вашего ребенка ухудшаются ночью, при физической активности, когда ваш ребенок простужен, или при таких факторах, как сигаретный дым или сезонная аллергия.
У других детей есть легкие симптомы или симптомы, которые в определенное время ухудшаются. Вы можете заметить, что симптомы астмы у вашего ребенка ухудшаются ночью, при физической активности, когда ваш ребенок простужен, или при таких факторах, как сигаретный дым или сезонная аллергия.
Неотложная помощь при астме
Тяжелые приступы астмы могут быть опасными для жизни и требуют обращения в отделение неотложной помощи. Признаки и симптомы неотложной астмы у детей в возрасте от 5 до 11 включают:
- Существенное затруднение дыхания
- Постоянный кашель или хрипы
- Нет улучшений даже после использования быстродействующего ингалятора, такого как альбутерол (ProAir HFA, Ventolin HFA, другие)
- Неспособность говорить, не задыхаясь
- Пик показаний расходомера в красной зоне
Тесты для диагностики и мониторинга астмы
У детей от 5 лет врачи могут диагностировать и контролировать астму с помощью тех же тестов, что и для взрослых, таких как спирометрия и пикфлоуметры. Они измеряют, сколько воздуха ваш ребенок может быстро выдавить из своих легких, что указывает на то, насколько хорошо легкие работают.
Они измеряют, сколько воздуха ваш ребенок может быстро выдавить из своих легких, что указывает на то, насколько хорошо легкие работают.
Использование пикового расходомера
Врач может дать вашему ребенку переносное ручное устройство (измеритель пикового потока), чтобы измерить, насколько хорошо работают его или ее легкие. Пикфлоуметр измеряет, сколько воздуха ваш ребенок может быстро выдохнуть.
Низкие значения указывают на обострение астмы. Вы и ваш ребенок можете заметить низкие значения пиковой скорости потока до того, как симптомы станут очевидными.Это поможет вам распознать, когда следует скорректировать лечение, чтобы предотвратить обострение астмы.
Лечение астмы
Если симптомы астмы у вашего ребенка тяжелые, ваш семейный врач или педиатр может направить вашего ребенка к специалисту по астме.
Врач захочет, чтобы ваш ребенок принимал необходимое количество и тип лекарств, необходимых для контроля его или ее астмы. Это поможет предотвратить побочные эффекты.
Это поможет предотвратить побочные эффекты.
Основываясь на ваших записях о том, насколько хорошо текущие лекарства вашего ребенка, кажется, контролируют признаки и симптомы, врач вашего ребенка может «активизировать» лечение до более высокой дозы или добавить другой тип лекарства.Если астма у вашего ребенка хорошо контролируется, врач может отказаться от лечения, сократив прием лекарств для вашего ребенка. Это известно как пошаговый подход к лечению астмы.
Лекарства длительного действия
Известные как поддерживающие препараты, их обычно принимают каждый день в течение длительного времени для контроля стойкой астмы. Эти лекарства можно использовать сезонно, если симптомы астмы у вашего ребенка ухудшаются в определенное время года.
Типы препаратов длительного контроля включают:
- Кортикостероиды для ингаляций. Это наиболее распространенные лекарственные препараты длительного действия при астме. Эти противовоспалительные препараты включают флутиказон (Flovent HFA), будесонид (Pulmicort Flexhaler), беклометазон (Qvar RediHaler), циклесонид (Alvesco, Omnaris) и мометазон (Asmanex HFA).

Модификаторы лейкотриенов. К ним относятся монтелукаст (Singulair), зафирлукаст (Accolate) и зилеутон (Zyflo). Их можно использовать отдельно или как дополнение к лечению ингаляционными кортикостероидами.
В редких случаях монтелукаст и зилеутон были связаны с психологическими реакциями, такими как возбуждение, агрессия, галлюцинации, депрессия и суицидальные мысли. Немедленно обратитесь за медицинской помощью, если у вашего ребенка возникла необычная психологическая реакция.
Ингаляторы комбинированные. Эти лекарства содержат ингаляционный кортикостероид плюс бета-агонист длительного действия (LABA). Они включают комбинации флутиказон-сальметерол (Advair HFA), будесонид-формотерол (Symbicort), флутиказон-вилантерол (Breo, Ellipta) и мометазон-формотерол (Dulera).В некоторых ситуациях бета-агонисты длительного действия были связаны с тяжелыми приступами астмы.
Лекарства LABA следует давать детям только в сочетании с кортикостероидами в комбинированном ингаляторе.
 Это снижает риск тяжелого приступа астмы.
Это снижает риск тяжелого приступа астмы.- Теофиллин. Это ежедневное лекарство, открывающее дыхательные пути (бронходилататор). Теофиллин (Тео-24, Эликсофиллин) сейчас используется не так часто, как в прошлые годы.
- Биологические препараты. Нукала, инъекционный препарат, назначается детям каждые четыре недели, чтобы помочь контролировать тяжелую астму. Детям в возрасте 6 лет и старше может оказаться полезным добавление этой терапии к их текущему плану лечения.
«Спасательные» препараты быстрого действия
Эти препараты, называемые бронходилататорами короткого действия, обеспечивают немедленное облегчение симптомов астмы и действуют от четырех до шести часов. Альбутерол (ProAir HFA, Ventolin HFA и др.) Является наиболее часто используемым бронходилататором короткого действия при астме.Левалбутерол (Xopenex) — другой.
Хотя эти лекарства действуют быстро, они не могут предотвратить повторение симптомов у вашего ребенка.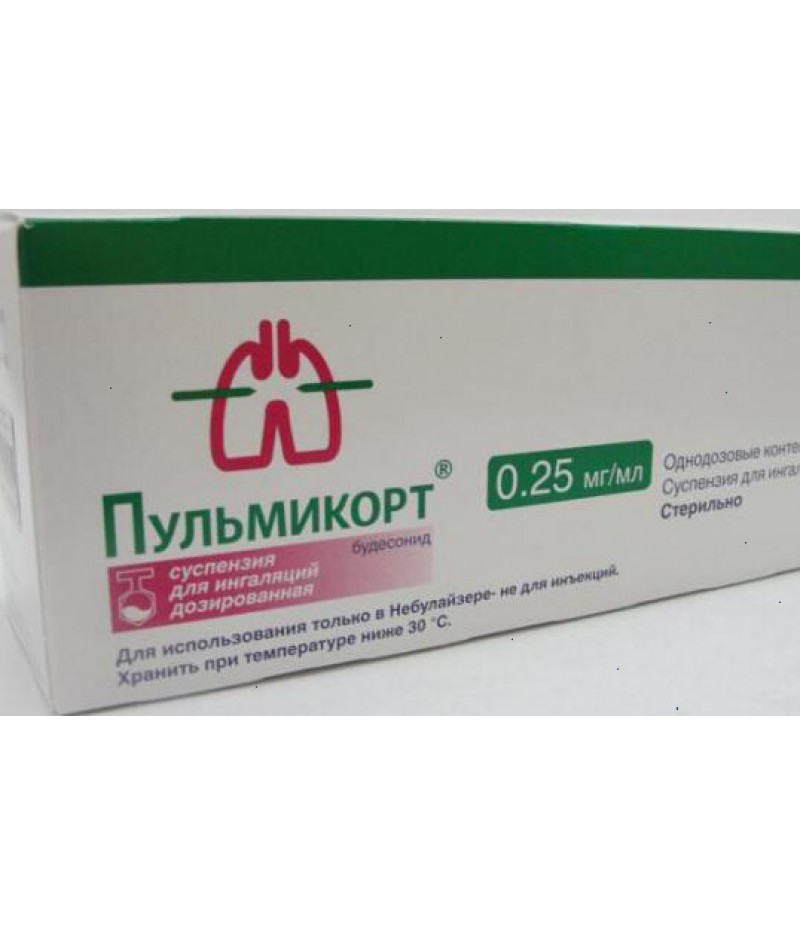 Если у вашего ребенка частые или тяжелые симптомы, ему или ей необходимо будет принимать долгосрочные контрольные лекарства, такие как ингаляционные кортикостероиды.
Если у вашего ребенка частые или тяжелые симптомы, ему или ей необходимо будет принимать долгосрочные контрольные лекарства, такие как ингаляционные кортикостероиды.
Астма вашего ребенка не поддается контролю, если ему или ей часто требуется использовать быстродействующий ингалятор. Использование быстродействующего ингалятора для контроля симптомов подвергает вашего ребенка риску тяжелого приступа астмы и является признаком того, что вашему ребенку необходимо обратиться к врачу для изменения режима лечения.Отслеживайте использование быстродействующих лекарств и делитесь этой информацией с врачом вашего ребенка при каждом посещении.
Приступы астмы лечат с помощью спасательных препаратов, а также пероральных или инъекционных кортикостероидов.
Устройства для доставки лекарств
Большинство лекарств от астмы вводятся с помощью устройства, которое позволяет ребенку вдыхать лекарство непосредственно в легкие. Лекарства для вашего ребенка могут быть доставлены с помощью одного из следующих устройств:
- Ингалятор с отмеренной дозой.
 Небольшие портативные устройства, дозирующие ингаляторы — распространенный способ доставки лекарств от астмы. Чтобы убедиться, что ваш ребенок получает правильную дозу, ему может также понадобиться полая трубка (прокладка), которая прикрепляется к ингалятору.
Небольшие портативные устройства, дозирующие ингаляторы — распространенный способ доставки лекарств от астмы. Чтобы убедиться, что ваш ребенок получает правильную дозу, ему может также понадобиться полая трубка (прокладка), которая прикрепляется к ингалятору. - Ингаляторы сухого порошка. Для приема некоторых лекарств от астмы у вашего ребенка может быть ингалятор для сухого порошка. Это устройство требует глубокого и быстрого вдоха, чтобы получить полную дозу лекарства.
- Небулайзер. Небулайзер превращает лекарства в тонкий туман, который ребенок вдыхает через маску для лица.Небулайзеры могут доставлять в легкие большие дозы лекарств, чем ингаляторы. Маленьким детям часто требуется небулайзер, потому что им сложно или невозможно использовать другие ингаляторы.
Иммунотерапия или инъекционные препараты для лечения астмы, вызванной аллергией
Уколы для снижения аллергии (иммунотерапия) могут помочь, если у вашего ребенка аллергическая астма, которую нельзя легко контролировать, избегая триггеров астмы. Ваш ребенок начнет кожные пробы, чтобы определить, какие вещества, вызывающие аллергию (аллергены), могут вызвать симптомы астмы.
Ваш ребенок начнет кожные пробы, чтобы определить, какие вещества, вызывающие аллергию (аллергены), могут вызвать симптомы астмы.
Как только у вашего ребенка будут выявлены триггеры астмы, ему или ей сделают серию инъекций, содержащих небольшие дозы этих аллергенов. Вашему сыну или дочери, вероятно, потребуются инъекции один раз в неделю в течение нескольких месяцев, а затем один раз в месяц в течение трех-пяти лет. Аллергические реакции вашего ребенка и симптомы астмы должны постепенно уменьшаться.
Омализумаб (Ксолайр) — это инъекционный препарат, который может помочь при аллергической астме, которая плохо контролируется с помощью ингаляционных кортикостероидов.
Контроль астмы: шаги для детей от 5 до 11 лет
Лечение астмы у вашего ребенка может показаться непосильной задачей. Выполнение этих шагов поможет упростить задачу.
Узнать об астме
Важнейшей частью лечения астмы у вашего ребенка является точное понимание того, какие шаги следует предпринимать ежедневно, еженедельно, ежемесячно и ежегодно. Также важно, чтобы вы понимали цель каждой части отслеживания симптомов и корректировки лечения. Вам, вашему ребенку и опекунам необходимо:
- Понимание различных типов лекарств от астмы и их действия
- Научитесь распознавать и записывать признаки и симптомы обострения астмы
- Знайте, что делать, если у вашего ребенка обострение астмы
Отслеживание симптомов с помощью письменного плана
Письменный план действий по лечению астмы — важный инструмент, позволяющий узнать, насколько эффективно лечение, на основе симптомов вашего ребенка.Вместе с врачом вашего ребенка составьте письменный план лечения астмы, в котором изложены шаги, необходимые для лечения астмы у вашего ребенка. Вы и опекуны вашего ребенка, включая няни, учителей и тренеров, должны иметь копию плана.
План может помочь вам и вашему ребенку:
- Отслеживайте, как часто у вашего ребенка случаются обострения (обострения) астмы
- Оцените, насколько хорошо лекарства контролируют симптомы
- Обратите внимание на любые побочные эффекты лекарств, такие как дрожь, раздражительность или проблемы со сном
- Проверьте, насколько хорошо легкие вашего ребенка работают с пиковым расходомером
- Измерьте, насколько симптомы вашего ребенка влияют на повседневную деятельность, такую как игры, сон и спорт
- Отрегулируйте прием лекарств при ухудшении симптомов
- Определите, когда следует обратиться к врачу или обратиться за неотложной помощью
Во многих планах лечения астмы используется система стоп-сигналов с зелеными, желтыми и красными зонами, которые соответствуют ухудшению симптомов.Эта система может помочь вам быстро определить степень тяжести астмы и выявить признаки приступа астмы. В некоторых планах лечения астмы используется вопросник по симптомам, называемый «Контрольный тест астмы», для измерения тяжести астмы за последний месяц.
Управлять триггерами астмы
Принятие мер, помогающих вашему ребенку избежать триггеров, является важной частью контроля астмы. Триггеры астмы варьируются от ребенка к ребенку. Вместе с врачом определите триггеры и шаги, которые вы можете предпринять, чтобы помочь ребенку их избежать.Общие триггеры астмы включают:
- Простуда или другие респираторные инфекции
- Аллергены, такие как пылевые клещи или пыльца
- Перхоть домашних животных
- Упражнение
- Холодная погода
- Плесень и сырость
- Воздействие тараканов
- Сигаретный дым и прочие раздражители в воздухе
- Сильная изжога (гастроэзофагеальная рефлюксная болезнь или ГЭРБ)
Ключ к борьбе с астмой: придерживайтесь плана
Следование и обновление плана действий вашего ребенка по борьбе с астмой — ключ к сдерживанию астмы.Тщательно отслеживайте симптомы астмы у вашего ребенка и меняйте лекарства, как только они понадобятся. Если вы будете действовать быстро, у вашего ребенка будет меньше шансов получить серьезный приступ, и ему или ей не потребуется столько лекарств, чтобы контролировать симптомы.
При тщательном ведении астмы ваш ребенок сможет избежать обострений и свести к минимуму сбои, вызванные астмой.
21 января 2020 г. Показать ссылки- Sawicki G, et al. Астма у детей младше 12 лет: первоначальная оценка и диагноз.https://www.uptodate.com/contents/search. По состоянию на 4 сентября 2019 г.
- Sawicki G, et al. Астма у детей младше 12 лет: начало терапии и мониторинг. https://www.uptodate.com/contents/search. По состоянию на 4 сентября 2019 г.
- Hay WW, et al., Eds. Аллергические расстройства. В: Современная диагностика и лечение: педиатрия. 24-е изд. McGraw-Hill Education; 2018. https://accessmedicine.mhmedical.com. По состоянию на 4 сентября 2019 г.
- Usatine R, et al. Астма.В: Атлас цветов и синопсис семейной медицины Фитцпатрика. 3-е изд. McGraw-Hill Education; 2019. https://accessmedicine.mhmedical.com. По состоянию на 4 сентября 2019 г.
- Kellerman RD, et al. Астма у детей. В: Текущая терапия Конна 2019. Elsevier; 2019. https://www.clinicalkey.com. По состоянию на 4 сентября 2019 г.
- Nucala (информация о назначении). GlaxoSmithKlein; 2019. https://www.nucala.com/severe-asthma/about-nucala/why-nucala/. По состоянию на 13 декабря 2019 г.
Продукты и услуги
- Книга: Руководство Mayo Clinic по воспитанию здорового ребенка
.
Лечение астмы у детей — детские пульмонологи
Лечение астмы у детей может быть успешным, если вы регулярно отслеживаете симптомы астмы и функцию легких, обучаете детей тому, как избежать триггеров астмы, и учите детей, как и когда использовать лекарства от астмы. У большинства детей лечение астмы позволяет контролировать симптомы, позволяя им заниматься обычной деятельностью, в том числе спортом. Доктор Питер Шохет и доктор Хау Ли — врачи-педиатры, занимающиеся астмой, неподалеку в Плано, штат Техас.
Категоризация симптомов астмы позволяет выбрать правильное лечение. Категории включают перемежающуюся астму, стойкую астму и астму, вызванную физической нагрузкой, у детей.
Прерывистая астма у детей определяется как астма с помощью:
- Легкие симптомы, которые легко контролировать и не мешают повседневной деятельности
- Редкие обострения астмы, возникающие два или реже раза в неделю
- Базовые тесты функции легких (PFT) в норме
- Обычно лечится отдельно с помощью ингаляционных бронходилататоров короткого действия (бета-2-агонист короткого действия, или SABA)
Стойкая астма у детей определяется как астма с помощью:
- Регулярные симптомы, такие как кашель, хрипы или одышка
- У ребенка бывают дни, когда нормальная активность ограничена из-за симптомов астмы
- Пробуждение ночью из-за кашля или хрипа
- Функциональные пробы легких обычно в норме между эпизодами, но становятся ненормальными во время приступа астмы
- Требуются лекарства «длительного контроля»
Астма, вызванная физической нагрузкой (бронхоспазм, вызванный физической нагрузкой, или EIB) возникает, когда физическая нагрузка действует как спусковой механизм астмы, приводящий к сужению бронхиальных дыхательных путей.
Лечение астмы
Лекарство — эффективное средство от детской астмы. Поиск правильных лекарств и дозировок для контроля астмы и предотвращения побочных эффектов — важный процесс. Для борьбы с детской астмой используются два типа лекарств:
- Лекарства долгосрочного контроля
- Лекарства быстрого облегчения при астме
Лекарства для длительного лечения астмы
Лекарства, принимаемые ежедневно от астмы, называются «лекарствами длительного действия» и действуют для уменьшения воспаления (или отека) мелких дыхательных путей с течением времени.Типы препаратов длительного контроля включают:
- Ингаляционные кортикостероиды (ICS) — противовоспалительные препараты, наиболее часто используемые для долгосрочного контроля.
- Модификаторы лейкотриенов , такие как монтелукаст (Сингулар), добавляются в качестве вторичного лекарственного средства, когда ингаляционных кортикостероидов недостаточно для борьбы с астмой.
- Бронходилататоры длительного действия (также называемые бета-агонистами длительного действия или LABA )
- Комбинированные ингаляторы объединяют два лекарства (ингаляционный кортикостероид и бета-агонист LABA длительного действия) в одном ингаляторе.Комбинированная терапия используется в качестве дополнительной терапии для детей, которые плохо контролируются ингаляционными глюкокортикоидами или одним монтелукастом
- Теофиллин — бронходилататор, открывающий дыхательные пути, но в настоящее время используется не так часто, как в прошлом.
Лекарства быстрого облегчения при астме
- Бронходилататоры короткого действия (также ингаляционные бета-2 агонисты короткого действия или SABA ) очень эффективны для облегчения симптомов астмы за счет быстрого расслабления мышц вокруг суженных дыхательных путей.Однако данных о безопасности лечения астмы только с помощью SABA недостаточно. Этот вариант следует использовать для пациентов с нечастыми симптомами (менее двух раз в месяц), непродолжительными и не имеющими факторов риска обострений. Альбутерол (Ventolin, Proventil, ProAir, Xopenex) является наиболее часто используемым бронходилататором короткого действия.
Другие виды лечения астмы
Обработка изменяемых факторов риска
- Навыки и поддержка для управляемого самоконтроля астмы, например, самоконтроль симптомов, письменный план действий при астме и регулярный медицинский осмотр
- Лекарства, отпускаемые по рецепту, или схемы, которые сводят к минимуму обострения, например, контролирующие препараты, содержащие ингаляционные кортикостероиды
- Содействовать отказу от табачного дыма, предоставляя советы и ресурсы по отказу от курения при каждом посещении
- Пациенты с подтвержденной пищевой аллергией должны быть проинформированы о том, как избегать пищевых продуктов и о доступности инъекционного адреналина для лечения анафилаксии
Нефармакологические вмешательства
- Избегание попадания табачного дыма в окружающую среду (дом, автомобиль)
- Следует поощрять физическую активность в связи с ее общими преимуществами для здоровья
- Консультации по поводу бронхоспазма, вызванного физической нагрузкой, или EIB
- Избегайте лекарств, которые могут усугубить астму, таких как нестероидные противовоспалительные препараты (НПВП) или бета-адреноблокаторы
- Избегание аллергенов не рекомендуется в качестве общей стратегии лечения астмы
Управляемое лечение астмы и обучение навыкам
- Обучение навыкам правильного использования ингаляционных аппаратов
- Поощрение приверженности к лечению, записи на прием
- Информация об астме
- Самоконтроль симптомов и / или пиковой скорости выдоха (PEFR)
- Письменный план действий при астме
- Регулярный осмотр детского пульмонолога
Устройства для доставки лекарств от астмы для детей
Несколько типов устройств делают доставку лекарств от астмы быстрой и эффективной.Устройство, которое будет использовать ваш ребенок, зависит от типа лекарства и возраста ребенка. Не существует идеального устройства для доставки ингаляционных лекарств педиатрическим пациентам, потому что может быть невозможно обеспечить постоянный поток вдоха, необходимый для этих устройств. Другие соображения — простота использования и портативность. Устройства, доступные для доставки ингаляционных лекарств, включают дозирующие ингаляторы (MDI) со спейсером и без него, ультразвуковые небулайзеры, струйные небулайзеры и ингаляторы сухого порошка (DPI).
Ингаляторы с дозировкой
Лекарства, поставляемые в виде ДИ, включают бета-агонисты длительного действия (LABA), ингаляционные кортикостероиды (ICS) и холинолитики (осушающие агенты). Дозированные ингаляторы выдают жидкие или мелкодисперсные лекарственные препараты, которые смешиваются с вдыхаемым воздухом в легкие.
Следуйте этим инструкциям по использованию дозированного ингалятора:
- Встряхните ингалятор, удерживая его в вертикальном положении
- Поместите ингалятор в рот
- Слегка запрокинуть голову
- Выдохните медленно
- Когда вы начнете медленно вдыхать (более 5 секунд), нажмите на ингалятор, чтобы высвободить лекарство
- Задержите дыхание на 10 секунд, чтобы лекарство глубоко проникло в легкие
Побочные эффекты бронходилататоров у детей со временем уменьшатся.К ним относятся учащенное сердцебиение, ощущение дрожи и гиперактивность после использования бронходилататора короткого действия.
Струйные небулайзеры
- Требуется минимальное участие пациента
- Для оптимальной доставки требуется медленное и глубокое дыхание.
Ультразвуковые распылители
- В ультразвуковом распылителе сжатый воздух используется для преобразования лекарства из жидкой формы в мелкодисперсный аэрозоль, который можно вдыхать через маску или мундштук, т.е.е. дышащий туман. Небулайзеры доставляют большие дозы лекарств через маску. Часто это лучший вариант для маленьких детей, у которых могут возникнуть проблемы с эффективным использованием ингалятора.
Ингаляторы сухого порошка (DPI)
- Для некоторых лекарств требуется ингалятор для сухого порошка. Правильное использование требует, чтобы ваш ребенок сделал быстрый глубокий вдох, чтобы получить точную дозу
Когда астма вызвана аллергией, иммунотерапия может быть эффективным лечением.Аллергические триггеры обычно идентифицируются с помощью кожной пробы на аллергию. Затем делаются инъекции, чтобы постепенно снизить чувствительность ребенка к этим аллергенам.
Таким образом, отслеживание симптомов, приступов астмы и побочных эффектов лекарств у вашего ребенка может помочь определить, является ли текущее лечение вашего ребенка эффективным или необходимо внести изменения и / или модификации. Также важно как можно больше контролировать триггеры астмы у вашего ребенка.
Целью лечения ребенка, страдающего астмой, должен быть контроль над астмой и симптомами, которые она вызывает.Ключевым компонентом лечения должен быть план действий. Детские пульмонологи, доктор Питер Шохет и доктор Хау Ли, помогут вам разработать план для вашего ребенка. Для получения дополнительной информации о детских респираторных заболеваниях отправьте онлайн-запрос на прием или свяжитесь с офисом доктора Питера Шохета и доктора Хау Ли по телефону 972-981-3251.
Лечение и время обращения к врачу
Сухой кашель у ребенка может быть вызван множеством заболеваний. Простуда и кашель обычно не являются поводом для беспокойства человека, осуществляющего уход, но ему следует обратиться за помощью, если кашель становится хроническим.
Продолжайте читать, чтобы получить дополнительную информацию о том, что может вызвать сухой кашель у детей, как его лечить и когда обратиться к врачу.
Поделиться на PinterestПростуда, коклюш и астма могут вызывать сухой кашель у детей.Важно, чтобы родители или опекун обращали внимание на другие симптомы, сопровождающие кашель. Если ребенок когда-либо звучит так, будто ему трудно дышать, опекун должен немедленно обратиться в службу экстренной помощи.
Кашель — симптом основного заболевания.Лечение кашля зависит от причины.
В некоторых случаях лицо, осуществляющее уход, может помочь предотвратить сухой кашель, приняв профилактические меры. Это может включать в себя вакцинацию ребенка или предотвращение его контакта с аллергенами или раздражителями.
Если лицо, ухаживающее за ребенком, не знает, что вызывает кашель, ему следует как можно скорее поговорить с врачом ребенка, чтобы установить диагноз.
Простуда
По данным Американской академии аллергии, астмы и иммунологии, у детей дошкольного возраста, посещающих детские сады, за год может развиться примерно восемь вирусных респираторных инфекций.Обычно каждая инфекция длится 10 дней.
Если кашель у ребенка возникает ближе к концу периода инфекции верхних дыхательных путей, например, простуды, и проходит в течение 1-2 недель, родителю или опекуну обычно не нужно предпринимать никаких специальных действий для лечения кашля.
По данным Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA), кашель во время простуды может помочь организму очистить дыхательные пути от слизи. Он также может защитить легкие.
Однако, если кашель сухой или непродуктивный, лицо, осуществляющее уход, должно следить за тем, чтобы ребенок пил много жидкости и теплых напитков, чтобы успокоить горло.
Другие методы, которые может попробовать опекун, включают:
- использование увлажнителя в детской комнате
- включение горячего душа при закрытых дверях и окнах или вентиляционных отверстиях и усадить ребенка в комнате
- открыть окно или морозильную камеру обеспечить ребенку холодный воздух, чтобы он мог дышать, если круп вызывает кашель.
Воспитатель также может попробовать дать ребенку мед, но только если ребенку 12 месяцев и старше.
Согласно статье 2018 года, исследователи обнаружили, что мед может уменьшить симптомы кашля больше, чем отсутствие лечения.Однако исследование не нашло доказательств ни за, ни против использования меда для лечения кашля.
Важно отметить, что лица, осуществляющие уход, не должны давать мед младенцам младше 12 месяцев, поскольку у младенцев этого возраста нет иммунитета к бактериям, которые могут присутствовать в меде.
Коклюш
Коклюш или коклюш — это бактериальная инфекция, которая может быть смертельной для невакцинированных или не полностью вакцинированных детей в возрасте до 12 месяцев.
По данным Центров по контролю и профилактике заболеваний (CDC), у младенцев старше 12 месяцев врач может лечить коклюш с помощью антибиотиков и поддерживающей терапии.
Астма может быть опасной для жизни. Родителю или опекуну следует немедленно обратиться за медицинской помощью, если симптомы у ребенка ухудшаются.
Им также следует обратиться за неотложной медицинской помощью в следующих случаях:
- втягивания или учащенное дыхание с втягиванием кожи вокруг грудной пластины или костей ребер при вдыхании ребенка
- синяя окраска лица, ногтей и губ
- расширение, когда ноздри быстро двигаются
- расширенная грудная клетка, которая не сдувается при выдохе
- младенец не узнает или не реагирует на человека, осуществляющего уход
- ребра или живот быстро двигаются и выдвигаются
Дети с астмой должен делать ежегодную прививку от гриппа осенью.
Для лечения астмы у детей врач или аллерголог может назначить лекарства для быстрого облегчения симптомов и долгосрочного облегчения.
Лекарство обычно выпускается в форме ингалятора. Человек также может использовать небулайзер. Медицинский работник может научить опекуна и ребенка пользоваться этим устройством.
Аллергия
Аллергия может вызвать сухой кашель у детей. Воспитатель может помочь ребенку использовать:
- безрецептурные антигистаминные препараты
- спреи для носа
- противоотечные средства
Если аллергия тяжелая, ребенку могут потребоваться уколы от аллергии.
Опекун должен обратиться за неотложной медицинской помощью, если у ребенка:
- крапивница
- тошнота
- рвота
- боль в животе
- диарея
- затрудненное дыхание
- стеснение в горле
- обморок
- учащенное сердцебиение
Врач осмотрит ребенка и задаст вопросы о других симптомах и о том, как долго у него был кашель. Во время обследования врач или другой медицинский работник оценит дыхание ребенка, жизненно важные функции, легкие и другие части тела.
Часто звука кашля ребенка, физического осмотра и дополнительных симптомов бывает достаточно, чтобы определить причину кашля.
В некоторых случаях, например, при аллергических реакциях, для определения причины могут потребоваться тесты на аллергию. В некоторых случаях ребенку может потребоваться обратиться к аллергологу для лечения.
Лицо, осуществляющее уход, должно провести с ребенком медицинское обследование, если у него кашель, который длится более 2–3 недель. Другие причины для обращения за медицинской помощью включают следующие признаки и симптомы:
- высокая температура или любая лихорадка у младенца
- учащенное дыхание
- затрудненное дыхание или задержка дыхания
- кашель с кровью
- признаки обезвоживания
- коклюш звук при кашле ребенка
- свистящий звук при дыхании ребенка
Опекун также должен обратиться за неотложной помощью для ребенка, если у него появляются признаки тяжелого приступа астмы или тяжелой аллергической реакции.
Если лицо, осуществляющее уход, не знает, что вызывает кашель или что его беспокоит, ему следует отвести ребенка к врачу или другому медицинскому работнику, например, фельдшеру (PA) или практикующей медсестре (NP).
Существует несколько потенциальных причин сухого кашля, включая инфекции, аллергены, загрязнители и астму.
Если у ребенка сухой кашель, лицо, ухаживающее за ним, может контролировать и лечить кашель в домашних условиях.
Если у ребенка есть известное основное заболевание, лечение этого состояния должно помочь избавиться от кашля.Однако, если опекун не знает, что вызывает кашель, у ребенка высокая температура или другие симптомы, ему следует отвести ребенка к врачу.
То, что вы можете не знать об астме вашего ребенка
Написано Хизер Стейплз, студенткой 4 курса медицинского колледжа Университета штата Флорида.
Вы когда-нибудь выходили из кабинета врача, получали рецепт, приходили домой и понимали, что понятия не имеете, что это за лекарство, которое вы держите в руке?
Это не редкость среди родителей детей, страдающих астмой.Несколько препаратов с разными режимами дозирования… это может сбивать с толку! И зачем они им нужны, если они не кашляют, не хрипят и не выглядят больными?
Посмотрим, сможем ли мы в этом разобраться…
Что такое астма?
Почти каждый десятый ребенок болеет астмой, так что это очень распространенное явление! Это основная причина пропусков занятий в школе в США, на которую ежегодно приходится полмиллиона обращений в отделения неотложной помощи.Вы не можете сделать анализ крови и знать, что у вашего ребенка астма.Вы не можете заглянуть им в уши или в рот и сказать: «Да! Я вижу астму! » Диагноз астмы ставится на основании информации, которую вы даете педиатру вашего ребенка, физического осмотра вашего ребенка и, часто, того, как он реагирует на лекарства.
Астма влияет на дыхательные пути вашего ребенка тремя способами: воспаление, (отек в дыхательных путях), , бронхоспазм, (сжатие мышц вокруг дыхательных путей) и выработка слизи, , которая закупоривает отверстия дыхательных путей.Все они вместе вызывают кашель, хрипы и одышку.
Почему у моего ребенка астма, когда я никогда не слышу, как он хрипит и хватает ртом воздух? Разве это не то, что происходит с приступом астмы?
Астма у каждого ребенка выглядит по-разному, даже у братьев и сестер в одной семье. У некоторых детей ни разу не будет хрипов, и у них все еще будет астма. Некоторые дети только кашляют. И есть широкий спектр симптомов: один ребенок может кашлять немного дольше, когда простужается, в то время как у другого может быть полномасштабный приступ астмы, как в фильмах.Другой может кашлять по ночам, а у третьего может быть кашель или небольшое затрудненное дыхание на футбольном поле. Но каждый из этих детей болен астмой и нуждается в адекватном контроле.Почему тогда у моего ребенка астма? И почему кажется, что в одни разы хуже, чем в другие?
Существует генетический компонент астмы — у родителей с астмой больше шансов иметь детей с астмой. Дети, родившиеся недоношенными, также имеют повышенный риск развития астмы, потому что их легкие не были полностью зрелыми при рождении.Но есть также много других факторов, влияющих на развитие астмы.Но самое главное — понять, что усугубляет астму у вашего ребенка. У каждого ребенка есть «триггеры», которые могут усилить симптомы астмы. У некоторых детей эти триггеры — аллергия на окружающую среду. Других детей провоцируют простуды, физические упражнения, холод, пыль, пылевые клещи… и это лишь некоторые из них. Понимание того, что усугубляет астму вашего ребенка, и максимальное устранение этих триггеров может помочь держать симптомы астмы под контролем.
Будет ли у моего ребенка астма навсегда? Означает ли это, что они не могут заниматься спортом?
Многие дети, страдающие астмой, со временем «перерастут» свои симптомы. Когда астма диагностируется в детстве, вероятность увидеть уменьшение симптомов с течением времени намного выше, чем если бы диагноз был поставлен в зрелом возрасте. Кроме того, ребенок, который хрипит до трехлетнего возраста, с меньшей вероятностью будет хрипеть после трехлетнего возраста. Таким образом, некоторым людям с ранним хрипом, которые нуждаются в лечении дыхательных путей, они могут вообще не понадобиться к тому времени, когда они пойдут в детский сад!Когда дети находятся под адекватным контролем над астмой, обычно нет ограничений на физическую активность.Но если не позаботиться об их астме, это может их ограничить! Если они изо всех сил пытаются отдышаться или кашляют на протяжении всей баскетбольной игры, это определенно ограничение. Хорошее лечение астмы обычно может предотвратить это.
Когда моему ребенку следует обратиться к специалисту по астме?
Вы всегда должны обсуждать это с лечащим врачом вашего ребенка. Услуги, предлагаемые в специализированной клинике астмы в больнице Арнольда Палмера, включают тестирование функции легких, практическое обучение астме, тщательную оценку для исключения других заболеваний, помимо астмы, которые способствуют развитию симптомов ребенка.А что насчет этой кучи ингаляторов, которые у меня на кухонном столе? Или этот небулайзер с несколькими растворами? Для чего они нужны и когда я их использую?
Лучше всего следовать указаниям, данным врачом вашего ребенка. Они лучше всех знают о состоянии здоровья вашего ребенка и лучше всех осведомлены о том, какое расписание дозирования нужно вашему ребенку.Но чем больше вы узнаете о лекарствах вашего ребенка и о том, как их использовать, тем лучше будет ваш ребенок.
Вот несколько важных вещей, которые следует знать:
Знайте разницу между лекарством для экстренной помощи и лекарством для контролирующих органовЛекарство для экстренной помощи, в его генерической форме, представляет собой либо альбутерол, либо левальбутерол.Существует множество торговых марок: Ventolin, ProAir, Proventil, Xopenex. Он обеспечивает кратковременное облегчение, открывая дыхательные пути вашему ребенку, что очень важно, когда у ребенка проблемы с дыханием.
Другим обычно используемым лекарством является ингаляционный кортикостероид. Это лекарство называется «контролирующим», потому что оно обеспечивает более длительный контроль над симптомами астмы и прогрессированием заболевания. Есть много брендов, таких как Flovent, Qvar, Alvesco, Pulmicort и др.
Одна из распространенных ошибок родителей — пренебрежение лечением контролера и лечение симптомов только с помощью аварийного ингалятора.Многие не осознают, что, хотя они не всегда могут сразу увидеть эффекты контролирующего лекарства, регулярное назначение контролирующего лекарства может предотвратить многие приступы астмы!
Уметь правильно использовать лекарство
Лекарства от астмы часто отличаются от других лекарств способом их доставки. Скорее всего, ваш врач прописал вам небулайзерную камеру или спейсер (Aerochamber и другие марки). В небулайзере используются жидкие лекарства для создания тумана, которым дышит ваш ребенок.Спейсер использует традиционные ингаляторы и обеспечивает более простой и надежный способ доставки непосредственно в дыхательные пути, а не через язык или заднюю часть глотки.
Тем не менее, очень важно, чтобы вы использовали эти устройства правильно, чтобы ваш ребенок получал максимальную пользу от своих лекарств. Когда вы приводите ребенка к врачу, возьмите с собой детский ингалятор и спейсер. Позвольте своему врачу понаблюдать за тем, как вы используете лекарство, чтобы убедиться, что вы делаете это правильно.
Последовательность — ключ к успеху
Так что все это значит? Астма — распространенный детский диагноз, и с ней можно справиться, если родители и дети согласны с лечением. Очень важно послушать своего педиатра и следовать инструкциям по использованию ингалятора. Как и в случае с антибиотиками, вы не хотите прекращать прием лекарства только потому, что чувствуете себя лучше. Убедитесь, что вы продолжаете принимать ингаляторы и другие лекарства в течение всего времени, которое прописал врач.
Таким образом, вы дадите своему ребенку больше шансов на здоровые легкие и на более активное и здоровое детство!
Для получения дополнительной информации об астме посетите следующие веб-сайты:
Американская ассоциация легких: www.lung.orgМатери астматиков: www.aanma.org
Почему вашему хрипящему ребенку может потребоваться TLC, а не лекарства
Следуй за мной на @drClaire
Когда ребенок болен лихорадкой, кашлем и хрипом, естественно думать, что ему нужны лекарства — например, антибиотик или одно из лекарств, используемых для лечения хрипов у детей, страдающих астмой (например, альбутерол).Но оказывается, что если виной всему заболевание, называемое бронхиолитом, лучшее лечение — это отсутствие лечения.
Бронхиолит — это сильная простуда (вызываемая различными вирусами), которая проникает в легкие. Когда это происходит, это приводит к лихорадке, сильному застою, кашлю и шумному или хрипящему дыханию. Это невероятно распространено. Фактически, каждый пятый ребенок в возрасте до 12 месяцев попадает в кабинет врача из-за бронхиолита, а от 2% до 3% попадают в больницу. Это может быть довольно серьезным заболеванием, особенно если оно вызвано определенным вирусом, который называется респираторно-синцитиальным вирусом (RSV).В то время как здесь, в США, это редко заканчивается смертельным исходом, в других странах с меньшими медицинскими ресурсами тысячи младенцев умирают от бронхиолита каждый год.
Если это может быть настолько серьезно, почему в последних рекомендациях говорится, что врачи не должны использовать антибиотики, альбутерол или другие методы лечения? Потому что они не помогают — и могут иметь побочные эффекты, вредные для младенцев.
Дело не в том, что мы вообще ничего не можем сделать, чтобы помочь детям с бронхиолитом. Нам просто нужно по-разному им помогать.
Некоторые дети имеют более высокий риск серьезного заболевания бронхиолитом. К ним относятся недоношенные дети, дети с заболеваниями легких или сердца, а также те, у кого проблемы с иммунной системой. Таким младенцам мы рекомендуем делать ежемесячную прививку, называемую Synagis, зимой (примерно с сентября по март), чтобы предотвратить RSV. Если ваш ребенок попадает в одну из этих категорий и ему меньше года, вам обязательно нужно поговорить со своим врачом об этом лечении.
Мы рекомендуем семьям и лицам, обеспечивающим уход за другими младенцами, использовать немедицинские способы, чтобы помочь им чувствовать себя более комфортно и легче дышать. В их числе:
- много жидкости — обезвоживание может усугубить застойные явления
- увлажнитель, чтобы ослабить скопление
- шприц с грушей для очистки носа ребенка (солевые капли для носа, доступные в любой аптеке, могут помочь вам избавиться от носа быстрее)
- ацетаминофен или ибупрофен от лихорадки.
Вы всегда должны посоветоваться с врачом, если считаете, что у вашего ребенка бронхиолит, и ваш врач может захотеть осмотреть ребенка, чтобы убедиться, что это не что-то еще, требующее лечения. Вам также следует позвонить своему врачу, если после диагностики бронхиолита у вашего ребенка развивается
- Высокая температура (более 102 градусов по Фаренгейту) или новая температура после нескольких дней болезни
- затрудненное дыхание, которое не улучшается при использовании увлажнителя или шприца с грушей (признаки затрудненного дыхания включают учащенное дыхание или сосание вокруг ребер)
- бледный или голубой цвет кожи
- гораздо более сильная сонливость или раздражительность
- Отказ от приема жидкости или не смачивание подгузников каждые 6 часов.
Скорее всего, этого не произойдет и с вашим ребенком все будет в порядке. Как и многое другое в медицине и отцовстве, младенцам с бронхиолитом больше всего требуется много заботы и немного терпения.
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента. Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Комментарии к записи закрыты.
Астма у детей: признаки, симптомы и лечение — ACAAI
Очень важно, чтобы дети, страдающие астмой, получали надлежащее лечение. Аллерголог может направить вашего ребенка на верный путь к долгосрочному контролю, помогая вам составить план действий с целями лечения для вашего ребенка. При правильном лечении ваш ребенок может спать всю ночь, не пропускать дневной уход или школу и легче дышать. План лечения должен помочь вам определить, когда астма у вашего ребенка находится под контролем, когда вам нужно сменить лекарства и когда необходима экстренная помощь.
Я определенно думаю, что посещение аллерголога освободило Тейлор и изменило ее жизнь к лучшему.
Мама Тейлор
Лечение вашего ребенка будет зависеть от тяжести и частоты их симптомов. Чтобы справиться с детской астмой, ваш аллерголог может прописать два типа лекарств:
- Быстрое облегчение: любому ребенку, страдающему астмой, необходимо лекарство быстрого облегчения для лечения шумной части болезни — кашля, хрипов и одышки или приступ астмы.Это лекарство (обычно ингалятор) всегда должно быть с вашим ребенком для использования при первых признаках симптомов.
- Долгосрочный контроль: Этот тип лекарства требуется некоторым детям для лечения тихой и опасной части астмы — воспаления дыхательных путей. Это лекарство принимают ежедневно, чтобы предотвратить симптомы и приступы астмы.
Дети могут принимать оба лекарства с помощью ингалятора со спейсером или устройства, называемого камерой хранения, которое помогает обеспечить попадание всего лекарства в легкие.Другой вариант — небулайзер — устройство, которое включает в себя компрессорную трубку и маску для доставки лекарства. Ваш аллерголог, медсестра или фармацевт могут научить вас использовать оба препарата, чтобы вы могли определить, что лучше всего подходит для вашего ребенка.
Лекарства от астмы очень безопасны и эффективны при правильном применении. Некоторые исследования показали, что продолжительное использование лекарственных препаратов длительного действия может немного замедлить рост у детей, но для их здоровья жизненно важно лечить симптомы астмы.
Дети, страдающие астмой, также должны делать прививку от гриппа каждую осень.Несмотря на то, что введенная версия вакцины содержит очень небольшое количество яичного белка, она безопасна для детей, страдающих аллергией на яйца.
Работайте с персоналом школы, где учится ваш ребенок, чтобы убедиться, что они знают план лечения вашего ребенка и знают, что делать, если у вашего ребенка приступ астмы. В вашей школе в кабинете медсестры могут храниться запасы некоторых лекарств от астмы. Вовлекайте в план тренеров и других взрослых, которые заботятся о вас. Обсудите с ребенком план занятий по лечению астмы в школе и других местах, где ребенок проводит время без вас.Научите ребенка, что делать, если у него обострение астмы, если он обнаружит, что у него есть аллергены или другие триггеры, или если он забыл принять лекарство.
Аллергия и астма не должны сдерживать вашего ребенка. Посетите аллерголога, начните лечение и наблюдайте, как симптомы вашего ребенка уходят на второй план. Вы увидите, как ваш ребенок вырастает, становится активным и живет своей лучшей жизнью!
Кашель и хрипы у детей
Что делать, если ваш ребенок много кашляет или хрипит, как определить, что это астма и что еще вызывает кашель и хрипы у детей.
Кашель или хрипы у вашего ребенка из-за астмы?
Кашель и хрипы довольно часто встречаются у младенцев и маленьких детей. Обычно они возникают из-за вируса, например, простуды.
Но как узнать, у них астма, или они кашляют и хрипят из-за простуды или зараженного вирусом?
Кашель или хрипы с большей вероятностью могут быть астмой вашего ребенка, если:
- кашляют или хрипят ночью или рано утром
- их кашель или хрип не проходят или продолжают возвращаться
- хрипят без других симптомов простуды
- у них сухой кашель
- Они кашляют или хрипят после беготни, смеха или холода
- У них есть и другие симптомы, такие как одышка, стеснение в груди или боль в животе
- они кашляют или хрипят сильнее при контакте с триггерами, такими как пыльца, пылевые клещи, домашние животные или загрязнения.
Если ваш ребенок использует ингалятор для снятия облегчения (обычно синий) три или более раз в неделю, обратитесь к своему терапевту или медсестре по лечению астмы. Это признак того, что их астма ухудшается.
Еще не поставлен диагноз? Кашель и хрипы — типичные симптомы астмы, и часто родители замечают их первыми. Узнайте больше о том, как диагностируется астма.
Другие причины кашля и хрипов у детей
Простуда и вирусы
Дети могут простудиться до восьми в год.Их иммунная система все еще развивается, и простуда часто сопровождается кашлем. Это связано с тем, что, когда ваш ребенок простужен, слизь может стечь в его горло, и кашель — способ очистить его.
Большинство случаев кашля, вызванного простудой и вирусами, несерьезны и проходят в течение примерно трех недель. Но обратитесь к терапевту вашего ребенка, если кашель продолжается дольше, у вашего ребенка бывают продолжительные приступы кашля несколько раз в день или его рвет, когда он кашляет.
«Вирусный хрип»
Самая частая причина, по которой дети хрипят, — это простуды и вирусы.Врачи называют это «вирусным хрипом».
Если ваш ребенок не расстроен и не испытывает затруднений с дыханием, беспокоиться об этом, как правило, не о чем. Это должно прекратиться через два-три дня, как только ваш ребенок поборется с вирусом.
Но если ваш ребенок плохо спит, отказывается от еды и питья или выглядит раздражительным, позвоните своему терапевту и попросите о приеме в тот же день.
Круп
Круп — это вирусная инфекция гортани (голосовой аппарат), которая вызывает характерный лающий кашель и резкий скрипучий звук при вдохе (известный как стридор).Ваш ребенок также может хрипеть.
Младенцы и дети ясельного возраста (до трех лет) чаще, чем дети старшего возраста, заболевают респираторными инфекциями, такими как круп.
Бронхиолит
Бронхиолит вызывается вирусом, из-за которого дыхательные пути в легких набухают и сужаются, поэтому ваш ребенок будет кашлять и хрипеть. Им также потребуется больше усилий, чтобы дышать.
Бронхиолит чаще встречается у младенцев и детей младшего возраста. Это очень заразно, и ваш ребенок может кашлять или хрипеть в течение нескольких недель после заражения.
Сенная лихорадка
Сенная лихорадка может вызвать стекание слизи из носа ребенка в горло, что может вызвать кашель. Это аллергическая реакция на пыльцу, поэтому вы можете заметить, что ваш ребенок сильнее кашляет ранней весной и летом, когда количество пыльцы выше.
Сигаретный дым
Не курите и не позволяйте другим курить рядом с вашим ребенком. Пассивное курение увеличивает риск продолжения кашля и хрипов у вашего ребенка и заражения такими инфекциями, как обычный кашель и простуда, бронхиолит и круп.
Сигаретный дым также увеличивает риск развития астмы и приступа астмы.
Узнайте больше о поддержке, которая поможет вам бросить курить.
Каков риск заболеть астмой у кашляющих и хрипящих детей?
Младенцы и дети, часто страдающие вирусным хрипом, сенной лихорадкой, крупом или бронхиолитом, могут с большей вероятностью заболеть астмой в будущем. Не всегда ясно, почему это так, и необходимы дополнительные исследования, чтобы объяснить ссылку, но считается, что:
- Иммунная система некоторых детей чувствительна к пыльце и другим аллергиям, и в результате у них развивается астма.
- вирусные инфекции, такие как бронхиолит, могут иметь общие факторы, повышающие вероятность бронхиолита и астмы, например семейный анамнез или условия жизни.
Если ваш врач действительно считает, что у вашего ребенка астма, вы можете быть уверены, что лечение астмы может реально изменить симптомы вашего ребенка.
Как только ваш ребенок привыкнет к использованию ингалятора для профилактики астмы и будет следовать плану действий при астме, вы должны заметить, что он больше не кашляет и не хрипит.
Как справиться с кашлем и хрипом у ребенка
«Постарайтесь узнать о типичных симптомах астмы вашего ребенка и о том, когда они появляются, например, ночью или если он бегает на улице на морозе.Тогда вы сможете лучше распознавать случаи, когда у них астма или нет «, — говорит специалист по дыхательной медсестре Дебби Уодделл.
Управляйте кашлем и хрипом вашего ребенка:- следить за тем, чтобы они принимали лекарства от астмы каждый день в соответствии с предписаниями, и наблюдая за тем, как ваш ребенок пользуется их ингаляторами, чтобы вы могли быть уверены, что он получает необходимое ему лекарство
- попросить терапевта вашего ребенка или медсестру по лечению астмы показать вам, как лучше всего использовать их ингаляторы или посмотреть наши видеоролики о технике работы с ингаляторами
- отслеживает кашель и хрипы вашего ребенка, а также любые другие симптомы в календаре симптомов, чтобы вы могли видеть, когда он кашляет, как часто и что еще происходило в это время.
- , используя план действий при астме, чтобы вы знали, что делать, если симптомы астмы ухудшатся.
Чем может помочь ваш терапевт или медсестра, занимающаяся астмой
Лечащий врач вашего ребенка или медсестра по астме сможет сказать вам, вызван ли кашель вашего ребенка обострением астмы или чем-то еще.
- Они смогут обнаружить свистящее дыхание — как свистящий звук в груди вашего ребенка — с помощью стетоскопа, поскольку его может быть плохо слышно.
- Они могут просмотреть лекарства и пусковые механизмы вашего ребенка, если они думают, что кашель или хрипы у вашего ребенка вызваны астмой, и найдут способы контролировать свои симптомы.
- Если ваш терапевт считает, что у вашего ребенка может быть астма, он может предложить пробное лечение лекарственными средствами для профилактики астмы или ингалятором, чтобы узнать, помогает ли это, и дальнейшие тесты, чтобы помочь диагностировать астму или выяснить другие причины.
- Если кашель вызван чем-то другим, они могут порекомендовать безрецептурные лекарства, такие как антигистаминные препараты, капли для носа, парацетамол или смеси от кашля (не для детей младше 6 лет).
- В некоторых случаях они могут направить к специалисту, если сочтут, что у вашего ребенка есть другая причина кашля или хрипов.
- Они могут указать вам или кому-либо в семье, чтобы они бросили курить, если сигаретный дым дома усугубляет симптомы вашего ребенка.
Если у вашего ребенка тяжелая форма астмы, вам может потребоваться дополнительная помощь и поддержка.
Вы можете поговорить с одним из наших специалистов по дыхательной медсестре о симптомах вашего ребенка, позвонив на горячую линию Asthma UK по телефону 0300 222 5800 (с понедельника по пятницу, с 9 до 17 часов) или отправив ему сообщение через WhatsApp по телефону 07378 606 728
Узнайте, как другие родители справляются с симптомами астмы.
Узнайте больше о симптомах астмы у вашего ребенка.
Последнее обновление октябрь 2020 г.
Следующая проверка — октябрь 2023 г.
.

 Кратность приема – два раза в день 7-10 дней.
Кратность приема – два раза в день 7-10 дней.



 Это снижает риск тяжелого приступа астмы.
Это снижает риск тяжелого приступа астмы. Небольшие портативные устройства, дозирующие ингаляторы — распространенный способ доставки лекарств от астмы. Чтобы убедиться, что ваш ребенок получает правильную дозу, ему может также понадобиться полая трубка (прокладка), которая прикрепляется к ингалятору.
Небольшие портативные устройства, дозирующие ингаляторы — распространенный способ доставки лекарств от астмы. Чтобы убедиться, что ваш ребенок получает правильную дозу, ему может также понадобиться полая трубка (прокладка), которая прикрепляется к ингалятору.